Журнал «» 6 (38) 2014
Вернуться к номеру
Контроль артеріального тиску в пацієнтів з ішемічною хворобою серця порівняно з пацієнтами без ішемічної хвороби серця
Авторы: Радченко Г.Д., Салащева Т.Г., Сіренко Ю.М., Муштенко Л.О. — ДУ ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України, м. Київ
Рубрики: Кардиология
Разделы: Клинические исследования
Версия для печати
Основною умовою запобігання ускладненням артеріальної гіпертензії (АГ), у тому числі і при поєднанні з ішемічною хворобою серця (ІХС), є зниження артеріального тиску (АТ) до цільового рівня. Наявність ІХС розглядається як фактор, що може впливати на ефективність антигіпертензивної терапії. Досі майже не проводилося визначення та порівняння предикторів досягнення цільового АТ окремо в популяціях гіпертензивних пацієнтів з ІХС та без неї. Тому це стало метою нашого дослідження.
У дослідження включений 9821 пацієнт (середній вік 58,90 ± 0,24 року) з АГ. Усі пацієнти залежно від наявності ознак ІХС були розподілені на дві групи: перша група — 4193 пацієнти без ознак ІХС; друга група — 5628 пацієнтів з ознаками ІХС. Діагноз ІХС встановлювався лікуючими лікарями. 531 лікар на свій розсуд призначав хворим з АГ антигіпертензивні препарати у дозах, які вважав за потрібне. Контроль ефективності лікування відбувався під час візитів — загалом 4 візити протягом 3 місяців. Пацієнтам під час візитів вимірювали офісний АТ, проводили електрокардіографію, оцінку прихильності до лікування за допомогою стандартної анкети, оцінку серцево-судинного ризику та опитування згідно з розробленою авторами дослідження анкетою. Мультифакторний регресійний аналіз застосовували для виявлення незалежних предикторів недостатньої ефективності терапії.
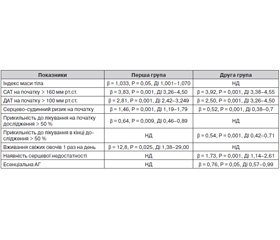
Встановлено, що наявність ознак ІХС у пацієнтів з АГ асоціювалася з більшою частотою виявлення ускладнень (серцева недостатність, ураження нирок, інсульт) та цукрового діабету, факторів ризику (дисліпідемія, обтяжена спадковість, старший вік, високий АТ), що потребувало призначення більшої кількості антигіпертензивних препаратів. Пацієнти без ознак ІХС частіше мали шкідливі звички, а додаткова фізична активність хоча і була в переважної більшості хворих даної групи, але була недостатньою. Рівень систолічного (САТ) та діастолічного (ДАТ) АТ у другій групі був більш високим як на початку, так і в кінці спостереження, незважаючи на більш інтенсивне лікування (більшу кількість призначених антигіпертензивних препаратів). Цільового рівня АТ (< 140/90 мм рт.ст.) було досягнуто в 68,7 % пацієнтів першої групи та лише в 51,1 % пацієнтів другої групи (Р < 0,001). Групи пацієнтів з ІХС та без неї серед спільних предикторів недостатньої ефективності терапії мали лише високий рівень САТ (> 160 мм рт.ст.) і ДАТ (> 100 мм рт.ст.) на початку дослідження: імовірність збільшувалася у 3,83 і 2,81 та 3,92 і 2,5 раза відповідно для підвищених САТ і ДАТ у першій та другій групах. У пацієнтів без ІХС імовірність недосягнення цільового АТ також асоціювалася з підвищеним індексом маси тіла (β = 1,033, Р = 0,05) та більш рідким уживанням свіжих овочів та фруктів (β = 12,8, Р = 0,025). У другій групі ризик неефективного лікування збільшувався за наявності супутньої серцевої недостатності
(β = 1,73, Р = 0,001) та зменшувався за наявності есенціальної, а не ренопаренхімної АГ (β = 0,76, Р = 0,05). Більш високий серцево-судинний ризик по-різному асоціювався з імовірністю недостатньої ефективності терапії: у першій групі — збільшував (β = 1,46, Р = 0,001), а у другій групі, навпаки, зменшував (β = 0,52, Р = 0,001). На початку дослідження лише 28,3 % пацієнтів першої групи та 19,5 % другої (Р < 0,001) мали високу прихильність до лікування. Висока прихильність до лікування на початку дослідження сприяла зменшенню імовірності недосягнення цільового АТ на 36 % у першій групі, тоді як для пацієнтів з ІХС вона не мала незалежного значення. Проте висока прихильність в кінці дослідження у другій групі асоціювалася зі зменшенням ризику неефективності лікування на 46 %.
Таким чином, хворі на АГ з ІХС та без неї мали різний контроль АТ та різні фактори, асоційовані з досягненням його цільового рівня, що дозволяє по-різному формувати тактику ведення пацієнтів.
Основным условием предупреждения осложнений артериальной гипертензии (АГ), в том числе и при сочетании с ишемической болезнью сердца (ИБС), является снижение артериального давления (АД) до целевого уровня. Наличие ИБС рассматривается как фактор, который может влиять на эффективность антигипертензивной терапии. До сих пор практически не проводилось определение и сравнение предикторов достижения целевого АД отдельно в популяциях гипертензивных пациентов с ИБС и без нее. Поэтому это стало целью нашего исследования.
В исследование включен 9821 пациент (средний возраст 58,90 ± 0,24 года) с АГ. Все пациенты в зависимости от наличия признаков ИБС были распределены на две группы: первая группа — 4193 пациента без признаков ИБС, вторая группа — 5628 пациентов с признаками ИБС. Диагноз ИБС устанавливался лечащими врачами. 531 врач на свое усмотрение назначал больным с АГ антигипертензивные препараты в дозах, которые считал необходимыми. Контроль эффективности лечения проводился во время визитов — в целом 4 визита на протяжении 3 месяцев. Пациентам во время визитов измеряли офисное АД, проводили электрокардиографию, оценку приверженности к лечению с помощью стандартной анкеты, оценку сердечно-сосудистого риска и опрос согласно разработанной авторами исследования анкете. Мультифакторный регрессионный анализ использовался для выявления независимых предикторов недостаточной эффективности терапии.
Установлено, что наличие признаков ИБС у пациентов с АГ ассоциировалось с большой частотой выявления осложнений (сердечная недостаточность, поражение почек, инсульт) и сахарного диабета, факторов риска (дислипидемия, отягощенная наследственность, возраст, высокое АД), что требовало назначения большего количества антигипертензивных препаратов. Пациенты без признаков ИБС чаще имели вредные привычки, а дополнительная физическая активность хоть и отмечалась у большинства пациентов данной группы, но была недостаточной. Уровень систолического (САД) и диастолического (ДАД) АД во второй группе был выше как в начале, так и в конце наблюдения, несмотря на более интенсивное лечение (большее количество назначенных антигипертензивных препаратов). Целевой уровень АД (< 140/90 мм рт.ст.) был достигнут у 68,7 % пациентов первой группы и только у 51,1 % пациентов второй группы (Р < 0,001). Группы пациентов с ИБС и без нее среди общих предикторов недостаточной эффективности терапии имели только высокий уровень САД (> 160 мм рт.ст) и ДАД (> 100 мм рт.ст.) в начале исследования: вероятность увеличивалась в 3,83 и 2,81 и 3,92 и 2,5 раза соответственно для повышенных САД и ДАД в первой и второй группе. У пациентов без ИБС вероятность недостижения целевого АД также ассоциировалась с повышенным индексом массы тела (β = 1,033, Р = 0,05) и более редким употреблением свежих овощей и фруктов (β = 12,8, Р = 0,025). Во второй группе риск неэффективного лечения увеличивался при наличии сопутствующей сердечной недостаточности (β = 1,73, Р = 0,001) и уменьшался при наличии эссенциальной, а не ренопаренхимной АГ (β = 0,76, Р = 0,05). Более высокий сердечно-сосудистый риск по-разному ассоциировался с вероятностью недостаточной эффективности терапии: в первой группе — увеличивал (β = 1,46, Р = 0,001), а во второй, наоборот, уменьшал (β = 0,52, Р = 0,001). В начале исследования только 28,3 % пациентов первой группы и 19,5 % второй (Р < 0,001) имели высокую приверженность к лечению. Высокая приверженность к лечению в начале исследования способствовала уменьшению вероятности недостижения целевого АД на 36 % в первой группе, тогда как для пациентов с ИБС она не имела независимого значения. Однако высокая приверженность в конце исследования во второй группе ассоциировалась с уменьшением риска неэффективности на 46 %.
Таким образом, пациенты с АГ с ИБС и без нее имели разный контроль АД и разные факторы, ассоциированные с достижением его целевого уровня, что позволяет по-разному формировать тактику ведения пациентов.
The main condition for prevention of arterial hypertension (AH) complications, including in association with ischemic heart disease (IHD), is blood pressure (BP) reduction up to target level. IHD is considered as a factor that could influence antihypertensive treatment effectiveness. Until now, there is almost complete lack of definition and comparison of predictors for target BP achievement separately in populations of hypertensive patients with and without IHD. That’s why it was the objective of our study.
The study included 9821 patients (mean age 58.90 ± 0.24 years) with AH. All patients, depending on the signs of IHD, were divided into two groups: the first group — 4193 patients with IHD signs; the second group — 5628 patients with IHD signs. The diagnosis of IHD was made by exhibited attending physicians. 531 doctors in their sole discretion administered to patients with AH antihypertensive drugs in doses that they saw fit to prescribe. Monitoring the effectiveness of the treatment took place on visits — in total 4 visits for 3 months. During the visits, patients were underwent office BP measrument, electrocardiography, assessment of adherence to treatment using a standard questionnaire, evaluation of cardiovascular risk and a survey according to questionnaire developed by the authors on the study. Multifactorial regression analysis was used to identify independent predictors of lack of effectiveness of therapy.
It was found that the presence of IHD signs in patients with AH was associated with a greater incidence of complications (heart failure, kidney disease, stroke) and diabetes mellitus, risk factors (dyslipidemia, burdened history, older age, high BP), which required the appointment of more antihypertensive drugs. Patients without evidence of IHD often have bad habits, and additional physical activity, although it was in the vast majority of patients in this group, was not enough. Systolic (SBP) and diastolic (DBP) blood pressure in the second group was higher at the beginning of the study and at the end of the observation, despite the more intensive treatment (greater number of antihypertensive agents). Target BP (less than 140/90 mmHg) was achieved in 68.7 % of patients of the first group and only in 51.1 % of patients in the second group (P < 0.001). Groups of patients with and without IHD, among joint predictors of lack of effectiveness of therapy, have only a high level of SBP (> 160 mmHg) and DBP (> 100 mmHg) at baseline: reliability increased by 3.83 and 2.81 and 3.92 and 2.5 times, respectively, for increased SBP and DBP in the first and second groups. In patients without IHD, probability of failure to reach target BP was also associated with increased body mass index (β = 1.033, P = 0.05) and a less frequent consumption of fresh fruits and vegetables (β = 12.8, P = 0.025). In the second group, the risk of ineffective treatment increased with the presence of concomitant heart failure (β = 1.73, P = 0.001) and decreased in the presence of essential, but not renoparenchymal AH (β = 0.76, P = 0.05). Higher cardiovascular risk in different ways was associated with the probability of lack of effectiveness of therapy: in the first group — increased (β = 1.46, P = 0.001) and in the second group, on the contrary, reduced (β = 0.52, P = 0.001). At baseline, only 28.3 % of the patients of the first group and 19.5 % of the second one (P < 0.001) had high adherence to treatment. High adherence to treatment at baseline contributed to a decrease in the probability of not achieving target BP by 36 % in the first group, whereas for patients with IHD it did not have an independent value. However, the high adherence at the end of the study in the second group was associated with a reduced risk of treatment failure by 46 %.
Thus, patients with AH with and without IHD had a different BP control and the various factors associated with achievement of its target level, allows to generate different management.
артеріальна гіпертензія, ішемічна хвороба серця, контроль артеріального тиску, антигіпертензивна терапія.
артериальная гипертензия, ишемическая болезнь сердца, контроль артериального давления, антигипертензивная терапия.
arterial hypertension, ischemic heart disease, blood pressure control, antihypertensive therapy.
Статья опубликована на с. 21-30
Артеріальна гіпертензія (АГ) — одне з найпоширеніших хронічних захворювань людини. За даними популяційних досліджень, понад 30 % дорослого населення України мають підвищений артеріальний тиск (АТ), а в осіб похилого віку поширеність АГ становить 40–45 % [1, 2]. За даними офіційної статистики МОЗ України, на 1 січня 2011 року в країні зареєстровано 12 122 512 хворих на АГ [3]. Поряд із високою поширеністю підвищення артеріального тиску є основним фактором ризику захворюваності та смертності від інсульту, ішемічної хвороби серця (ІХС), серцевої недостатності та хронічної ниркової недостатності, що зумовлює значні медичні й соціальні проблеми та великі економічні витрати.
Поєднання АГ та ІХС дуже негативно впливає на клінічний профіль та прогноз пацієнтів. АГ присутня у 47 % пацієнтів з ІХС та спричинює в них 54 % смертей, пов’язаних із кардіоваскулярною патологією [10, 11]. Значне ефективне зниження рівнів АТ та загального холестерину поряд зі зменшенням частки пацієнтів, які курять, сприяло значному зниженню смертності від коронарних подій у США за період від 1980 до 2000 року [6]. У той же час, за даними епідеміологічних досліджень, у 2011 році ще залишається значна різниця між смертністю від усіх причин та кардіоваскулярною смертністю в пацієнтів з ІХС з АГ та без неї. Стандартизована смертність хворих з ІХС удвічі більша в пацієнтів з АГ, ніж у пацієнтів без АГ (3,6 та 1,9 на 1000 пацієнто-років відповідно) [7].
ІХС є багатофакторним захворюванням, але рівень АТ у широкому діапазоні завдяки тривалому впливу є одним із важливих факторів, значення якого різко зростає при рівні систолічного АТ (САТ) понад 140 мм рт.ст. [5]. Дослідження INTERHEART продемонструвало, що близько 50 % ризику виникнення інфаркту міокарда для населення можна пов’язати з ліпідами, а 25 % — припадає на АГ [14]. Вважається, що АГ, з одного боку, може прискорювати розвиток атеросклерозу, з іншого — призводити до ураження органів-мішеней, що, у свою чергу, погіршує перебіг ІХС. Окрім того, АГ може бути пов’язана з ІХС через інші фактори ризику серцево-судинних ускладнень. Так, відомо, що і дисліпідемія (фактор ризику ІХС), і рівень АТ тісно пов’язані з індексом маси тіла [13].
Відомо, що основним фактором запобігання ускладненням АГ, в тому числі і при поєднанні з ІХС, є зниження АТ до цільового рівня. У літературі існує багато робіт, присвячених вивченню особливостей контролю АГ в різних популяціях пацієнтів. При цьому наявність ІХС розглядається як фактор, що може впливати на ефективність антигіпертензивної терапії. До сих пір майже не проводилося, тим більше в Україні, визначення та порівняння предикторів досягнення цільового АТ окремо в популяціях гіпертензивних пацієнтів з ІХС та без неї. Тому це стало метою даного дослідження. Окрім того, було оцінено клініко-демографічні, соціальні характеристики та показники способу життя в пацієнтів з АГ та з ІХС або без неї.
Матеріали та методи
Клінічна характеристика хворих. У дослідження включено 10 158 пацієнтів з АГ, які мешкали в 62 містах України [4]. Жінки становили більшість — 6248 осіб (61,5 %). У 3066 (30,2 %) пацієнтів АГ була вторинною. У 8870 (87,3 %) пацієнтів АГ існувала в середньому 112,30 ± 0,93 місяця. У 1288 (12,7 %) хворих АГ була виявлена вперше. 1579 (15,5 %) пацієнтів із тих, хто знав про наявність в них АГ, приймали ліки для контролю АТ нерегулярно або зовсім не приймали. 6810 (67 %) осіб мали досвід прийому інгібіторів ангіотензинперетворюючого ферменту (АПФ).
У 341 хворого не було інформації щодо наявності або відсутності в нього ознак ІХС. Тому в остаточний аналіз було включено дані лише 9821 пацієнта (середній вік — 58,90 ± 0,24 року). Усі пацієнти залежно від наявності ознак ІХС були розподілені на дві групи: перша група — 4193 пацієнти без ознак ІХС; друга група — 5628 пацієнтів з ознаками ІХС. Діагноз ІХС встановлювався лікуючими лікарями, які заповнювали спеціальні форми пацієнта, на підставі наявності інфаркту міокарда в анамнезі, позитивної проби з навантаженням, даних коронарографії або явних клінічних ознак стенокардії напруження. Характеристика груп пацієнтів наведена в табл. 1.
У дослідження включалися пацієнти віком від 18 років із рівнем АТ 140/90 мм рт.ст. і більше, які були спроможні регулярно відвідувати лікаря. Не включалися жінки, які були вагітними або збиралися завагітніти, хворі з декомпенсованими хронічними захворюваннями, які б могли зашкодити оцінці результатів лікування, пацієнти з онкологічними захворюваннями, з психоневрологічними розладами, не спроможні відвідувати лікаря регулярно.
Методи лікування. Дослідження проводилося в 62 містах України. Загалом був залучений 531 лікар, які на свій розсуд призначали хворим з АГ антигіпертензивні препарати переважно вітчизняних фармацевтичних компаній у дозах, які вважаи за потрібне. Лікарі мали можливість проводити як монотерапію, так і комбіновану терапію, вибирати дози препаратів згідно зі своїм баченням тактики ведення хворого, а також призначати немедикаментозне лікування. Проте обов’язковим було намагання лікарів досягнути цільового рівня АТ (< 140/90 мм рт.ст.), і вони знали, що в кінці дослідження буде проводитися оцінка ефективності лікування.
Методи дослідження. Загалом пацієнт, включений у дослідження, робив 4 візити. Протокол дослідження наведено в табл. 2. Збір анамнезу проводили згідно зі свідченнями пацієнтів та медичної документації.
Офісний АТ вимірювався в положенні сидячи вранці, між восьмою та десятою годинами. Реєстрацію систолічного та діастолічного АТ (ДАТ) проводили на одній і тій же руці три рази з інтервалом у дві хвилини, якщо величини АТ не різнилися більше ніж на 5 мм рт.ст. При виявленні більшої різниці між отриманими величинами проводили четверте вимірювання та обчислювали середнє значення з трьох послідовних вимірювань. Частоту серцевих скорочень (ЧСС) визначали після другого вимірювання.
Реєстрацію електрокардіограми (ЕКГ) проводили на початку лікування. Визначали наявність загальноприйнятих ознак гіпертрофії лівого шлуночка (індекс Соколова (SV1 + RV5/RV6 > 35 мм), вольтажний індекс Корнела (RaVL + SV3 > 28 мм у чоловіків та > 20 мм — у жінок), порушення серцевого ритму, динаміку ЕКГ (наявність патологічного зубця Q, зміни сегмента ST, зміни хвилі Т).
Визначення серцево-судинного ризику проводили на початку та в кінці дослідження згідно з рекомендаціями Європейського товариства кардіологів та Європейського товариства артеріальної гіпертензії (2013) [5]. На розсуд лікаря пацієнтам проводили й інші, окрім указаних, інструментальні та лабораторні дослідження для визначення ураження органів-мішеней.
На початку дослідження всім пацієнтам було запропоновано відповісти на запитання анкети: чи палите ви? Якщо палите, то скільки цигарок? Скільки років палите? Чи вживаєте алкоголь регулярно? Скільки порцій на тиждень? Якому алкогольному напою ви надаєте перевагу? Яку освіту ви маєте? Чи працюєте ви зараз? Чи займаєтесь ви фізичною активністю? Якщо так, то скільки часу ви приділяєте виконанню фізичних навантажень? Чи вживаєте ви солону їжу? Чи вживаєте ви свіжі овочі? Як часто ви вживаєте свіжі овочі?
Прихильність до антигіпертензивної терапії визначалася за допомогою спеціальної анкети на основі бальної системи [8, 9]. Пацієнт мав відповісти на 6 запитань. Якщо пацієнт ствердно відповідав на 3 і більше запитання, вважалося, що прихильність такого пацієнта дуже низька (менше 50 % призначених ліків приймається). Якщо він набирав 1–2 бали, прихильність визначалась як помірна (50–79 % призначених ліків приймається), і якщо жодного бала, то прихильність дуже висока (80 % і більше призначених ліків приймається).
Методи статистичної обробки. Статистичну обробку результатів проводили після створення баз даних у системах Microsoft Excel. Середні показники обстежених пацієнтів визначали за допомогою пакета аналізу в системі Microsoft Excel. Усі інші статистичні розрахунки проводили за допомогою програми SPSS 13.0. Достовірність різниці середніх між групами визначалася методом спочатку незалежного t-тесту для середніх за допомогою програми SPSS 13.0. Порівняння динаміки показників в одній і тій же групі на етапах лікування проводили за допомогою парного двовибіркового t-тесту для середніх. Порівняння достовірності різниці між групами з непараметричним розподілом (відсоткові показники) проводили за тестом Mann — Whitney. Фактори, що були пов’язані з ефективністю терапії, визначали після проведення мультифакторного регресійного аналізу.
Результати та їх обговорення
Як видно з табл. 1, пацієнти, які мали ІХС, були більш старшого віку, у них частіше виявлялися ускладнення (перенесений інсульт, серцева недостатність) та супутні стани (цукровий діабет, ураження нирок). Серед пацієнтів з ІХС 981 (17,4 %) переніс інфаркт міокарда, 2642 (46,9 %) мали перший функціональний клас стенокардії, 2526 (44,9 %) — другий функціональний клас стенокардії, 460 (8,2 %) — третій функціональний клас стенокардії. У них частіше реєструвалася дисліпідемія та родичі мали серцево-судинні захворювання. Рівень САТ і ДАТ та індекс маси тіла були достовірно вищими в пацієнтів з ІХС.
Більшість пацієнтів обох груп приймали антигіпертензивні препарати, серед яких найчастіше були інгібітори АПФ, діуретики (в основному у складі фіксованих комбінацій) та бета-адреноблокатори. Друга група частіше, ніж перша, отримувала дані класи антигіпертензивних препаратів, а також антагоністи кальцію, які, як відомо, окрім антигіпертензивної, мають антиангінальну дію. Загалом група пацієнтів з ІХС отримувала більшу кількість антигіпертензивних препаратів, ніж група без ознак ІХС.
Показники, що характеризували спосіб життя пацієнтів та їх соціальне положення на момент включення у дослідження, наведені в табл. 3. Як видно з табл. 3, у першій групі була достовірно більша кількість пацієнтів, які регулярно споживали алкоголь, зловживали сіллю та споживали свіжі овочі або фрукти більше одного разу на день. Додаткова фізична активність також найчастіше реєструвалася в пацієнтів першої групи, проте частота виконання цих навантажень у більшості становила 1 раз на тиждень, тобто була не дуже ефективною. У другій групі менша частка пацієнтів займалася фізичною активністю, але частка тих, хто займався фізичною активністю кожен день, була більшою, ніж у першій групі. Хворі, які не мали ознак ІХС, частіше працювали на відміну від тих, хто мав ознаки ІХС (з них 50,4 % були на пенсії), що, можливо, обумовлено більш старшим віком хворих другої групи. На інвалідності частіше були пацієнти другої групи, адже ускладнення (серцева недостатність, інсульт, інфаркт міокарда) частіше зустрічалися саме в цій групі. Пацієнти першої групи частіше мали спеціальну або вищу освіту.
Таким чином, наявність ознак ІХС у пацієнтів з АГ асоціювалася з більшою частотою виявлення ускладнень (серцева недостатність, ураження нирок, інсульт), супутніх станів (цукровий діабет) та факторів ризику (дисліпідемія, обтяжена спадковість, старший вік, високий АТ), що потребувало призначення більшої кількості антигіпертензивних препаратів. Пацієнти без ознак ІХС частіше мали шкідливі звички, а додаткова фізична активність хоча і була наявна в переважної більшості хворих даної групи, але була недостатньою (40 % із тих, хто займався фізичною активністю, робили це один раз на тиждень).
На фоні призначеного лікування спостерігалася достовірна позитивна динаміка рівня АТ та ЧСС в обох групах (табл. 4). Проте і рівень САТ, і рівень ДАТ у другій групі залишався більш високим як на початку дослідження, так і в кінці спостереження. Цільового рівня АТ (< 140/90 мм рт.ст.) було досягнуто в 68,7 % пацієнтів першої групи та в 51,1 % пацієнтів другої групи (Р < 0,001).
/26/26.jpg)
На початку дослідження лише 28,3 % пацієнтів першої групи та 19,5 % другої (Р < 0,001) мали високу прихильність до лікування. При цьому частка хворих із низькою прихильністю серед пацієнтів з ІХС була достовірно більш високою, ніж у групі без ІХС. На фоні терапії спостерігалося достовірне покращення прихильності хворих до лікування в обох групах: достовірно зменшилася частка пацієнтів із низькою прихильністю та збільшилася частка з високою та помірною.
Тобто, незважаючи на більш інтенсивне лікування (більшу кількість призначених антигіпертензивних препаратів), цільового рівня АТ (< 140/90 мм рт.ст.) рідше вдавалося досягти в пацієнтів з ІХС, що, можливо, було пов’язано з більш низькою прихильністю хворих, старшим віком та більшою кількістю супутніх станів. У дослідженні M. Paulsen зі співавторами [12] вивчали зв’язок між частотою досягнення цільового АТ та наявністю супутньої патології. У це дослідження було включено дані обстеження 37 651 пацієнта. Виявилося, що частота досягнення цільового АТ серед пацієнтів без супутньої патології становить у середньому 37,4 %, що значно менше, ніж у нашому дослідженні. Серед пацієнтів з ІХС і в Данії, і в Україні цільовий АТ досягається в майже однакової кількості — 50,9 та 51,1 % відповідно. Але в нашому дослідженні хворі з ІХС мали значно меншу частоту досягнення цільового рівня АТ, ніж хворі без ІХС, на відміну від датського дослідження. Тобто в нашому дослідженні в пацієнтів без ІХС антигіпертензивна терапія була значно ефективнішою.
На початку дослідження перша група характеризувалася високою часткою хворих із помірним та низьким ризиком серцево-судинних ускладнень протягом наступних 10 років, який розраховували на основі рекомендацій Європейського товариства кардіологів та Європейського товариства гіпертензії 2013 року. У другій групі були хворі з АГ лише високого та дуже високого ризику, адже всі вони вже мали серцево-судинне захворювання — ІХС, що незалежно від рівня АТ зараховує їх до пацієнтів із високим ризиком. На фоні лікування в першій групі достовірно зменшилася частка пацієнтів з високим та дуже високим ризиком і достовірно збільшилася частка хворих із низьким та помірним ризиком. У другій групі достовірно зменшилася частка пацієнтів із дуже високим ризиком і за рахунок цього зросла частка хворих із високим ризиком. Таким чином, ефективна щодо зниження АТ антигіпертензивна терапія сприяла зменшенню серцево-судинного ризику в пацієнтів з АГ незалежно від наявності у них ІХС.
Для виявлення факторів, що асоціювалися з поганим контролем АТ, групи були розподілені на підгрупи: ті, хто досягнув цільового рівня АТ (< 140/90 мм рт.ст.), і ті, хто не досягнув його на фоні тримісячного лікування. Показники, за якими відрізнялися підгрупи, наведено в табл. 5. Як видно з табл. 5, в обох групах ті, хто не досягав цільового АТ, були старшого віку, частіше мали ускладнення в анамнезі, дисліпідемію, вищий рівень АТ на початку дослідження та індекс маси тіла. Вони частіше характеризувалися як неприхильні до лікування, рідше мали вищу освіту, додаткову фізичну активність та рідше вживали свіжі овочі та фрукти. При цьому тим пацієнтам, які через три місяці не досягли цільового рівня АТ, лікарі призначали більш інтенсивне лікування, адже середня кількість препаратів у них була більшою.
Для виявлення незалежних предикторів виникнення труднощів із досягненням цільового рівня АТ було проведено регресійний кореляційний аналіз. Для цього сформовано регресійні моделі.
Оцінку зв’язку таких факторів, як частота вживання свіжих овочів та фруктів та характер освіти, проводили після кодування характеристик зі збільшенням ступеня: для освіти — від 0 до 4, для вживання свіжих овочів та фруктів — від 0 до 2. Для оцінки впливу характеру зайнятості всі пацієнти були розподілені на дві підгрупи: 0 — не працюють, 1 — працюють.
Результати мультифакторного регресійного аналізу наведено в табл. 6. Як видно з табл. 6, перша та друга групи серед спільних предикторів неефективності терапії мали лише високий рівень САТ і ДАТ на початку дослідження (2-й та 3-й ступені АГ). При регресійному аналізі з виділенням груп збільшення рівня АТ на 10 мм рт.ст. виявилося, що в цілому в обстежених хворих збільшення САТ на 10 мм рт.ст. призводило до збільшення ризику недосягнення цільового АТ в подальшому в 1,7 раза (довірчий інтервал (ДІ) 1,66–1,78, Р < 0,001), а ДАТ — у 2,03 раза (ДІ 1,9–2,17). Окрім того, у пацієнтів першої групи підвищений індекс маси тіла та більш рідке вживання свіжих овочів та фруктів також асоціювалися з більшою ймовірністю недосягнення цільового АТ. У другій групі мали значення наявність супутньої серцевої недостатності та ренопаренхімний характер АГ. Таким чином, для покращення результатів антигіпертензивного лікування, можливо, пацієнтам без ІХС слід більше уваги приділяти модифікації способу життя, а пацієнтам з ІХС — лікуванню коморбідних станів.
У вищезгаданому датському дослідженні досягнення цільового АТ асоціювалося з наявністю серцевої недостатності незалежно від наявності ІХС, що автори пояснювали можливістю більш частого контакту лікаря і пацієнта з приводу супутньої патології і більш ретельного спостереження [12]. У нашому ж дослідженні виявилося, що, навпаки, наявність серцевої недостатності асоціювалась із поганим контролем АТ. Поясненням цього, на нашу думку, може бути як раз обернений причинно-наслідковий зв’язок — поганий контроль АТ призводить до виникнення серцевої недостатності.
Більш високий серцево-судинний ризик по-різному асоціювався з імовірністю недостатньої ефективності терапії. Так, у першій групі більш високий ризик збільшував імовірність відсутності контролю АТ в кінці дослідження, а у другій групі, навпаки, зменшував. Тобто в пацієнтів без ІХС більшу увагу слід приділяти пацієнтам із початково високим серцево-судинним ризиком. У них ступінь ризику в основному обумовлений наявністю високого рівня АТ, який, як указувалося вище, складніше лікувати. У другій групі дуже високий ризик частіше був обумовлений наявністю серцево-судинних ускладнень, що, можливо, збільшувало прихильність пацієнтів до лікування (через побоювання повторного ускладнення) і через це частіше призводило до кращого контролю АТ.
Висока прихильність до лікування на початку дослідження сприяла зменшенню ймовірності недосягнення цільового АТ на 36 % у першій групі, тоді як для пацієнтів з ІХС вона не мала незалежного значення. Висока прихильність у кінці дослідження у другій групі асоціювалася зі зменшенням ризику неефективності лікування на 46 %. Таким чином, серед пацієнтів без ІХС слід виділяти хворих із низькою прихильністю та спостерігати за ними більш ретельно. У пацієнтів із високою прихильністю на початку дослідження вона, як правило, не погіршується. За наявності ІХС не мало значення, яка прихильність до лікування на початку, а лише її динаміка на фоні лікування. Тому всім пацієнтам з ІХС слід проводити заходи, направлені на збереження високої прихильності та її покращення в разі низької прихильності.
Таким чином, хворі з АГ з ІХС та без неї мали різний контроль АТ та різні фактори, асоційовані з досягненням його цільового рівня. Лише підвищений рівень АТ на початку дослідження виявився загальним фактором для двох груп, що достовірно впливав на результати лікування — чим вищим він був на початку дослідженням, тим тяжче було за 3 місяці досягнути його цільового рівня. У хворих без ІХС відсутність досягнення цільового рівня АТ була пов’язана з факторами, що характеризують спосіб життя, а у хворих з ІХС — з ускладненнями. Тому для покращення результатів антигіпертензивного лікування, можливо, пацієнтам без ІХС слід більше уваги приділяти модифікації способу життя, а пацієнтам з ІХС — лікуванню коморбідних станів. Для пацієнтів без ІХС мала значення прихильність до лікування на початку дослідження, а з ІХС — у кінці дослідження, що дозволяє по-різному формувати тактику ведення пацієнтів: серед хворих без ІХС слід виділити тих, хто має низьку прихильність, і більш ретельно з ними працювати, а у всіх пацієнтів з ІХС прихильність на фоні лікування може змінитися, тому прихильності треба приділяти увагу у всіх пацієнтів.
Висновки
1. Наявність ознак ІХС у пацієнтів з АГ асоціювалася з більшою частотою виявлення ускладнень (серцева недостатність, ураження нирок, інсульт), цукрового діабету та факторів ризику (дисліпідемія, обтяжена спадковість, старший вік, високий АТ), що потребувало призначення більшої кількості антигіпертензивних препаратів. Пацієнти без ознак ІХС частіше мали шкідливі звички, а додаткова фізична активність хоча і спостерігалася в переважної більшості хворих даної групи, але була недостатньою (40 % з тих, хто займався фізичною активністю, робили це один раз на тиждень).
2. Рівень САТ і ДАТ у другій групі був більш високим як на початку дослідження, так і в кінці спостереження, незважаючи на більш інтенсивне лікування (більшу кількість призначених антигіпертензивних препаратів). Цільового рівня АТ (< 140/90 мм рт.ст.) було досягнуто в 68,7 % пацієнтів першої групи та лише в 51,1 % пацієнтів другої групи (Р < 0,001).
3. Групи пацієнтів з ІХС та без неї серед спільних предикторів недостатньої ефективності терапії мали лише високий рівень САТ (> 160 мм рт.ст.) і ДАТ (> 100 мм рт.ст.) на початку дослідження: імовірність збільшувалася у 3,83 і 2,81 та 3,92 і 2,5 раза відповідно для підвищених САТ і ДАТ у першій та другій групах. У пацієнтів без ІХС імовірність недосягнення цільового АТ також асоціювалася з підвищеним індексом маси тіла (β = 1,033, Р = 0,05) та більш рідким уживанням свіжих овочів та фруктів (β = 12,8, Р = 0,025). У другій групі ризик неефективності лікування збільшувався за наявності супутньої серцевої недостатності (β = 1,73, Р = 0,001) та зменшувався за наявності есенціальної, а не ренопаренхімної АГ (β = 0,76, Р = 0,05).
4. Більш високий серцево-судинний ризик по-різному асоціювався з імовірністю недостатньої ефективності терапії: у першій групі — збільшував імовірність контролю АТ (β = 1,46, Р = 0,001), а у другій групі, навпаки, зменшував (β = 0,52, Р = 0,001).
5. На початку дослідження лише 28,3 % пацієнтів першої групи та 19,5 % другої (Р < 0,001) мали високу прихильність до лікування. Висока прихильність до лікування на початку дослідження сприяла зменшенню імовірності недосягнення цільового АТ на 36 % у першій групі, тоді як для пацієнтів з ІХС вона не мала незалежного значення. Проте висока прихильність у кінці дослідження у другій групі асоціювалася зі зменшенням ризику неефективності лікування на 46 %.
1. Горбась І.М. Контроль артеріальної гіпертензії серед населення: стан проблеми за даними епідеміологічних досліджень // Укр. кардіол. журнал. — 2007. — № 2. — С. 21–26.
2. Коваленко В.М., Лутай М.І., Свіщенко Є.П., Сіренко Ю.М., Смирнова І.П. Рекомендації Українського товариства кардіологів з профілактики та лікування артеріальної гіпертензії. — Київ: Віпол, 2004. — 84 с.
3. Настанова та клінічний протокол надання медичної допомоги «Артеріальна гіпертензія». Наказ МОЗ України № 384 від 24.05.2012. — Київ, 2012. — 107 с.
4. Сіренко Ю., Радченко Г., Марцовенко І. від імені учасників дослідження. Результати тримісячного спостереження за лікуванням пацієнтів з артеріальною гіпертензією лікарями загальної практики в Україні // Артеріальна гіпертензія. — 2009. — № 4. — С. 3–14.
5. 2013 ESH/ESC Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society os Hypertension (ESH) and of the European Society of Cardiology (ESC) // Journal of Hypertension. — 2013. — Vol. 31. — P. 1281–1357.
6. Ford E.S., Ajani U.A., Croft J.B. et al. Explaining the decrease in US deaths from coronary disease, 1980–2000 // N. Engl. J. Med. — 2007. — Vol. 356. — P. 2388–2398.
7. Ford E.S. Trends in mortality from all causes and cardiovascular disease among hypertensive and nonhypertensive adults in the United States // Circulation. — 2011. — Vol. 123. — P. 1737–1744.
8. Girerd X., Fourcade J., Brillet G. et al. The compliance evaluation test: a validated tool for detection of nonadherence among hypertensive treated patients // J. Hypertens. — 2001. — Vol. 19. — P. 74.
9. Girerd X., Hanon O., Anagnostopoulos K. et al. Evaluation de l’observance du traitement antihypertenseur par un questionnaire: mise au point et utilization dans un service specialize // Presse Med. — 2001. — Vol. 30. — P. 1044–1048.
10. Lawes C.M., Vander Hoorn S., Rodgers A.; International Society of Hypertension. Global burden of blood-pressure-related disease, 2001 // Lancet. — 2008. — Vol. 371. — P. 1513–1518.
11. Mathers C., Stevens G., Mascarenhas M. Global health risks: mortality and burden of disease attributable to selected major risks. — Geneva, Switzerland: World Health Organization, 2009.
12. Paulsen M., Andersen M., Thomsen J. et al. Multimorbidity and Blood Pressure Controling 37 651 Hypertensive Patients From Danish General Practice // J. Am. Heart Assoc. — 2013. — Vol. 2. — P. 1–13 (e004531doi:10.1161/ JAHA.112.004531).
13. Prospective Study Collaboration. Body-mass index and cause-specific mortality in 900 000 adults: collaborative analyses of 57 prospective studies // Lancet. — 2009. — Vol. 373. — P. 1083–1096.
14. Yusuf S., Hawken S., Ounpuu S., Dans T., Avezum A., Lanas F. et al., INTERHEART Study Investigators. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study // Lancet. — 2004. — Vol. 364. — P. 937–952.

/23/23.jpg)
/25/25.jpg)
/27/27.jpg)
/28/28.jpg)