Международный эндокринологический журнал 2 (66) 2015
Вернуться к номеру
Диагностика и лечение синдрома поликистозных яичников в детской гинекологии
Авторы: Сергиенко М.Ю., Яковлева Э.Б., Мироненко Д.М. — Донецкий региональный центр охраны материнства и детства
Рубрики: Эндокринология
Разделы: Справочник специалиста
Версия для печати
Диагностика синдрома поликистозных яичников (СПКЯ) в подростковом возрасте по-прежнему вызывает много вопросов. Проблема состоит в том, что характеристики нормального полового созревания часто совпадают с симптомами СПКЯ, поэтому ряд исследователей предлагают к постановке диагноза применять более жесткие требования. Мы с осторожностью подходим к постановке окончательного диагноза СПКЯ с учетом его трактовки как глобальной проблемы соматического здоровья — эндокринно-метаболического статуса, сердечно-сосудистого и онкогенного риска. Кроме того, одним из основных способов терапии СПКЯ является прием комбинированных оральных контрацептивов, которые нежелательно назначать девочкам-подросткам в случае олиго- и аменореи без тщательного обследования и использования всех возможностей витаминофитотерапии и гестагенов.
Діагностика синдрому полікістозних яєчників (СПКЯ) в підлітковому віці, як і раніше, викликає багато запитань. Проблема полягає в тому, що характеристики нормального статевого дозрівання часто збігаються з симптомами СПКЯ, тому низка дослідників пропонують до постановки діагнозу застосовувати більш жорсткі вимоги. Ми з обережністю підходимо до постановки остаточного діагнозу СПКЯ з урахуванням його трактування як глобальної проблеми соматичного здоров’я — ендокринно-метаболічного статусу, серцево-судинного та онкогенного ризику. Крім того, одним з основних способів терапії СПКЯ є прийом комбінованих оральних контрацептивів, які небажано призначати дівчаткам-підліткам у разі оліго- та аменореї без ретельного обстеження й використання всіх можливостей вітамінофітотерапії і гестагенів.
Diagnosis of polycystic ovary syndrome (PCOS) in adolescence still raises many questions. The problem is that the characteristics of normal puberty often coincide with PCOS symptoms, so a number of researchers suggest to apply more stringent requirements to diagnosing. We use a cautious approach to a final diagnosis of PCOS because of its interpretation as a global problem of somatic health — endocrine and metabolic status, cardiovascular and oncogenic risk. In addition, one of the main therapies for PCOS is application of combined oral contraceptives, which are undesirable to use in adolescent girls with oligo- and amenorrhea without careful examination and use of all the abilities of vitamine therapy, phytotherapy and gestagens.
синдром поликистозных яичников, детская гинекология.
синдром полікістозних яєчників, дитяча гінекологія.
polycystic ovary syndrome, pediatric gynecology.
Статья опубликована на с. 158-161
Существует мнение, что синдром поликистозных яичников (СПКЯ) является терминальной стадией хронической ановуляции. Звеньями этого процесса могут быть нарушения ритма секреции гонадотропного рилизинг-гормона (ГнРГ) и гонадотропинов, особенно лютеинизирующего гормона (ЛГ), гиперандрогения (ГА), инсулинорезистентность (ИР) и гиперинсулинемия, нарушение липидного обмена, гиперпролактинемия. Установить, какой из перечисленных факторов является первичным, не всегда представляется возможным [2, 5].
По данным консенсуса Европейского общества репродукции и эмбриологии и Американского общества репродуктивной медицины (ESHRE/ASRM) 2012 г., 45 % женщин репродуктивного возраста с СПКЯ страдают бесплодием, 65 % эндокринного бесплодия приходится на долю СПКЯ. Тесная ассоциация синдрома с метаболическими нарушениями влечет за собой развитие таких осложнений, как ожирение, в 10 раз повышает риск развития сахарного диабета 2-го типа, в 7 раз — артериальной гипертензии и ишемической болезни сердца, в том числе инфаркта миокарда, более чем в 2 раза — риск развития онкологических заболеваний яичников, эндометрия, молочной железы [6]. Формирование и манифестация клинических проявлений синдрома часто начинается с подросткового возраста.
Целью настоящего исследования было изучение диагностики и лечения СПКЯ по данным литературы и собственных исследований.
Диагностика СПКЯ в подростковом возрасте по-прежнему вызывает много вопросов. Проблема состоит в том, что характеристики нормального полового созревания часто совпадают с симптомами СПКЯ, поэтому ряд исследователей предлагают к постановке диагноза применять более жесткие требования. Так, Sultan i Pars считают необходимым наличие четырех из пяти критериев: олиго- или аменореи на протяжении двух лет после менархе, клинической ГА, лабораторной ГА, резистентности к инсулину или гиперинсулинемии, поликистозной трансформации яичников по результатам УЗИ. По данным последнего консенсуса ESHRE/ASRM, можно придерживаться Роттердамских критериев, однако для постановки окончательного диагноза в подростковом возрасте должны быть в наличии все три критерия. Иные исследователи допускают, что девушкам, у которых выявлены только два из трех критериев, вполне можно выставлять диагноз СПКЯ с целью более тщательного наблюдения за ними [9].
Мы с осторожностью подходим к постановке окончательного диагноза СПКЯ с учетом его трактовки как глобальной проблемы соматического здоровья — эндокринно-метаболического статуса, сердечно-сосудистого и онкогенного риска. Кроме того, одним из основных методов терапии СПКЯ является прием комбинированных оральных контрацептивов (КОК), которые нежелательно назначать девочкам-подросткам в случае олиго- и аменореи без тщательного обследования и использования всех возможностей витаминофитотерапии и гестагенов. В течение первых лет после менархе ановуляция сопровождает 80 % менструальных циклов, при этом регулярный характер менструаций наблюдается у 75–80 % девочек. У 20–25 % подростков на протяжении двух лет с менархе отмечаются задержки менструаций, иногда сменяющиеся кровянистыми выделениями, превышающими по длительности 8 дней. Регулярные овуляторные циклы регистрируются к 14–16 годам у 75 % девочек, но окончательное формирование пика ЛГ и лютеиновой фазы происходит только к 17–18 годам [4]. Основным механизмом действия большинства КОК является подавление овуляторного пика ЛГ, что в условиях незрелости регуляторных механизмов в системе гипоталамус — гипофиз — яичники может только усугубить ситуацию, приводя к стойкой аменорее.
Мы предлагаем на начальных этапах наблюдения использовать термин «формирующийся СПКЯ», что позволяет полностью реализовать все возможности негормональной терапии и только в случае ее неэффективности — назначить КОК.
Поводом для врачебной настороженности в отношении девочек-подростков должно быть отсутствие тенденции к формированию устойчивого менструального цикла в течение 1,5–2 лет после менархе или его нарушение после «успешного старта».
Различную диагностическую значимость имеют и варианты дермопатий в качестве критериев СПКЯ. Большинство женщин репродуктивного возраста с СПКЯ имеют в анамнезе ГА. У девочек-подростков клинические проявления в виде акне или гирсутизма свидетельствуют об избыточном влиянии андрогенов и служат основанием для начала обследования с целью своевременной диагностики его этиологии. Распространенность акне среди подростков очень велика, может быть симптомом базовой ГА и часто имеет транзиторный характер. Более 90 % 18-летних женщин имеют разные формы акне, а 23 % — пустулезно-папулезные высыпания, которые требуют медикаментозного лечения. Наличие тяжелых форм высыпаний у подростков коррелирует с уровнем ДГЭА-с, в меньшей степени — с общей секрецией тестостерона (Т) [9].
Гораздо более весомым признаком ГА является гирсутизм, его выявляют примерно у 60 % женщин с СПКЯ. Гирсутизм часто менее выражен у подростков в сравнении с женщинами репродуктивного возраста, у которых вследствие длительного влияния андрогенов характерный рост волос становится более очевидным. По мнению Л.В. Адамян и соавт. (2014), определение только секреции тестостерона (общего и свободного) малоэффективно в силу того, что тестостерон связывается тестостерон-эстрогенсвязывающим глобулином (ТЭСГ), а свободный тестостерон конвертируется в более биологически активный дигидротестостерон (ДГТ). Методы определения этих параметров не всегда заслуживают доверия. Традиционно одним из важнейших критериев диагностики СПКЯ у подростков считается увеличение коэффициента ЛГ/ФСГ. Однако данные Роттердамского консенсуса его не включают. Существует несколько изоформ ЛГ, отличающихся уровнем биологической активности вследствие различного строения боковых олигосахаридных цепей. По-настоящему информативным маркером СПКЯ может быть только уровень биоактивных форм ЛГ [1].
Маркерами ИР при СПКЯ служит гиперинсулинемия более 12,8 мкЕД/мл, индекс HOMA-IR более 2,86, F. Caro — менее 0,33. Нарушения липидного обмена проявляются повышением уровня холестерина, триглицеридов, снижением — липопротеидов высокой плотности (ЛПВП).
Лабораторные маркеры ИР и нарушения липидного обмена, характерные для СПКЯ, могут отсутствовать у подростков на ранних этапах развития синдрома. Использование традиционных физикальных методов с определением индекса массы тела, соотношения объема талии и бедер, толщины кожной складки позволяет на ранних этапах выявить первые признаки метаболических нарушений.
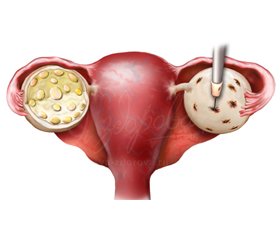
Морфология яичников была принята в качестве одного из диагностических критериев СПКЯ в соответствии с Роттердамским консенсусом: объем яичника более 10 см3, наличие множества (более 12) кистозно-атрезирующихся фолликулов диаметром до 10 мм в одном срезе, преимущественно расположенных по периферии. Многие врачи ультразвуковой диагностики не дифференцируют эту картину с мультифолликулярными яичниками, характерными для пубертатного периода.
Van Hooff и соавт. диагностировали поликистоз у 9 % девочек с регулярным менструальным циклом, у 28 % — с нерегулярным (22–42 дня), у 45 % девушек выявлена ассоциация с повышенным уровнем андрогенов [9]. Следует помнить, что в подростковом возрасте эхографическая картина яичников может меняться, принимая характер поликистозной и наоборот. Во-вторых, при обследовании девочек чаще используется абдоминальное УЗИ, информативность которого может быть ограничена избыточным весом, метеоризмом. Метод магнитно-резонансной томографии является потенциально более точным при оценке состояния яичников, однако трансабдоминальное УЗИ пока остается основным инструментом диагностики у подростков.
Ряд авторов полагает, что уровень антимюллерова гормона (АМГ) у пациенток с СПКЯ может быть использован в качестве альтернативы ультразвуковому исследованию, предлагаемому консенсусом 2003 г. в Роттердаме, причем характерным для СПКЯ, по их мнению, является уровень АМГ ≥ 4,7 нг/мл. В исследовании 2012 г. средние значения АМГ в сыворотке были 6,78 ± 3,55 нг/мл у группы девочек с СПКЯ против 3,38 ± 1,48 нг/мл в группе нормы (р = 0,0004). Уровень АМГ положительно коррелировал с объемом яичников и периферическим расположением фолликулов (р = 0,0027), не зависел от массы тела. По мнению авторов, его можно использовать в ранней диагностике СПКЯ у подростков [8].
Актуальным вопросом остается выбор эффективных и безопасных лечебных мероприятий, направленных на коррекцию СПКЯ. У пациенток репродуктивного возраста ведущей причиной обращения к врачу является бесплодие, поэтому основная задача специалиста — это восстановление репродуктивной функции. Для восстановления фертильности сегодня используют два пути: применение медикаментозных препаратов, обеспечивающих фолликулогенез в яичниках с образованием одного или нескольких зрелых фолликулов и запускающих овуляцию, и оперативное вмешательство [3]. Спорным остается вопрос о времени оперативного вмешательства, так как одни авторы предлагают проводить его при неэффективности нескольких циклов консервативного лечения, другие рекомендуют начинать лечение с него.
В настоящее время большинство клиницистов на первом этапе индукции овуляции применяют кломифена цитрат, при отсутствии эффекта — гонадотропины.
Оперативные методы лечения СПКЯ, описанные Штейном и Левенталем еще в 1935 г., часто вызывали настороженное отношение со стороны врачей и пациентов, поскольку клиновидная резекция, выполненная методом лапаротомии, часто приводит к вторичному бесплодию, обусловленному спайкообразованием в малом тазу, и потере овариального резерва. Внедрение в клиническую практику эндоскопической хирургии открыло новые перспективы оперативного лечения синдрома: диатермокаутеризацию, электрокаутеризацию, декортикацию, демедуляцию, или дриллинг, яичников. Преимуществом лапароскопии является возможность ликвидации часто сопутствующего перитонеального фактора бесплодия.
Несмотря на разнообразие терапии, направленной на восстановление репродуктивной функции, все ее виды дают только временный эффект, вне зависимости от успеха лечения бесплодия.
У девушек и молодых женщин, не планирующих беременность в ближайшее время, терапия в основном предусматривает две цели. Одна — это нормализация менструального цикла и устранение клинических проявлений ГА, другая — предупреждение зачастую не учтенных многими клиницистами отдаленных осложнений синдрома, заметно ухудшающих качество жизни. Это профилактика гиперпластических процессов в органах-мишенях и метаболических нарушений, часто сопровождающих этот синдром.
Своевременная коррекция метаболических нарушений, достигаемая изменением образа жизни и сбалансированным питанием, редукционной диетой, применением гипогликемических препаратов, витаминофитотерапией, приводит к нормализации гормонального статуса и восстановлению ритма менструаций. Возможно назначение гестагенов с 16-го по 25-й день менструального цикла в течение 3–6 мес.
В случае отсутствия желаемого эффекта вторым этапом терапии является применение КОК. Все современные КОК в той или иной степени подавляют секрецию ЛГ, что приводит к снижению уровня андрогенов. Эстрогенный компонент способствует повышению ТЭСГ и снижению концентрации свободно циркулирующего тестостерона. В терапии СПКЯ предпочтение необходимо отдавать препаратам, прогестагенный компонент которых обладает антиандрогенной активностью (дроспиренон, хлормадинон, ципротерона ацетат). В основе их действия, в дополнение к перечисленным механизмам снижения уровня андрогенов, лежит блокирование или уменьшение экспрессии периферических рецепторов к андрогенам, снижение образования ДГТ в результате блокирования 5-альфа-редуктазы. Прогестагенный препарат с дроспиреноном обладает гипогликемическим эффектом.
В ответ на опасения, касающиеся рисков и осложнений гормональной терапии, следует сказать, что, выбирая рецептуру препарата, необходимо учитывать соматический и гинекологический анамнез, отягощенную наследственность по тромбофилии, возраст, ведущие симптомы СПКЯ, опыт предыдущего использования КОК.
Мы не поддерживаем мнение о том, что КОК, содержащий этинилэстрадиол (ЭЭ) и ципротерона ацетат, является стандартом лечения СПКЯ у подростков. В настоящее время это, скорее, препарат дерматологической практики. Кроме того, по данным Н.М. Подзолковой и Е.В. Уваровой (2013), ципротерона ацетат имеет риск тромбообразования в 2 раза выше, чем дроспиренон (70 и 40 в относительных единицах), повышает секрецию пролактина. Наиболее часто используется комбинация ЭЭ и дроспиренона в режиме 21/7, при выраженных клинических проявлениях гиперандрогении — ЭЭ и хлормадинона.
Первым курсом мы рекомендуем назначать КОК на 3–6 мес. под контролем динамики критериев СПКЯ. Перерыв в приеме КОК нужен для того, чтобы проследить возможность и/или длительность восстановления менструального цикла (овуляций), структуры яичников, секреции гормонов. В случае рецидива симптомов СПКЯ показан длительный прием КОК для сохранения фолликулярного аппарата яичников и предупреждения отдаленных осложнений синдрома: гиперпластических процессов в органах-мишенях и метаболических нарушений.
По мнению Е.В. Уваровой и соавт. (2005), в процессе приема КОК в яичниках продолжается созревание фолликулов с сохранением наиболее полноценных яйцеклеток до момента отмены препарата. Благодаря этому применение КОК предотвращает риск потери беременности на ранних сроках и рождения детей с генетическими дефектами и врожденными пороками развития [7].
В литературе обсуждаются преимущества пролонгированного режима приема КОК при лечении пациенток с СПКЯ (63/7, 84/7). Результаты современных исследований показали, что в течение недельного перерыва приема подавляющее действие КОК исчезает, происходит ненужная в терапевтическом смысле активация синтеза гонадотропинов. У пациенток, использующих КОК в циклическом режиме, гипофиз обладает более высокой чувствительностью к ГнРГ, уровень ЛГ и ФСГ в 7-дневный перерыв у них был выше, чем в середине цикла приема активных таблеток.
В своей практике мы крайне редко прибегаем к пролонгированному режиму назначения КОК при СПКЯ у подростков, поскольку при своевременной диагностике и начале терапии достаточно эффективной является традиционная схема 21/7. Кроме того, отсутствие ежемесячных менструальных выделений, по мнению пациенток и их родителей, может свидетельствовать о неэффективности лечения менструального цикла как симптома СПКЯ.
Выводы
Таким образом, используя современные знания и методы диагностики, уже в подростковом возрасте можно заподозрить формирование СПКЯ, в отдельных случаях — предупредить его дальнейшее развитие. Ведь своевременное и адекватное лечение ГА и ановуляции у юных пациенток с СПКЯ решает не только текущие медицинские задачи, но и служит профилактикой отдаленных осложнений этого состояния, улучшая репродуктивную функцию в дальнейшем, повышая качество жизни, снижая заболеваемость и смертность.
1. Особенности диагностики и лечения синдрома поликистозных яичников у девочек–подростков / Адамян Л.В., Макиян З.Н., Глыбина Т.М. [и др.] // Репродуктивное здоровье детей и подростков. — 2014. — № 3. — С. 16–22.
2. Богданова Е.А. Гинекология детей и подростков / Е.А. Богданова. — М.: МИА, 2010. — С. 332–348.
3. Синдром поликистозных яичников / Краснопольский В.И., Логутова Л.С., Серова О.Ф. и др. // Информ.–метод. письмо. — М.: МОНИГ, 2005. — С. 28.
4. Кузнецова И.В. Гормональная контрацепция в коррекции нарушений менструального цикла у подростков / И.В. Кузнецова // Репродуктивное здоровье детей и подростков. — 2014. — № 1. — С. 35–40.
5. Тумилович Л.Г. Гинекологическая эндокринология / Л.Г. Тумилович, М.А. Гаворкян. — М.: ГЭОТАР–Медиа, 2013. — С. 131–138.
6. Уварова Е.В. Синдром поликистозных яичников: история, этиология, патогенез, клиника (ч. I) / Е.В. Уварова, Ю.П. Григоренко // Репродуктивное здоровье детей и подростков. — 2011. — № 4. — С. 35–54.
7. Уварова Е.В. Синдром поликистозных яичников: врачебная тактика (ч. II) / Е.В. Уварова, Ю.П. Григоренко // Репродуктивное здоровье детей и подростков. — 2011. — № 5. — С. 42–49.
8. Хащенко Е.П. Диагностическое значение уровня сывороточного антимюллерова гормона в периоде полового созревания у девочек / Е.П. Хащенко, Н.А. Буралкина, Е.В. Уварова // Репродуктивное здоровье детей и подростков. — 2014. — № 1. — С. 41–49.
9. Roe А.Н. Діагностика синдрому полікістозних яєчників у підлітків / А.Н. Roe, А. Docros // Здоров’я України. — 2012. — С. 28–29.