Газета «Новости медицины и фармации» 2 (562) 2016
Вернуться к номеру
Дифференциальная диагностика двусторонней пневмонии с туберкулезом легких
Авторы: Разнатовская Е.Н. - Запорожский государственный медицинский университет; Стешина М.С., Панова Л.Ю., Зубов Г.В., Костюк С.И. - Запорожский областной противотуберкулезный клинический диспансер
Рубрики: Пульмонология
Разделы: Справочник специалиста
Версия для печати
Статья опубликована на с. 20 (Укр.)
Введение
В структуре заболеваний бронхолегочной системы по частоте первое место занимают неспецифические процессы, второе — туберкулез, увеличивается частота неопластического процесса легкого [1–3]. Поэтому ранняя и своевременная дифференциальная диагностика пневмонии с туберкулезом легких является актуальной проблемой фтизиатрии [2]. Причиной несвоевременной диагностики является сходная клинико-рентгенологическая картина пневмонии и инфильтративного туберкулеза, который составляет до 70 % среди других форм специфического процесса [4, 5].
Цель работы: на клиническом случае из личной практики рассмотреть диагностический минимум дифференциальной диагностики двусторонней пневмонии с туберкулезом легких.
Клинический случай дифференциальной диагностики двусторонней пневмонии с туберкулезом легких
Больная М., 26 лет, находилась на лечении 2 недели в стационаре пульмонологического отделения с диагнозом «внегоспитальная двусторонняя пневмония, дыхательная недостаточность I степени».
Поступила с жалобами на сухой кашель, боль в грудной клетке при кашле, выраженный интоксикационный синдром (фебрильная температура тела, выраженная слабость).
Из анамнеза заболевания: заболела остро, с вышеперечисленными жалобами за 5 дней до стационара обратилась к семейному врачу по месту жительства. Был назначен курс неспецифической антибактериальной терапии из 2 антибиотиков (цефтриаксон и азитромицин). Лечение оказалось неэффективным, что проявлялось в сохранении вышеперечисленных жалоб и ухудшении общего состояния. В связи с этим больная в ургентном порядке была доставлена в стационар пульмонологического отделения.
Объективно: при поступлении отмечалось тяжелое общее состояние. Кожные покровы бледные, гипертермия. Частота дыхательных движений — 20 в 1 минуту.
Аускультативно: сердечная деятельность ритмичная, тахикардия (110 ударов в 1 минуту), тоны сердца приглушены. Над легкими выслушивалось везикулярное дыхание с ослаблением над средними и нижними отделами.
В общем анализе крови отмечалось только повышение количества лейкоцитов до 12,7 × 109. Остальные показатели были в пределах нормы.
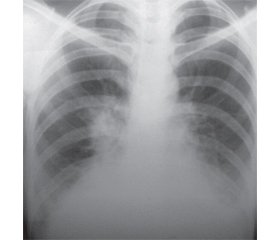
На обзорной рентгенограмме органов грудной полости при поступлении справа в S3 верхней доли, в средней доле, в базальных сегментах с двух сторон определялись нечетко очерченные фокусные тени, сливающиеся с хвостовыми частями малоструктурных корней легких (рис. 1).
На основании жалоб, объективного обследования и данных рентгенологического описания установлен диагноз «внегоспитальная двусторонняя пневмония».
Получала лечение: нестероидную противовоспалительную терапию (нимид, диклофенак), неспецифическую антибактериальную терапию (лефлоцин), дезинтоксикационную терапию (реосорбилакт), муколитическую и отхаркивающую терапию (лазолван, аскорил).
Выписана из стационара пульмонологического отделения по настоянию больной с некоторым улучшением общего состояния. При выписке в общем анализе крови количество лейкоцитов снизилось до 9,4 × 109, но отмечалось повышение скорости оседания эритроцитов до 20 мм/час.
По месту жительства семейным доктором больная была направлена на компьютерную томографию (КТ) легких (рис. 2). На КГ-сканах легких в аксиальной проекции и при мультипланарных реконструкциях отмечались следующие изменения. В S3 сегменте верхней доли правого легкого, средней доле правого легкого, в нижних отделах обоих легких определялись множественные разнокалиберные округлые инфильтраты размерами от 8 до 25 мм в диаметре с не совсем четкими контурами, неоднородной структуры за счет в отдельных из них эксцентричных участков деструкции размерами до 4–5 мм. На верхушках обоих легких определялись участки фиброзно-склеротических изменений тяжистого характера размерами до 4–6 мм. Легочный рисунок диффузно усилен. Визуализировались бифуркационные, парааортальные, бронхопульмональные и междолевые группы лимфоузлов размерами 8–15 мм с двух сторон.
Заключение компьютерной томографии легких: полисегментарная двусторонняя абсцедирующая пневмония. Нерезко выраженная лимфаденопатия внутри–грудных лимфоузлов.
Рекомендована консультация фтизиатра для исключения специфического процесса в легких.
С учетом данных компьютерной томограммы легких больная была направлена семейным доктором на консультативный прием к фтизиатру.
Из анамнеза: больная туберкулезом ранее не болела. Туберкулезный контакт отрицает.
Фтизиатром было назначено дообследование больной: исследование мокроты на наличие микобактерий туберкулеза (МБТ), обзорная рентгенограмма органов грудной полости, правая боковая рентгенограмма, фибробронхоскопия, общий анализ крови, туберкулиновые пробы (проба Манту, проба с аллергеном туберкулезным рекомбинантным).
На обзорной рентгенограмме органов грудной полости (рис. 3) диагностированы следующие изменения: справа в S3 и S5, слева в зоне S8 фокусы до 2,0 см в диаметре. Отмечалась положительная динамика.
На правой боковой рентгенограмме в S3 верхней доли и средней доле правого легкого с двух сторон наблюдалось значительное рассасывание фокусных теней. Повысилась структурность корней легких. Заключение: рентгенологическая динамика положительная, в пользу двусторонней полисегментарной неспецифической (аспирационной) пневмонии.
Заключение фибробронхоскопии: двусторонний диффузный гнойный эндобронхит І–ІІ степени. Гноетечение из S8 слева и S7 справа. Стеноз S7 справа І степени.
В аспирате из бронхов: материал представлен клетками воспаления, клетками альвеол, клетками эпителия бронхов. Встречаются железистые группы клеток с признаками тяжелой гипоплазии. Клеток с признаками озлокачествления и МБТ не обнаружено.
При исследовании мокроты всеми методами МБТ не обнаружены.
Реакции обеих туберкулиновых проб (проба Манту и с аллергеном туберкулезным рекомбинантным) оценены как отрицательные.
Заключение фтизиатра на первичном консультативном приеме: на момент осмотра данных в пользу туберкулеза нет, продолжать курс неспецифической антибактериальной терапии с контролем через 2 недели.
Через 2 недели на консультативном приеме у фтизиатра у больной отмечалась положительная динамика в общем состоянии. При контрольном исследовании мокроты МБТ не обнаружены.
На обзорной рентгенограмме органов грудной полости (рис. 4) через 2 недели отмечалось значительное рассасывание фокусов справа в S3 и S5, слева в зоне S8. В S5 справа фокус уменьшился с 2,0 см в диаметре до 1,5 на 1,0 см в диаметре. Динамика расценена как положительная.
Заключение фтизиатра: данных в пользу туберкулеза нет. Негоспитальная двусторонняя пневмония, стадия разрешения.
Рекомендовано наблюдение у пульмонолога по месту жительства.
Выводы
На основании дообследования больной, включая исследование мокроты на наличие микобактерий, рентгенологические методы (обзорная рентгенограмма органов грудной полости, компьютерная томограмма, правая боковая томограмма), фибробронхоскопию, пробу Манту, пробу с аллергеном туберкулезным рекомбинантным, туберкулез легких был исключен.
Список литературы
Список литературы находится в редакции

/20_u.jpg)
/20_u2.jpg)