Резюме
Вступ. Проведення великомасштабних досліджень поширеності метаболічного синдрому (МС) серед дітей та підлітків ускладнюється відсутністю єдиної думки з приводу використання тих чи інших діагностичних критеріїв у педіатричній практиці. Мета — вивчити особливості спадкового анамнезу в дітей із надлишковою масою тіла та ожирінням і встановити їх діагностично-прогностичне значення. Матеріал та методи. У дослідження були включені 158 дітей із надлишковою масою тіла та ожирінням (100 дітей мали надлишкову масу тіла та 58 дітей — ожиріння) і 70 осіб із нормальною масою тіла (група контролю). Одержані результати дослідження аналізували за допомогою комп’ютерних пакетів Statistica StatSoft Inc. та Excel XP для Windows. Результати. У 32,7 % дітей основної групи спадковість була обтяжена за одним діагностичним критерієм МС, у 30,4 % — за двома й у 24,1 % — відразу за трьома критеріями МС, і чим від більшого надлишку маси тіла страждала дитина, тим значніше була обтяжена її спадковість за кількістю критеріїв МС (p < 0,05). Діти групи контролю мали таку обтяжену спадковість за факторами ризику розвитку серцево-судинних захворювань: 17,2 % — за ожирінням, 18,9 % — за артеріальною гіпертензією, 17,2 % — за ішемічною хворобою серця та 6,8 % — за порушенням метаболізму вуглеводів. Висновки: 1. У 32,7 % дітей із надлишковою масою тіла та ожирінням спадковість була обтяжена за одним діагностичним критерієм МС, у 30,4 % — за двома й у 24,1 % — відразу за трьома критеріями МС. 2. Наявність у дитини позитивного генеалогічного анамнезу вірогідно підвищує ризик виникнення в неї ожиріння: співвідношення шансів 10,59 (95% довірчий інтервал: 3,81–31,79) при Р = 1,68 (95% довірчий інтервал: 1,43–1,82).
Введение. Проведение крупномасштабных исследований распространенности метаболического синдрома (МС) среди детей и подростков осложняется отсутствием единого мнения по поводу использования тех или иных диагностических критериев в педиатрической практике. Цель — изучить особенности наследственного анамнеза у детей с избыточной массой тела и ожирением и установить их диагностически-прогностическое значение. Материал и методы. В исследование были включены 158 детей с избыточной массой тела и ожирением (100 детей имели избыточную массу тела и 58 детей — ожирение) и 70 детей с нормальной массой тела (группа контроля). Полученные результаты исследования анализировали с помощью компьютерных пакетов Statistica StatSoft Inc. и Excel XP для Windows. Результаты. У 32,7 % детей основной группы наследственность была отягощена по одному диагностическому критерию МС, у 30,4 % — по двум и у 24,1 % — сразу по трем критериям МС, и чем большим избытком массы тела страдал ребенок, тем значительнее была отягощена его наследственность по количеству критериев МС (p < 0 ,05). Дети группы контроля имели такую отягощенную наследственность по факторам риска развития сердечно-сосудистых заболеваний: 17,2 % — по ожирению, 18,9 % — по артериальной гипертензии, 17,2 % — по ишемической болезни сердца и 6,8 % — по нарушениям метаболизма углеводов. Выводы: 1. У 32,7 % детей с избыточной массой тела и ожирением наследственность была отягощена по одному диагностическому критерию МС, у 30,4 % — по двум и в 24,1 % — сразу по трем критериям МС. 2. Наличие у ребенка положительного генеалогического анамнеза достоверно повышает риск возникновения у него ожирения: отношение шансов 10,59 (95% доверительный интервал: 3,81–31,79) при Р = 1,68 (95% доверительный интервал: 1,43–1,82).
Introduction. The conduction of large-scale studies of metabolic syndrome (MS) prevalence in children and adolescents is complicated by the lack of consensus of opinion about the use of certain diagnostic criteria in pediatric practice. Objective: to examine the features of family history in children with overweight and obesity and establish their diagnostic and prognostic value. Material and methods. The study included 158 children (100 children with overweight and 58 children with obesity) and 70 children with normal body weight (control group). The results of research were analyzed using computer package «Statistica» StatSoft Inc. and Excel XP for Windows on a personal computer. Results. 32.7 % of children in the main group were hereditary taint on one diagnostic criteria of the MS, 30.4 % had two diagnostic criteria and 24.1 % had all the three criteria of MS, and the more excess body weight a child was suffering from, the greater was hereditary taint on the number of metabolic syndrome criteria (p < 0.05). In the control group of children, hereditary tainted on cardiovascular disease risk factors were 17.2 % — for obesity, 18.9 % — for hypertension, 17.2 % — for ischemic heart disease and 6.8 % — for carbohydrate metabolism disorders. Conclusions. 1. In 32.7 % of cases children were hereditary tainted on one diagnostic criterion of metabolic syndrome, 30.4 % patients had two and 24.1% children had all the three criteria of MS. 2. Presence of a positive family history of the child significantly increases the risk of child’s obesity: PR = 10.59 (95% CI: 3.81–31.79) at ER = 1.68 (95 % CI: 1.43–1.82).
Статтю опубліковано на с. 29-32
Вступ
Метаболічний синдром (МС) включає в себе такі конституційні та метаболічні фактори ризику розвитку, як ожиріння, артеріальна гіпертензія (АГ), атерогенна дисліпідемія [8, 11]. Завдяки притаманним йому нейроендокринним, обмінним і регуляторним порушенням МС є фактором ризику розвитку цукрового діабету 2-го типу, що призводить до розвитку судинних ускладнень [1, 5].
Незважаючи на епідемічний характер зростання ожиріння серед дітей, проведення великомасштабних досліджень поширеності МС серед дітей та підлітків ускладнюється відсутністю єдиної думки з приводу використання тих чи інших діагностичних критеріїв у педіатричній практиці [2, 6, 7, 9–11]. У зв’язку з цим особливої актуальності набуває вивчення взаємозв’язку генетичних факторів, що визначають схильність до розвитку основних порушень, властивих МС.
Мета дослідження: вивчити особливості спадкового анамнезу в дітей із надлишковою масою тіла та ожирінням і встановити їх діагностично-прогностичне значення.
Матеріал та методи
У дослідження були включені 158 дітей (основна група) віком 13,5 ± 0,1 року (84 хлопчики і 74 дівчинки), із них 100 дітей мали надлишкову масу тіла (I клінічна група — Iк) та 58 дітей — ожиріння (II клінічна група — IIк), і 70 осіб (34 хлопчики і 36 дівчаток) з нормальною масою тіла (група контролю) віком 12, 9 ± 0,2 року.
Методи обстеження включали збір анамнезу, дослідження родоводів у трьох поколіннях, антропометрію (зріст, маса тіла, розрахунок індексу маси тіла (ІМТ), окружність талії (ОТ), окружність стегон (ОС), розрахунок співвідношення ОТ/ОС), лабораторні та інструментальні методи обстеження. Фізичний розвиток оцінювали за центильними таблицями. Надмірну масу тіла та ожиріння діагностували, керуючись чинним наказом МOЗ України [4].
Діагноз надлишкової маси тіла встановлювали при ІМТ, що перевищує 85-й перцентиль, але є меншим від 95-го перцентилю згідно з віково-статевими номограмами, ожиріння — при значеннях ІМТ, що дорівнюють 95-му перцентиля або ж є вищими за цей показник. Нормальну масу тіла діагностували при значеннях ІМТ, що становлять від 5-го до 85-го перцентиля.
Окружність талії вимірювали маркованою сантиметровою стрічкою на середині відстані від нижнього краю реберної дуги до гребеня клубової кістки, окружність стегон вимірювали на рівні вертлюгів стегнових кісток, точність вимірювання становила 0,005 м. Величину окружності талії трактували згідно з центильними номограмами.
Критеріями включення до основної групи була наявність надлишкової маси тіла або ожиріння. Критеріями виключення були: уроджена ендокринна й ниркова патологія, вторинна артеріальна гіпертензія, тривала гормональна терапія (понад 1 місяць), цукровий діабет 1-го типу, а також вік пацієнтів до 6 років.
Одержані результати дослідження аналізували за допомогою комп’ютерних пакетів Statistica StatSoft Inc. та Excel XP для Windows на персональному комп’ютері з використанням параметричних і непараметричних методів обчислення. Використані статистичні модулі «Основи статистики», «Кореляційний аналіз». Для оцінки діагностичної цінності показників комплексного обстеження дітей визначали чутливість тесту, специфічність, передбачувану цінність позитивного та негативного результату із визначенням довірчих інтервалів (95% ДІ). Оцінка ризику реалізації події здійснювалася з урахуванням вірогідності величин відносного (ВР) ризику та співвідношення шансів події (СШ) із визначенням їх довірчих інтервалів.
Результати
Серед дітей основної групи 28 осіб (48,2 %: 17 хлопчиків і 11 дівчаток) мали I ступінь ожиріння, 20 осіб (34,5 %: 14 хлопчиків і 6 дівчаток) — ожиріння II ступеня, 10 осіб (17,2 %: 7 хлопчиків і 3 дівчинки) мали III ступінь ожиріння. У результаті аналізу даних у дітей основної групи були встановлені пряма кореляційна залежність (r = 0,47, p < 0,01) між віком і ступенем ожиріння і обернений зв’язок між ступенем ожиріння і віком появи надлишкової маси тіла (r = –0,35, p = 0,04).
За даними сімейного анамнезу більше ніж у 3/4 дітей основної групи родичі мали фактори ризику розвитку та прогресування серцево-судинної патології. Так, несприятливу спадковість з надлишкової маси тіла або ожиріння мали 82,7 % (48 осіб), у 65,5 % пацієнтів (38 осіб) простежувалася обтяженість за АГ, у 34,5 % (20 осіб) — за ішемічною хворобою серця (ІХС) і в 43,1 % (25 осіб) — за порушеннями обміну вуглеводів. При цьому в 32,7 % дітей основної групи спадковість була обтяжена за одним діагностичним критерієм МС, у 30,4 % — за двома і у 24,1 % — відразу за трьома критеріями МС, і чим від більшого надлишку маси тіла страждала дитина, тим значніше була обтяжена її спадковість за кількістю критеріїв МС (p < 0,05).
Найбільш несприятливий за розвитком кардіоваскулярної патології сімейний анамнез мали 15,5 % дітей (9 осіб) основної групи, родичі яких (з I та/або II покоління) мали МС.
Серед дітей групи контролю обтяжену спадковість за факторами ризику розвитку серцево-судинних захворювань мали: 17,2 % — за ожирінням, 18,9 % — за АГ, 17,2 % — за ІХС та 6,8 % — щодо порушень метаболізму вуглеводів, при цьому ні в кого з дітей спадковість не була обтяжена відразу за декількома з перерахованих компонентів.
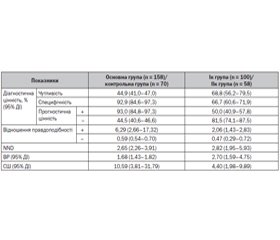
У табл. 1 наведені показники діагностичної цінності обтяженого сімейного анамнезу як ймовірного предиктора ризику розвитку ожиріння у дітей та показники клініко-епідеміологічного ризику реалізації даного фактора.
З наведених даних видно наявний асоціативний зв’язок між обтяженою спадковістю та виникненням ожиріння в дитини (9,24; 95% ДІ: 4,79–17,83; р < 0,01). Використання даного тесту в прогнозуванні виникнення ожиріння не змінило посттестову вірогідність при позитивному результаті (ПВ+), проте знижувало вірогідність ожиріння при негативному результаті (ПВ–) на 19,6 %. Варто зауважити, що кількість осіб, яких необхідно обстежити для запобігання одному хибнопозитивному результату, становить 1,98, що підтверджує прогностичну значимість даної ознаки.
Клініко-епідеміологічний аналіз обтяженої спадковості як ознаки в дітей, у яких відбулась реалізація захворювання, дозволив віднести дану ознаку до прогностично значущих щодо виникнення ожиріння. При високих показниках чутливості тесту і прогностичної цінності негативного результату та низьких специфічності тесту і прогностичній цінності позитивного результату посттестова вірогідність МС при ПВ+ підвищувалася на 41,4 %, а при ПВ– знижувалася на 53,2 %. При цьому NND становив 3,83, що свідчить про задовільний результат.
У групі хворих дітей вірогідно частіше виявляли обтяжену спадковість щодо захворювань, які є критеріями МС, за двома і більше родичами, ніж у групі здорових (χ2 = 4,23, р < 0,05). Причому цей показник у групі дітей із надлишковою масою тіла у 2,3 раза менший, ніж у осіб з ожирінням (χ2 = 4,86, р < 0,05).
Нами розрахована діагностична значимість наявності надлишку маси тіла та ожиріння в родині дітей як тесту ймовірності ризику виникнення захворювання в здорової дитини та як предиктора ризику виникнення МС у дитини з ожирінням (табл. 2).
Відзначено, що наявність у цілому родоводі дитини хворих на ожиріння характеризувалася щодо цього високою специфічністю тесту (92,9 %), проте низькою чутливістю (44,9 %). Незважаючи на недостатню діагностичну цінність даного клінічного тесту, наявність у дитини позитивного генеалогічного анамнезу вірогідно підвищувала ризик виникнення в неї ожиріння: СШ = 10,59 (95% ДІ: 3,81–31,79) при ВР = 1,68 (95% ДІ: 1,43–1,82).
Обговорення
Одним із важливих факторів у формуванні здоров’я дитини є спостереження та контроль за її розвитком із метою раннього виявлення доклінічних станів та запобігання розвитку ускладнень у випадку наявності захворювання. При цьому варто враховувати на кожному етапі розвитку дитини дві групи факторів: ті, що зумовлюють здоров’я, та ті, що характеризують здоров’я. До першої групи відносять фактори генеалогічного анамнезу, оскільки вони дозволяють прогнозувати ймовірність розвитку патології та визначити групу ризику. Результати трьох незалежних досліджень 5749 підлітків віком 11–16 років, проведених 2002 року в Канаді, Великобританії та США, показали, що 12,8 % дітей із надлишковою масою тіла мали родичів, які страждали від МС. За нашими даними, кожна третя дитина з ожирінням мала спадкову обтяженість за одним діагностичним критерієм МС, а кожна п’ята — за трьома. Поряд з екзогенними чинниками, що сприяють розвитку ожиріння в дітей, існують також ендогенні сприятливі фактори. Вважається, що значимість їх в ініціації надлишкової маси тіла значно вища. До ендогенних факторів ожиріння відносять генетичну схильність. Генеалогічний анамнез (збір родоводів) дозволяє простежити ознаку або хворобу в родині з вказівкою на тип спорідненого зв’язку між членами родоводу. У групу ризику з розвитку МС необхідно включати дітей, родичі яких мають ожиріння, артеріальну гіпертензію, ІХС.
Висновки
1. Діти, які страждають від ожиріння, перебувають у групі високого ризику щодо розвитку метаболічного синдрому. У 32,7 % цих дітей спадковість була обтяжена за одним діагностичним критерієм МС, у 30,4 % — за двома й у 24,1 % — відразу за трьома критеріями МС, і чим від більшого надлишку маси тіла страждала дитина, тим значніше була обтяжена її спадковість за кількістю критеріїв МС.
2. Наявність у дитини позитивного генеалогічного анамнезу вірогідно підвищує ризик виникнення в неї ожиріння: СШ = 10,59 (95% ДІ: 3,81–31,79) при Р = 1,68 (95% ДІ: 1,43–1,82).
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів.
Список литературы
1. Балыкова Л.А. Лечение метаболического синдрома у детей и подростков / Л.А. Балыкова, О.М. Солдатов, Е.С. Самошкина, А.А. Самошкина // Педиатрия. — 2011. — Т. 90, № 2. — С. 88-95.
2. Васюкова О.В. Инсулинорезистентность при ожирении у детей: спорность оценки / О.В. Васюкова, А.В. Витебская // Проблемы эндокринологии. — 2009. — Т. 55, № 3.
3.Полубояринова И.В. Антропометрические, метаболические и гормональные особенности течения ожирения, дебютировавшего в детском, подростковом и репродуктивном возрасте / И.В. Полубояринова // Международый эндокринологический журнал. — 2010. — № 3(27). — С. 22-27.
4. Протоколи надання медичної допомоги дітям за спеціальністю «Дитяча ендокринологія». Наказ № 254 від 27.04.2006.
5. Сенаторова Г.С. Метаболічні та гемодинамічні аспекти кардіоваскулярного ризику у підлітків з надлишковою вагою та ожирінням / Г.С. Сенаторова, Т.В. Чайченко // Перинатология и педиатрия. — 2012. — № 2. — С. 101-106.
6. Томашевська О.Я., Дзісь Є.І. Метаболічний синдром: підходи до діагностики, лікування та реабілітації / О.Я. Томашевська, Є.І. Дзісь // Журнал АМН України. — 2006. — Т. 12, № 2. — С. 282-295.
7. Аndrabi S.M.S. Prevalence of MS in 8–18 year old school-going children of Srinagar City of Kashmir India / S.M.S. Аndrabi, M.H. Bhat, S.R.S. Andrabi [et al.] // Ind. J. Endocrinol. Metab. — 2013. — 17(1). — 95-100.
8. Eiland L.S. Use of statins for dyslipidemia in the pediatric population / L.S. Eiland, P.K. Luttrell // JPPT. — 2010. — 15(3). — 160-172.
9. IDF Epidemiology Task Force Consensus GrouP. The metabolic syndrome a new worldwide definition / K.G. Alberti, P. Zimmet, J. Shaw [et al.] / Lancet. — 2005. — Vol. 366. — P. 1059-1062.
10. Reilly J.J. Obesity in childhood and adolescence: evidence based clinical and public health perspectives / J.J. Reilly // Postgrad. Med. J. — 2006. — 82(969). — 429-437.
11. Zimmet P. IDF Consensus. The metabolic syndrome in children and adolescents — an IDF consensus report [Text] / P. Zimmet, K.G. Alberti, F.T. Kaufman [et al.] // Pediat. Diabetes. — 2007. — 5. — 299-306.

/30.jpg)
/31.jpg)