Резюме
Метою нашого дослідження було порівняти контроль артеріального тиску (АТ) у широкій українській популяції пацієнтів з есенціальною та ренопаренхімною артеріальною гіпертензією (АГ) та оцінити фактори, що асоціюються з недосягненням цільового АТ протягом тримісячного антигіпертензивного лікування, окремо в кожній групі. В аналіз було включено дані 9259 пацієнтів. Усі пацієнти залежно від причини АГ були розподілені на дві групи. У першу групу увійшло 2197 (23,7 %) осіб з ренопаренхімною АГ, у другу групу — 7062 (76,3 %) особи з есенціальною АГ. 531 лікар на свій розсуд призначав антигіпертензивні препарати в дозах, які вважав потрібними. Контроль ефективності лікування відбувався під час 4 візитів протягом 3 місяців. Пацієнтам на візитах вимірювали офісний АТ, проводили електрокардіографію, оцінку прихильності до лікування за допомогою стандартної анкети, оцінку серцево-судинного ризику та опитування згідно з розробленою авторами дослідження анкетою. Мультифакторний регресійний аналіз застосовували для виявлення незалежних предикторів недостатньої ефективності терапії. Виявлено, що ренопаренхімна АГ порівняно із есенціальною АГ асоціювалася з більшою частотою ускладнень (серцева недостатність, інсульт), супутніх станів (ішемічна хвороба серця, цукровий діабет), факторів ризику (дисліпідемія, вік, ожиріння, обтяжена спадковість, високий рівень систолічного АТ), і в таких хворих більш частим було ураження органів-мішеней (гіпертрофія лівого шлуночка, порушення функції нирок). Цільовий АТ (< 140/90 мм рт.ст.) було досягнуто в 53,9 % пацієнтів першої групи та 60,7 % (Р < 0,001) пацієнтів другої групи. При цьому порівняно з другою групою середня кількість препаратів, які отримували хворі з ренопаренхімною АГ, та частота застосування комбінованої терапії були достовірно більшими — 2,20 ± 0,02 проти 2,04 ± 0,01 (Р < 0,001) та 64 проти 57,1 % (Р < 0,001) відповідно. В обох групах на початку дослідження лише незначна кількість пацієнтів мала високу прихильність до лікування —20,1 та 23,5 % відповідно в першій та другій групах (Р < 0,001). Покращення прихильності хворих до лікування спостерігалося в обох групах: достовірно зменшилася частка пацієнтів із низькою прихильністю та збільшилася частка із високою та помірною. Проте в кінці дослідження більше осіб з ренопаренхімною АГ, ніж із есенціальною, характеризувалися як пацієнти з низькою прихильністю. В обох групах поганий контроль АТ асоціювався з початковим рівнем систолічного та діастолічного артеріального тиску. Більш висока прихильність до лікування в кінці дослідження (а не на початку) та вживання свіжих овочів і фруктів зменшували ймовірність поганого контролю АТ також в обох групах. В осіб з ренопаренхімною АГ більш старший вік та більша кількість препаратів асоціювалися із недосягненням цільового АТ, тоді як додаткова фізична активність, навпаки, збільшувала шанси на успішне лікування. Наявність серцевої недостатності та інфаркту міокарда в анамнезі збільшувала ймовірність недосягнення цільового АТ лише в осіб другої групи. Наявність вищої освіти та робочий статус зменшували ймовірність недосягнення цільового АТ лише в групі хворих з есенціальною АГ. Отже, пацієнти з ренопаренхімною АГ були більш тяжкою категорією хворих з АГ, і вони потребують більшої уваги та більш агресивного ведення й корекції інших факторів ризику, а не тільки АТ. Виявлені спільні та відмінні фактори, що асоціювалися з відсутністю досягнення цільового АТ, необхідно враховувати для більш ефективного ведення пацієнтів з АГ різної етіології.
Целью нашего исследование было сравнить контроль артериального давления (АД) в широкой украинской популяции пациентов с эссенциальной и ренопаренхимной артериальной гипертензией (АГ) и оценить факторы, которые ассоциируются с недостижением целевого АД на протяжении трехмесячного антигипертензивного лечения, отдельно в каждой группе. В анализ было включено 9259 пациентов с АГ. Все они в зависимости от причин АГ были распределены на две группы. В первую группу вошло 2197 (23,7 %) лиц с ренопаренхимной АГ, во вторую — 7062 (76,3 %) с эссенциальной АГ. 531 врач на свое усмотрение назначал пациентам антигипертензивные препараты в дозах, которые считал необходимыми. Контроль эффективности лечения проводили во время 4 визитов на протяжении 3 месяцев. Пациентам на визитах измеряли АД, проводили электрокардиографию, оценку приверженности к лечению с помощью стандартной анкеты, оценку сердечно-сосудистого риска и опрос согласно разработанной авторами исследования анкеты. Мультифакторный регрессионный анализ применяли для определения независимых предикторов недостаточной эффективности терапии. Выявлено, что ренопаренхимная АГ по сравнению с эссенциальной АГ ассоциировалась с большей частотой осложнений (сердечная недостаточность, инсульт), сопутствующих состояний (ишемическая болезнь сердца, сахарный диабет), факторов риска (дислипидемия, возраст, ожирение, наследственность, высокий уровень систолического АД), и у этих больных более частым было поражение органов-мишеней (гипертрофия левого желудочка, нарушение функции почек). Целевое АД (< 140/90 мм рт.ст.) было достигнуто у 53,9 % пациентов первой группы и у 60,7 % (Р < 0,001) пациентов второй группы. При этом по сравнению со второй группой среднее количество препаратов, которые получали пациенты с ренопаренхимной АГ, и частота применения комбинированной терапии были достоверно большими — 2,20 ± 0,02 против 2,04 ± 0,01 (Р < 0,001) и 64 против 57,1 % (Р < 0,001) соответственно. В обеих группах исходно лишь незначительная доля пациентов имела высокую приверженность к лечению — 20,1 и 23,5 % в первой и второй группах (Р < 0,001) соответственно. Улучшение приверженности пациентов к лечению наблюдалось в обеих группах: достоверно уменьшилась доля пациентов с низкой приверженностью и увеличилась — с высокой и умеренной. Однако в конце исследования больше лиц с ренопаренхимной АГ, чем с эссенциальной, характеризовались как пациенты с низкой приверженностью. В обеих группах плохой контроль АД ассоциировался с начальным уровнем систолического и диастолического АД. Более высокая приверженность в конце исследования (но не в начале) и употребление свежих овощей и фруктов уменьшали вероятность плохого контроля АД в обеих группах. У лиц с ренопаренхимной АГ более старший возраст и большее количество препаратов ассоциировались с недостижением целевого АД, тогда как дополнительная физическая активность, наоборот, увеличивала шансы на успешное лечение. Наличие сердечной недостаточности и инфаркта миокарда в анамнезе увеличивали вероятность недостижения целевого АД только во второй группе. Наличие высшего образования и рабочий статус уменьшали вероятность недостижения целевого АД только в группе больных с эссенциальной АГ. Таким образом, пациенты с ренопаренхимной АГ были более тяжелой категорией пациентов, и они требовали большего внимания и более агрессивного ведения с коррекцией других факторов риска, а не только АД. Выявленные общие и отличные факторы, которые ассоциировались с отсутствием достижения целевого АД, необходимо учитывать для более эффективного ведения пациентов с АГ различной этиологии.
The aim of our study was to compare blood pressure (BP) control in wide Ukrainian population of patients with essential and renoparenchymal arterial hypertension (AH) and to evaluate the factors associated with failure to achieve BP control during 3-month antihypertensive therapy, separately in each group. The analysis included data of 9259 patients. All patients depending on the cause of AH were divided in two groups. The first group consisted of 2197 (23.7 %) individuals with renoparenchymal AH; the second one — of 7062 (76.3 %) patients with essential AH. 531 physicians on their discretion prescribed antihypertensive drugs in the doses they considered necessary. Monitoring the effectiveness of treatment was performed during 4 visits within 3 months. Patients during visits were measured office BP, underwent electrocardiography, evaluation of the compliance using standard questionnaire, assessment of cardiovascular risk and survey according to the questionnaire developed by the authors of the study. Multiple regression analysis was used to identify independent predictors of the lack of treatment efficacy. It was found that renoparenchymal AH compared with essential AH was associated with a greater incidence of complications (heart failure, stroke), concomitant conditions (coronary heart disease, diabetes mellitus), risk factors (dyslipidemia, age, obesity, family history, high systolic BP), and these patients had more lesions of target organs (left ventricular hypertrophy, renal dysfunction). Target BP (< 140/90 mmHg) was achieved in 53.9 % of patients in the first group and in 60.7 % (P < 0.001) patients in the second group. Compared to the second group, the average number of drugs received by the patients with renoparenchymal AH and the frequency of the use of combination therapy were significantly higher — 2.20 ± 0.02 vs 2.04 ± 0.01 (P < 0.001) and 64 vs 57.1 % (P < 0.001), respectively. In both groups at baseline only a small number of patients had high adherence — 20.1 and 23.5 %, respectively, in the first and second groups (P < 0.001). Improving adherence of patients to the treatment was observed in both groups: the proportion of patients with low adherence significantly reduced and the proportion with high and moderate — increased. But at the end of the study, more patients with renoparenchymal AH than those with essential AH were characterized as patients with low adherence. In both groups, poor control of BP was associated with the initial level of systolic and diastolic blood pressure. Higher adherence to the treatment at the end of the study (not at baseline) and the use of fresh vegetables and fruits reduced the likelihood of poor control of BP in both groups as well. In people with renoparenchymal AH, older age and greater number of drugs were associated with failure to achieve target BP, while additional physical activity, on the contrary, increased the chances of successful treatment. The presence of heart failure and myocardial infarction in the past medical history increased the probability of failure to achieve target BP only in patients of the second group. Higher education and work status reduced the likelihood of failure to achieve target BP only in patients with essential AH. Therefore, patients with renoparenchymal AH were more severe patients with AH, and they need more attention and more aggressive management and correction of other risk factors, not just BP. Identified common and different factors associated with the lack of target BP achievement should be considered for more effective management of patients with AH of different etiologies.
Статтю опубліковано на с. 27-38
За даними настанов та досліджень, частота артеріальної гіпертензії (АГ), причиною якої є захворювання нирок, становить від 5 до 15 % від усіх форм АГ [1, 2]. Незалежно від етіологічного чинника, що спричинив первинне ураження нирок, подальший перебіг захворювання, його прогресування характеризується загальними закономірностями патогенетичних механізмів та стадійністю. З часом, за відсутності адекватного лікування, виникає порушення функції нирок, що поступово прогресує до її крайнього прояву — хронічної ниркової недостатності. При цьому АГ спочатку може бути наслідком, а потім важливим патогенетичним фактором подальшого прогресування захворювання.
Сучасні керівництва наголошують на необхідності контролю артеріального тиску (АТ) у гіпертензивних пацієнтів, особливо за наявності захворювання нирок, для запобігання виникненню ускладнень. Згідно з останніми рекомендаціями, контрольованим вважається тиск, менший від 140/90 мм рт.ст. [4]. Для хворих з протеїнурією можливим є зниження АТ до більш низького рівня. Проте багато епідеміологічних та когортних досліджень демонструють, що більшість пацієнтів з АГ не досягають цільового АТ, зокрема, існують труднощі у веденні пацієнтів з ураженням нирок [20, 21, 23, 25]. При цьому лише в деяких спостереженнях проводився аналіз факторів, що можуть бути предикторами поганого контролю АТ у пацієнтів з ренопаренхімною АГ [22], на відміну від загальної гіпертензивної популяції, для якої подібні дослідження проводилися частіше.
Метою нашого дослідження було порівняти контроль АТ у широкій українській популяції пацієнтів з есенціальною та ренопаренхімною АГ та оцінити фактори, що асоціюються з недосягненням цільового АТ потягом 3-місячного антигіпертензивного лікування, окремо в кожній групі.
Матеріали та методи
Клінічна характеристика хворих. У дослідження включено 10 158 пацієнтів з АГ, які мешкали в 62 містах України [3]. Жінки становили більшість — 6248 осіб (61,5 %). У 3066 (30,2 %) пацієнтів АГ була вторинною. У 8870 (87,3 %) пацієнтів АГ існувала в середньому 112,30 ± 0,93 місяця. У 1288 (12,7 %) хворих АГ була виявлена вперше. 1579 (15,5 %) пацієнтів із тих, хто знав про наявність в них АГ, приймали ліки для контролю АТ нерегулярно або зовсім не приймали. 6810 (67 %) осіб мали досвід прийому інгібіторів АПФ.
Через відсутність інформації щодо віку, статі, етіології АГ та вихідного рівня АТ в остаточний аналіз було включено дані лише 9259 пацієнтів. Усі пацієнти залежно від причини АГ (есенціальна або ренопаренхімна) були розподілені на дві групи. У першу групу увійшло 2197 (23,7 %) осіб з ренопаренхімною АГ, у другу групу — 7062 (76,3 %) особи з есенціальною АГ. Характеристика груп пацієнтів подана в табл. 1. Основною причиною ренопаренхімної АГ були хронічний пієлонефрит та хронічний гломерулонефрит. Діагноз встановлювався урологом або нефрологом на основі даних відповідних обстежень.
У дослідження включалися пацієнти віком від 18 років з рівнем АТ 140/90 мм рт.ст. і більше, які були спроможні регулярно відвідувати лікаря. Не включалися жінки, які були вагітними або збиралися завагітніти, хворі з декомпенсованими хронічними захворюваннями, які б могли зашкодити оцінці результатів лікування, пацієнти з онкологічними захворюваннями, з психоневрологічними розладами, неспроможні відвідувати лікаря регулярно. Діагноз ішемічної хвороби серця (ІХС) мав встановлюватися лікуючими лікарями, які заповнювали спеціальні форми пацієнта, на підставі наявності інфаркту міокарда в анамнезі, позитивної проби з навантаженням, даних коронарографії або явних клінічних ознак стенокардії напруження.
Методи лікування. Дослідження проводилося в 62 містах України. Загалом було залучено 531 лікаря, які на свій розсуд призначали хворим з АГ антигіпертензивні препарати переважно вітчизняних фармацевтичних компаній у дозах, які вони вважали за потрібне призначити. Лікарі мали можливість проводити як монотерапію, так і комбіновану терапію, вибирати дози препаратів згідно зі своїм баченням тактики ведення хворого, а також призначати немедикаментозне лікування. Проте обов’язковим було намагання лікарів досягнути цільового АТ (< 140/90 мм рт.ст.), і вони знали, що в кінці дослідження буде проводитися оцінка ефективності лікування.
Методи дослідження. Загалом пацієнт, включений у дослідження, робив 4 візити. Протокол дослідження наведено в табл. 2. Збір анамнезу проводили згідно зі свідченнями пацієнтів та медичною документацією.
Офісний АТ вимірювався в положенні сидячи вранці між восьмою та десятою годинами. Реєстрацію систолічного (САТ) та діастолічного (ДАТ) АТ проводили на одній і тій же руці три рази з інтервалом у дві хвилини, якщо величини АТ не різнилися більше ніж на 5 мм рт.ст. При виявленні більшої різниці між отриманими величинами проводили четверте вимірювання та обчислювали середнє значення з трьох послідовних вимірювань. Частоту серцевих скорочень (ЧСС) визначали після другого вимірювання.
Реєстрацію електрокардіограми (ЕКГ) проводили на початку лікування. Визначали наявність загальноприйнятих ознак гіпертрофії лівого шлуночка (індекс Соколова (SV1 + RV5/RV6 > 35 мм), вольтажний індекс Корнела (R aVL + S V3 > 28 мм у чоловіків та > 20 мм у жінок), порушення серцевого ритму, динаміку ЕКГ (наявність патологічного зубця Q, зміни сегмента ST, зміни хвилі Т)).
Визначення серцево-судинного ризику проводили на початку та в кінці дослідження згідно з рекомендаціями Європейського товариства кардіологів та Європейського товариства артеріальної гіпертензії (2013) [4]. На розсуд лікаря пацієнтам проводили й інші, окрім вказаних, інструментальні та лабораторні дослідження для визначення ураження органів-мішеней.
На початку дослідження усім пацієнтам було запропоновано відповісти на запитання анкети: чи палите ви ? Якщо палите, то скільки цигарок? Скільки років палите? Чи вживаєте алкоголь регулярно? Скільки порцій на тиждень? Якому алкогольному напою ви надаєте перевагу? Яку освіту ви маєте? Чи працюєте ви зараз? Чи займаєтесь ви фізичною активністю? Якщо так, то скільки часу ви приділяєте виконанню фізичних навантажень? Чи вживаєте ви солону їжу? Чи вживаєте ви свіжі овочі? Як часто ви вживаєте свіжі овочі?
Прихильність до антигіпертензивної терапії визначалася за допомогою спеціальної анкети на основі бальної системи [16, 17]. Пацієнт мав відповісти на 6 запитань. Якщо пацієнт ствердно відповідав на 3 і більше запитань, вважалося, що прихильність такого пацієнта дуже низька (менше від 50 % призначених ліків приймається). Якщо він набирав 1–2 бали, прихильність визначалась як помірна (50–79 % призначених ліків приймається), і якщо жодного бала, то прихильність дуже висока (80 % і більше призначених ліків приймаються).
Методи статистичної обробки. Статистичну обробку результатів проводили після створення баз даних у системах Microsoft Excel. Середні показники обстежених пацієнтів визначали за допомогою пакета аналізу в системі Microsoft Excel. Усі інші статистичні розрахунки проводили за допомогою програми SPSS 13.0. Достовірність різниці середніх між групами спочатку визначалася методом незалежного t-тесту для середніх за допомогою програми SPSS 13.0. Порівняння динаміки показників у одній і тій же групі на етапах лікування проводили за допомогою парного двовибіркового t-тесту для середніх. Порівняння достовірності різниці між групами з непараметричним розподілом (відсоткові показники) проводили за тестом Mann — Whitney. Фактори, що були пов’язані із ефективністю терапії, визначали після проведення кореляційного аналізу за Spearman та мультифакторного регресійного аналізу.
Результати та їх обговорення
Як видно із табл. 1, групи достовірно відрізнялися за віком: пацієнти з ренопаренхімною АГ були старшими. Проте за тривалістю існування АГ групи достовірно не відрізнялися. Хворі першої групи мали дещо більший рівень САТ і більші величини індексу маси тіла та індексів, що характеризують гіпертрофію лівого шлуночка. Групи достовірно не відрізнялися за розподілом жінок та чоловіків, наявністю інфаркту міокарда в анамнезі. Проте в пацієнтів із ренопаренхімною АГ частіше виявлялися такі супутні стани, як інсульт в анамнезі, ішемічна хвороба серця, цукровий діабет, серцева недостатність, значне ураження нирок (альбумінурія або зниження швидкості клубочкової фільтрації < 60 мл/хв). Окрім того, такі фактори ризику, як ожиріння, дисліпідемія, обтяжена спадковість, також частіше зустрічалися в пацієнтів із захворюваннями нирок. За розподілом препаратів, які пацієнти приймали на кінець дослідження, групи достовірно майже не відрізнялися. Лише антагоністи кальцію частіше призначалися в групі ренопаренхімної АГ. Кількість пацієнтів на монотерапії була достовірно більшою в групі есенціальної АГ, а тих, які приймали три і більше препарати, відповідно меншою.
Показники, що характеризували спосіб життя пацієнтів та їх соціальне положення на момент включення в дослідження, подано в табл. 3. Як видно з табл. 3, хворі з ренопаренхімною АГ рідше зловживали алкоголем та сіллю, рідше курили. Групи майже не відрізнялися за споживанням свіжих овочів та фруктів. Додаткову фізичну активність пацієнти з ренопаренхімною АГ мали рідше, а частота її виконання становила в більшості тих, хто її мав, 2–4 рази на тиждень — 41,3 та 40,7 % у першій та другій групах відповідно. Хворі першої групи частіше були на пенсії, що, можливо, було пов’язано зі старшим віком пацієнтів, та рідше мали вищу освіту.
/30.jpg)
Отже, ренопаренхімна АГ асоціювалася з більшою частотою виявлення таких ускладнень, як серцева недостатність, інсульт та ураження нирок, супутніх станів (цукровий діабет, ішемічна хвороба серця) та факторів ризику (ожиріння, дисліпідемія, високий САТ, обтяжена спадковість). Пацієнти з есенціальною АГ частіше мали шкідливі звички (куріння, зловживання алкоголем та сіллю). Проте в них дещо частіше мала місце додаткова фізична активність.
На фоні призначеного лікування спостерігалася достовірна позитивна динаміка рівня АТ та ЧСС в обох групах (табл. 4). У кінці дослідження пацієнти першої групи мали достовірно вищі середні рівні САТ та ДАТ. Цільовий АТ (менше від 140/90 мм рт.ст.) було досягнуто в 53,9 % пацієнтів першої групи, що було достовірно менше, ніж у пацієнтів другої групи — 60,7 % (Р < 0,001). При цьому порівняно з другою групою середня кількість препаратів, які отримували хворі з ренопаренхімною АГ, та частота застосування комбінованої терапії були достовірно більшими — 2,20 ± 0,02 проти 2,04 ± 0,01 (Р < 0,001) та 64 проти 57,1 % (Р < 0,001) відповідно.
На початку дослідження лише 20,1 % пацієнтів першої групи та 23,5 % другої (Р < 0,001) мали високу прихильність до лікування. На фоні терапії спостерігалося достовірне покращення прихильності хворих до лікування в обох групах: достовірно зменшилася частка пацієнтів із низькою прихильністю та збільшилася частка хворих із високою та помірною прихильністю. Проте в кінці дослідження більше осіб з ренопаренхімною АГ, ніж із есенціальною, характеризувалися як пацієнти з низькою прихильністю.
Тобто, як і за даними інших досліджень, у яких стверджується, що в людей з ренопаренхімною АГ контроль АТ є гіршим [22], у нашому дослідженні хворі із захворюванням нирок рідше досягали цільового АТ, незважаючи на більшу кількість призначених їм антигіпертензивних препаратів, що частково могло бути пов’язано з більш низькою прихильністю до лікування як на початку, так і в кінці дослідження.
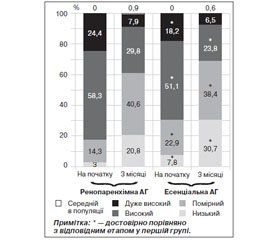
На початку дослідження серед пацієнтів з ренопаренхімною АГ була більша частка хворих високого та дуже високого серцево-судинного ризику (розраховували на основі рекомендацій Європейського товариства кардіологів та Європейського товариства гіпертензії 2013 [4]) та менша частка помірного та низького ризику порівняно з пацієнтами з есенціальною АГ (рис. 1). Ефективна щодо зниження АТ антигіпертензивна терапія сприяла зменшенню серцево-судинного ризику в обох групах: достовірно зменшилася кількість пацієнтів високого та дуже високого ризику та збільшилася кількість пацієнтів низького та помірного ризику. У кінці дослідження частка пацієнтів дуже високого ризику не відрізнялася між групами, а частка високого ризику залишалася достовірно більшою в першій групі.
/31.jpg)
Для виявлення факторів, які асоціювалися з поганим контролем АТ, групи були розподілені на підгрупи: ті, що досягнули цільового АТ (< 140/90 мм рт.ст.), і ті, що не досягнули цільового рівня АТ на фоні тримісячного лікування. Показники, за якими відрізнялися підгрупи, подано в табл. 5.
Як видно з табл. 5, в обох групах ті, хто не досягав цільового АТ, мали частіше такі супутні стани, як ІХС, серцева недостатність, перенесений інсульт, цукровий діабет, гіперхолестеринемія, у них вищими були вік, рівні САТ, ДАТ, ЧСС, індексу маси тіла, ніж пацієнти, які досягнули цільового АТ. Серед них також меншим був відсоток пацієнтів з високою прихильністю хворих до лікування як на початку, так і в кінці дослідження, вони рідше мали статус працюючих, рідше мали вищу та спеціальну освіту, додаткову фізичну активність та рідше вживали свіжі овочі та фрукти. При цьому тим пацієнтам, які через три місяці не досягли цільового рівня АТ, лікарі призначали більш інтенсивне лікування, адже середня кількість препаратів у них була більшою. Серед пацієнтів з есенціальною АГ, які не досягли цільового АТ, частіше були хворі, які перенесли інфаркт міокарда та в яких величина індексу Соколова була вищою, ніж у пацієнтів тієї ж групи, але тих, хто досягнув цільового рівня АТ.
/32.jpg)
Для виявлення незалежних предикторів виникнення труднощів із досягненням цільового АТ було спочатку проведено кореляційний аналіз за Spearman. Результати подано в табл. 6. Як видно з табл. 6, показники, що достовірно корелювали з відсутністю контролю АТ, були майже однаковими для осіб з ренопаренхімною та есенціальною АГ. Рідше вдавалося досягнути цільового рівня АТ у людей більш старшого віку, при більшому індексі маси тіла, з наявністю ускладнень в анамнезі (серцевої недостатності, інсульту) або супутніх станів (цукровий діабет, ішемічна хвороба серця, гіперхолестеринемія), з більш високими початковим рівнем САТ та ДАТ, індексом Соколова та ЧСС. Наявність інфаркту міокарда в анамнезі достовірно асоціювалася з поганим контролем АТ лише в групі хворих з есенціальною АГ.
/33.jpg)
Більш високий загальний ризик серцево-судинних ускладнень асоціювався з більшою ймовірністю недосягнення цільового АТ в обох групах. Такі соціальні фактори, як наявність вищої освіти та робочий статус, зменшували ймовірність неконтрольованої АГ. Фактори, що характеризували спосіб життя (додаткова фізична активність, споживання свіжих овочів), в обох групах збільшували шанси на успіх в лікуванні АГ. Висока прихильність хворих обох груп як на початку, так і в кінці дослідження високодостовірно та обернено корелювала з відсутністю контролю АТ через три місяці спостереження.
Для виявлення незалежних факторів, що асоціюються із поганим контролем АТ, були сформовані регресійні моделі. Оцінку зв’язку таких факторів, як частота вживання свіжих овочів та фруктів, проводили після кодування характеристик в міру збільшення ступеня — від 0 до 2. Для оцінки впливу освіти всі пацієнти були розподілені на підгрупи: 1 — мали вищу освіту, 0 — мали іншу освіту. Для оцінки впливу рівня САТ і ДАТ на початку дослідження пацієнти були розподілені на підгрупи: 1 — САТ > 160 мм рт.ст. або ДАТ > 100 мм рт.ст.; 0 — САТ < 160 мм рт.ст., ДАТ < 100 мм рт.ст. Результати регресійного аналізу подано в табл. 7.
/34.jpg)
Як видно з табл. 7, в обох групах поганий контроль АТ асоціювався з початковим рівнем САТ та ДАТ. Більш висока прихильність до лікування в кінці дослідження (а не на його початку) та вживання свіжих овочів і фруктів зменшували ймовірність поганого контролю АТ також в обох групах. Окрім того, в осіб з ренопаренхімною АГ більш старший вік та більша кількість препаратів асоціювалися з недосягненням цільового АТ, тоді як додаткова фізична активність, навпаки, збільшувала шанси на успішне лікування. Наявність серцевої недостатності та інфаркту міокарда в анамнезі збільшували ймовірність недосягнення цільового АТ лише в осіб другої групи. Наявність вищої освіти та робочий статус зменшували ймовірність недосягнення цільового АТ лише в групі хворих з есенціальною АГ.
За даними дослідження L. Plantinga з співавт., що базувалося на даних опитування в США в 1999–2006 роках, пацієнти з АГ та хронічним захворюванням нирок мали майже однаковий контроль АТ із пацієнтам без ураження нирок — 48,5 проти 51,3 % відповідно були з АТ < 140/90 мм рт.ст. [22]. Проте коли виділили окремо хворих із цукровим діабетом та швидкістю клубочкової фільтрації (ШКФ) менше від 60 мл/хв/1,73 м2, у яких рівень АТ, згідно з рекомендаціями, мав бути менше від 130/80 мм рт.ст., то виявилося, що різниця між групами в контролі АТ була більш суттєвою — 31,2 та 48,3 % (Р < 0,001) відповідно для пацієнтів з ураженням нирок та без нього. У нашому дослідженні ми визначали лише частку пацієнтів з АТ менше від 140/90 мм рт.ст., і вона становила 53,9 та 60,7 %, що майже порівнянне з даними дослідження L. Plantinga.
Фактори, що асоціювалися з поганим контролем АТ, дещо різнилися в пацієнтів з ренопаренхімною та есенціальною АГ у нашому дослідженні. Так, в обох групах більш високий початковий рівень і САТ, і ДАТ збільшував ймовірність недосягнення цільового АТ, а висока прихильність на фоні терапії та вживання свіжих овочів та фруктів її зменшували. Проте старший вік асоціювався з поганим контролем АТ лише в пацієнтів з ренопаренхімною АГ. Наявність інфаркту міокарда та серцевої недостатності в анамнезі в 1,66 та 3,6 раза збільшувала ймовірність недосягнення цільового АТ. Серед соціальних факторів наявність вищої освіти та роботи була предиктором кращого контролю АТ лише в групі пацієнтів з есенціальною АГ. У дослідженні L. Plantinga з співавт. низький рівень освіти асоціювався з поганим контролем АТ лише в пацієнтів без ураження нирок, а в пацієнтів з ураженням нирок цей фактор не мав достовірного значення. На відміну від результатів дослідження L. Plantinga зі співавт., у нашому спостереженні індекс маси тіла та наявність цукрового діабету не мали незалежного зв’язку з відсутністю контролю АТ. Додаткова фізична активність лише в пацієнтів з ренопаренхімною АГ сприяла кращому зниженню АТ.
Зв’язок поганого контролю АТ та наявності серцевої недостатності або інфаркту міокарда в анамнезі в пацієнтів з есенціальною АГ не зовсім зрозумілий. Можливо, це є відображенням того, що за наявності більш агресивної АГ, яка гірше піддається контролю на фоні терапії, частіше виникають дані ускладнення.
Додаткова фізична активність достовірно асоціювалася з недосягненням цільового АТ лише в групі пацієнтів з ренопаренхімною АГ. У дослідженні S. Beddhu наявність додаткової фізичної активності асоціювалося з кращим прогнозом (зниження загальної смертності на 85 %) саме в пацієнтів із захворюванням нирок, що, як показало наше дослідження, можливо, відбувалося за рахунок, у тому числі, кращого контролю АТ [7].
Прихильність пацієнтів до лікування як на початку, так і в кінці дослідження асоціювалася з досягненням цільового АТ. Частка пацієнтів у нашому дослідженні, що характеризувалися низькою прихильністю (прихильність менше від 50 %), становила 46,8 % у групі з ренопаренхімною АГ та 42,1 % у групі осіб з есенціальною АГ, що майже збігається з даними аналогічних європейських досліджень — 32,5–44 % [9–12, 18–24], але менше, ніж у країнах, що розвиваються, — у Гані 93 % пацієнтів характеризувалися як неприхильні [8]. Однією з основних причин низької прихильності в Гані була висока ціна на ліки, які пацієнти самі повинні були купляти. У країнах Євросоюзу ліки забезпечуються або системою страхування, або державою. У нашому дослідженні пацієнти самі забезпечували себе медикаментами, але призначалися переважно недорогі антигіпертензивні препарати вітчизняного виробника. При призначенні інших ліків ми могли б мати інші результати. Тому не можна роботи прямих порівнянь щодо прихильності в різних країнах. Проте наші дані не мають аналогів в Україні і можуть поки що застосовуватися для характеристики загальної ситуації.
Отримані нами результати підтвердили висновки інших досліджень: прихильність хворих тісно пов’язана з ефективністю антигіпертензивного лікування [6, 9, 10, 14, 19]. Так, у дослідженні P. Gerbino з співавт. вивчався контроль АТ залежно від прихильності хворого до лікування, що визначалася за кількістю прийнятих пацієнтом таблеток та кількістю днів, упродовж яких пацієнт приймав призначені ліки [15]. Виявилося, що серед пацієнтів з високою прихильністю досягнення цільового АТ відбувалося в 43 % випадків, тоді як серед пацієнтів з помірною та низькою прихильністю — у 34 та 33 % відповідно. Основними висновками дослідження P. Gerbino з співавт. були такі: контроль АТ залежить від прихильності хворого до лікування, при високій прихильності зменшується вплив віку, статі та супутніх станів на частоту досягнення цільового АТ: спрощення режиму прийому та зменшення кількості призначених ліків сприяло забезпеченню кращого контролю АТ. В іншому дослідженні G. Fodor з співавт. також встановлено тісний зв’язок між прихильністю хворого до терапії та контролем АТ [13]. У дослідженні M. Akpaffiong з співавт. низька прихильність хворого до лікування асоціювалася з більшим ризиком смерті від інсульту [5].
Цікавим у нашому дослідженні виявилося те, що призначення певних груп антигіпертензивних препаратів не асоціювалося з контролем АТ залежно від етіології АГ на відміну від дослідження L. Plantinga зі співавт., у якому прийом інгібіторів АПФ/блокаторів рецепторів ангіотензину ІІ та діуретиків зменшував імовірність поганого контролю АТ у всіх пацієнтів та пацієнтів без ураження нирок відповідно.
Отже, у нашому дослідженні ми виявили, що пацієнти з ренопаренхімною АГ частіше мали ускладнення в анамнезі (інсульт, серцева недостатність), супутні стани (ішемічна хвороба серця, цукровий діабет), фактори ризику (дисліпідемія, вік, ожиріння, обтяжена спадковість, високий рівень САТ) і в них більшим було ураження органів-мішеней (гіпертрофія лівого шлуночка, порушення функції нирок), а ефективність призначеної терапії, незважаючи на більшу кількість призначених препаратів, була гіршою. Це, а також те, що в них рідше вдавалося досягнути АТ, свідчить про те, що ці пацієнти є більш тяжкою категорією хворих з АГ і потребують більшої уваги та більш агресивного ведення з корекцією інших факторів ризику, а не тільки АТ. Виявлені спільні та відмінні фактори, що асоціювалися з відсутністю досягнення цільового АТ, необхідно враховувати для більш ефективного ведення пацієнтів із різною етіологією АГ.
Висновки
1. Ренопаренхімна АГ порівняно із есенціальною АГ асоціювалася з більшою частотою виявлення ускладнень (серцева недостатність, інсульт), супутніх станів (ішемічна хвороба серця, цукровий діабет), факторів ризику (дисліпідемія, вік, ожиріння, обтяжена спадковість, високий рівень САТ), і в цих хворих більшим було ураження органів-мішеней (гіпертрофія лівого шлуночка, порушення функції нирок)
2. На фоні призначеного лікування спостерігалася достовірна позитивна динаміка рівня АТ та ЧСС в обох групах. Цільовий АТ (< 140/90 мм рт. ст.) було досягнуто в 53,9 % пацієнтів першої групи, що було достовірно менше, ніж у пацієнтів другої групи, — 60,7 % (Р < 0,001). При цьому порівняно з другою групою середня кількість препаратів, які отримували хворі з ренопаренхімною АГ, та частота застосування комбінованої терапії були достовірно більшими — 2,20 ± 0,02 проти 2,04 ± 0,01 (Р < 0,001) та 64 проти 57,1 % (Р < 0,001) відповідно.
3. В обох групах на початку дослідження лише незначна кількість пацієнтів мала високу прихильність до лікування — 20,1 та 23,5 % у першій та другій групах відповідно (Р < 0,001). На фоні терапії спостерігалося достовірне покращення прихильності хворих до лікування в обох групах: достовірно зменшилася частка пацієнтів із низькою прихильністю та збільшилася частка із високою та помірною. Проте в кінці дослідження більше осіб з ренопаренхімною АГ, ніж із есенціальною, характеризувалися як пацієнти з низькою прихильністю.
4. В обох групах поганий контроль АТ асоціювався з початковими рівнями САТ та ДАТ. Більш висока прихильність до лікування в кінці дослідження (а не на початку дослідження) та вживання свіжих овочів і фруктів зменшували ймовірність поганого контролю АТ також в обох групах. Окрім того, в осіб з ренопаренхімною АГ більш старший вік та більша кількість препаратів асоціювалися з недосягненням цільового АТ, тоді як додаткова фізична активність, навпаки, збільшувала шанси на успішне лікування. Наявність серцевої недостатності та інфаркту міокарда в анамнезі збільшували ймовірність недосягнення цільового АТ лише в осіб другої групи. Наявність вищої освіти та робочий статус зменшували ймовірність недосягнення цільового АТ лише у групі хворих з есенціальною АГ.
Список литературы
1. Настанова та клінічний протокол надання медичної допомоги «Артеріальна гіпертензія». Наказ МОЗ України № 384 від 24.05.2012. — К., 2012. — 107 с.
2. Сіренко Ю.М. Гіпертонічна хвороба та артеріальні гіпертензії. — К.: Здоров’я, 2009. — 240 с.
3. Сіренко Ю., Радченко Г., Марцовенко І. від імені учасників дослідження. Результати тримісячного спостереження за лікуванням пацієнтів з артеріальною гіпертензією лікарями загальної практики в Україні // Артеріальна гіпертензія. — 2009. — № 4. — С. 3-14.
4. 2013 ESH/ESC Guidelines for the management of arterial hypertension. The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC) // Journal of Hypertension. — 2013. — Vol. 31. — P. 1281-1357.
5. Akpaffiong M., Lawson M. Noncompliance to antihypertensive Drug therapy: a risk factor in Stroke-associated death in Minority populations // J. Hypertens. — 2004. — Vol. 17. — P. 68.
6. Azizi M., Menard J., Peyrard S. et al. Assessment of patient’s and physician’s compliance to an ACE inhibitor treatment based on urinary N-acetyl Ser-Asp-Lys-Pro determination in the noninsulin-dependent diabetes, hypertension, microalbuminuria, proteinuria, cardiovascular events, and ramipril (DIABHYCAR) study // Diabetes Care. — 2006. — Vol. 29. — P. 1331-1335.
7. Beddhu S., Wei G., Marcus R., Chonchol M., Greene T. Light-Intensity Physical Activities and Mortality in the United States General Population and CKD Subpopulation // Clin. J. Am. Soc. Nephrol. — 2015. — Vol. 10(7). — P. 1145-1153.
8. Buabeng K., Matowe L., Plange-Rhule J. Unaffordable drug prices: the major cause of non-compliance with hypertension medication in Ghana // J. Pharm. Pharm. Sci. — 2004. — Vol. 7. — P. 350-352.
9. Burnie M. Compliance in hypertension // EDTNA ERCA J. — 2005. — Vol. 31. — P. 152-155.
10. Colhoun H.M., Doug W., Poulter N.R. Blood pressure screening, management and control in England: results from the health survey for England // J. Hypertens. — 1998. — Vol. 16. — P. 747-752.
11. Contreras E., Guillen V., Martinez J.J. et al Analysis of studies published on hypertension treatment non-compliance in Spain between 1984 and 2005 // Aten. Primaria. — 2006. — Vol. 38. — 325-332.
12. Contreras E., von Wichmann M. de la Figuera, Ponsa L. еt al Compliance with hypertension therapy in Spain, according to the views of family doctors. Complex project // Intern. Emerg. Med. — 2006. — Vol. 1. — P. 204-208.
13. Fodor G., Kotrec M., Bacskai K. еt al. Is interview a reliable method to verify the compliance with antihypertensive therapy? An international central European study // J. Hypertens. — 2005. — Vol. 23. — P. 1261-1266.
14. Gascon J., Sanchez-Ortunob M., Llorc B. et al. for the Treatment Compliance in Hypertension Study Group. Why hypertensive patients do not comply with the treatment Results from a qualitative study // Family Practice. — 2004. — Vol. 21. — P. 125-130.
15. Gerbino P., Bramley T., Nightengale B. et al. Effect of medication compliance with antihypertensive therapy on blood pressure control // Am. J. Hypertens. — 2004. — Vol. 17. — P. 222A
16. Girerd X., Fourcade J., Brillet G. et al. The compliance evaluation test: a validated tool for detection of nonadherence among hypertensive treated patients // J. Hypertens. — 2001. — Vol. 19. — P. 74S.
17. Girerd X., Hanon O., Anagnostopoulos K. et al. Evaluation de l’observance du traitement antihypertenseur par un questionnaire: mise au point et utilization dans un service specialize // Presse Med. — 2001. — Vol. 30. — P. 1044-1048.
18. Lagi A., Rossi A., Passaleva M. et al. Compliance with therapy in hypertensive patients // Intern. Emerg. Med. — 2006. — Vol. 1. — P. 204-208
19. Mino-Leon D., Reyes-Morales H., Galvan-Plata M.E. et al. Drug treatment of hypertension: compliance and adverse reactions in a cohort of hypertensive patients in a primary care setting // Rev. Invest. Clin. — 2007. — Vol. 59. — P. 8-14.
20. Ostchega Y., Dillon C.F., Hughes J.P., Carroll M., Yoon S. Trends in hypertension prevalence, awareness, treatment, and control in older U.S. adults: data from the national health and nutrition examination survey 1988 to 2004 // J. Am. Geriatr. Soc. — 2007. — Vol. 55. — P. 1056-1065.
21. Peralta C.A., Hicks L.S., Chertow G.M. еt al. Control of hypertension in adults with chronic kidney disease in the United States // Hypertension. — 2005. — Vol. 45. — P. 1119-1124.
22. Plantinga L., Miller E., Stevens L. et al. Blood Pressure Control Among Persons Without and With Chronic Kidney Disease: US Trends and Risk Factors 1999–2006 // Hypertension. — 2009. — Vol. 54. — P. 47-56
23. Rao M.V., Qiu Y., Wang C., Bakris G. Hypertension and CKD: Kidney Early Evaluation Program (KEEP) and National Health and Nutrition Examination Survey (NHANES), 1999–2004 // Am. J. Kidney Dis. — 2008. — Vol. 51. — P. 30-37.
24. Rizzo J., Simons W. Variations in compliance among hypertensive patients by drug class: implications for health care costs // Clin. Ther. — 1997. — Vol. 19. — P. 1446-1457
25. Sarafidis P.A., Li S., Chen S.C. et al. Hypertension awareness, treatment, and control in chronic kidney disease // Am. J. Med. — 2008. — Vol. 121. — P. 332-340.
/31.jpg)

/29.jpg)
/30.jpg)
/32.jpg)
/33.jpg)
/34.jpg)