Журнал «Здоровье ребенка» 8 (76) 2016
Вернуться к номеру
Диференціальна діагностика езофагітів у школярів
Авторы: Няньковський С.Л.(1), Городиловська М.І.(1), Іванців В.А.(1), Бойко О.І.(2)
(1) — Львівський національний медичний університет імені Данила Галицького, м. Львів, Україна
(2) — Львівське обласне патологоанатомічне бюро, м. Львів, Україна
Рубрики: Педиатрия/Неонатология
Разделы: Клинические исследования
Версия для печати
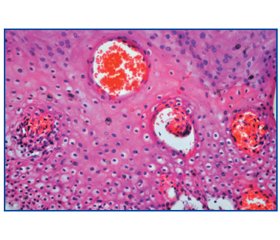
Актуальність. Розглянуті питання класифікації і диференціальної діагностики езофагітів у дітей шкільного віку. Описані найбільш характерні симптоми езофагітів різної етіології. Матеріали та методи. Обстежено 60 дітей шкільного віку, у яких визначалась характерна для езофагіту клінічна симптоматика. Діагноз верифікований ендоскопічно та морфологічно. Результати. За даними ендоскопічного дослідження в усіх дітей були виявлені вогнищева або дифузна еритема та набряк слизової оболонки, у 53,3 % дітей — множинні білуваті нальоти, у 40 % дітей — лінійні ерозії. При морфологічному дослідженні найпоширенішими змінами були: гіперемія судин мікроциркуляторного русла — у 85 % випадків, вакуольна дистрофія епітеліоцитів — у 76,7 % випадків, діапедезні крововиливи — у 63,3 % випадків, деструкція гранул кератогіаліну — у 50 % випадків. Висновки. Для вирішення проблеми діагностики хронічних езофагітів у дітей необхідний підхід з використанням усієї сукупності сучасних методів діагностики, які зможуть допомогти верифікувати правильний діагноз та визначитися з напрямками подальшого лікування. Морфологічне дослідження є обов’язковим та вирішальним при встановленні діагнозу езофагіту.
Актуальность. Рассмотрены вопросы классификации и дифференциальной диагностики эзофагитов у детей школьного возраста. Описаны наиболее характерные симптомы эзофагитов различной этиологии. Материалы и методы. Обследовано 60 детей школьного возраста, у которых определялась клиническая симптоматика, характерная для эзофагита. Диагноз верифицирован эндоскопически и морфологически. Результаты. По данным эндоскопического исследования у всех детей были обнаружены очаговая или диффузная эритема и отек слизистой оболочки, у 53,3 % детей — множественные беловатые налеты, у 40 % детей — линейные эрозии. При морфологическом исследовании распространенными изменениями были: гиперемия сосудов микроциркуляторного русла — в 85 % случаев, вакуольная дистрофия эпителиоцитов — в 76,7 % случаев, диапедезные кровоизлияния — в 63,3 % случаев, деструкция гранул кератогиалина — в 50 % случаев. Выводы. Для решения проблемы диагностики хронических эзофагитов у детей необходим подход с использованием всей совокупности современных методов диагностики, которые смогут помочь верифицировать правильный диагноз и определиться с направлениями дальнейшего лечения. Морфологическое исследование является обязательным и решающим при постановке диагноза эзофагита.
Background. The questions of classification and differentiated diagnosis of esophagitis in schoolchildren have been reviewed. The paper describes the most typical symptoms of esophagitis of different origin. Materials and methods. The study involved 60 school-age children with clinical symptoms of esophagitis. Diagnosis was confirmed by endoscopy and morphologically. Local or diffuse erythema and swelling of the mucous membrane were identified in all the children, multiple whitish layers was in 53.3 % of children, linear erosion was in 40 % of children by the endoscopy results. Results. The most common morphological changes were hyperemia of vascular microcirculation in 85 %, vacuolar dystrophy of epithelial cells in 76.7 % of cases, diapedetic hemorrhages in 63.3 % of cases, destruction of keratohyalin granules in 50 % of cases. Conclusions. We need a new diagnostic approach using the totality of modern diagnostic methods that can help verify the correct diagnosis and determine the directions of further treatment. Morphological study is determinative for esophagitis diagnosis.
діти; езофагіт; ендоскопія; морфологічне дослідження
дети; эзофагит; эндоскопия; морфологическое исследование
children; esophagitis; endoscopy; morphological study
Статтю опубліковано на с. 56-61
Вступ
/58.jpg)
/59.jpg)
Матеріали та методи
Результати та обговорення
/59_2.jpg)
Висновки
1. Белоусов Ю.В. Гастроэзофагеальная рефлюксная болезнь в детском возрасте / Ю.В. Белоусов // Здоров’я України. — 2005. — № 5. — С. 24-25.
2. Бєлоусов Ю.В. Гастроентерологія дитячого віку / Ю.В. Бєлоусов. — К.: СПД Коляда О.П., 2007. — 440 с.
3. Волосовець О.П. Сучасний погляд на проблему порушень моторної функції верхнього відділу травного каналу / О.П. Волосовець, С.П. Кривопустов, Ю.В. Карулина // Здоровье ребенка. — 2007. — № 5(114). — С. 7-9.
4. Давыдова А.Н. Особенности течения гастроэзофагеальной рефлюксной болезни у детей школьного возраста при различных вегетативных нарушениях и пути их коррекции: Автореф. дис… к. мед. н.: спец. 14.00.09 — «Педиатрия» / А.Н. Давыдова. — Волгоград, 2008. — 24 с.
5. Шадрин О.Г. Педиатрические аспекты гастроэзофагеальной рефлюксной болезни / О.Г. Шадрин // Здоров’я України. — 2009. — № 6/1. — С. 11.
6. Зубаренко О.В. Сучасний погляд на гастроезофагеальну рефлюксну хворобу у дітей / О.В. Зубаренко, Т.Ю. Кравченко // Перинатология и педиатрия. — 2013. — № 1. — С. 114-122.
7. Боярська Л.М. До питання про частоту та особливості проявів гастроезофагеальної рефлюксної хвороби у дітей / Л.М. Боярська, К.О. Іванова // Современная педиатрия. — 2010. — № 2. — С. 162-163.
8. Приворотский В.Ф. Гастроэзофагеальная рефлюксная болезнь у детей (проект стандартов диагностики и лечения) / В.Ф. Приворотский, Н.Е. Луппова // Материалы XIV Конгресса детских гастроэнтерологов России «Актуальные проблемы абдоминальной патологии у детей». — М., 2007. — С. 75-90.
9. Ивашкин В.Т. Болезни пищевода / В.Т. Ивашкин, А.С. Труханов. — М.: Триада-Х, 2000. — С. 8-17.
10. Соломенцева Т.А. Эзофагит как междисциплинарная проблема / Т.А. Соломенцева // Ліки України. — 2009. — № 6. — С. 59-64.
11. Ждан В.М. Гастроентерологія в практиці сімейного лікаря: Навчальний посібник / В.М. Ждан, М.Ю. Бабаніна, О.Є. Кітура. — Полтава, 2010. — С. 13-27.
12. Кімакович В.Й. Ендоскопія травного каналу. Норма, патологія, сучасні класифікації / За ред. В.Й. Кімаковича, В.І. Нікішаєва. — Львів: Медицина світу, 2008. — 208 с.
13. Endoscopic assessment of esophagitis: clinical and functional correlates and further validation of Los Angeles classification / L. Lundell, J. Dent, J. Bennett [et al.] // Gut. — 1999. — № 45. — Р. 172-180.
14. Чернова В.М. Кандидоз у медичній практиці / В.М. Чернова // Здоров’я України. — 2007. — № 7/1. — С. 59.
15. Шевяков М.А. Диагностика и лечение кандидоза пищевода / М.А. Шевяков // Фарматека. — 2006. — № 21. — С. 153-159.
16. Candida esophagitis: A prospective study of 27 cases / B.E. Kodsi, P.C. Wickremeinghe, P.J. Kozinn [et al.] // Gastroenterology. — 1976. — № 71. — Р. 715-9.
17. Мавров І.І. Статеві хвороби: посібник для лікарів, інтернів і студентів / І.І. Мавров. — Харків: Факт, 2002. — 789 с.
18. Юрин О.Г. ВИЧ-инфекция и поражения желудочно-кишечного тракта / О.Г. Юрин, С.В. Морозова // Санитарный врач. — 2008. — № 4. — С. 14-18.
19. Eosinophilic esophagitis: updated consensus recommendations for children and adults / С. Liacouras, G. Furuta, І. Hirano [et al.] // J. Allergy Clin. Immunol. — 2011. — Vol. 128, № 1. — P. 3-20.
20. Fox V.L. Eosinophilic esophagitis: endoscopic findings / V.L. Fox // Gastrointest. Endosc. Clin. N. Am. — 2008. — Vol. 18. — P. 45-57.
21. http://www.healio.com/gastroenterology
22. Furuta G.T. Eosinophilic esophagitis: Update on clinicopathological manifestations and pathophysiology / G.T. Furuta // Curr. Opin. Gastroenterol. — 2011. — Vol. 27, № 4. — P. 383-388.
23. Гусева Н.Г Висцеральные проявления системной склеродермии / Н.Г. Гусева // Вестник РАМН. — 2002. — № 12. — С. 21-25.
24. Педиатрия: национальное руководство: В 2 т. — М.: ГЭОТАР-Медиа, 2009. — Т. 1. — 1024 с.
25. Bytzer P. Goals of therapy and guidelines for treatment success in symptomatic gastroesophageal reflux disease patients / P. Bytzer // Am. J. Gastroenterol. — 2003. — Vol. 98, № 3. — P. 31-39.
26. Pill esophagitis: two case reports / S. Valean, М. Petrescu, А. Catinean [et al.] // Romanian J. Gastroenterol. — 2005. — Vol. 14, № 2. — Р. 159-163.
27. Mönkemüller K. Bullous and Exfoliative Esophagitis / K. Mönkemüller, C.M. Wilcox // VideoGIE. — 2013. — Vol. 1, Issue 1. — P. 8-9.

/57.jpg)
/57_2.jpg)
/60.jpg)