Журнал «» №3 (59), 2018
Вернуться к номеру
Про нові європейські рекомендації з артеріальної гіпертензії після їх першої презентації (коментар)
Авторы: Сіренко Ю.М.
ДУ «ННЦ «Інститут кардіології ім. акад. М.Д. Стражеска» НАМН України», м. Київ, Україна
Рубрики: Кардиология
Разделы: Справочник специалиста
Версия для печати
На щорічному конгресі Європейського товариства гіпертензії в Барселоні (Іспанія) 9 червня 2018 року були вперше оприлюднені рекомендації Європейського товариства гіпертензії та Європейського товариства кардіологів. Сесія включала 12 доповідей, присвячених різним аспектам класифікації, діагностики й лікування артеріальної гіпертензії (АГ). На даний момент автори відмовилися від оприлюднення друкованої версії рекомендацій — обіцяють надати після серпневого Європейського конгресу кардіологів у Мюнхені. Проте показаного в Барселоні достатньо для того, що зробити деякі попередні висновки й зрозуміти, що нам треба багато чого зробити для того, щоб національні настанова й протокол у принципі відповідали духу європейських рекомендацій, але при цьому й враховували наші національні особливості, у тому числі практичні реалії нашої системі охорони здоров’я. Нижче я зробив спробу на матеріалі мінімальної кількості рисунків, які були показані в Барселоні, висвітлити ключові положення цих нових європейських рекомендацій. Інший матеріал поки що офіційно не доступний, ми не можемо його надрукувати, тому зосередимося тільки на тому, що було нам продемонстровано.
Я спробував перекладати текст, оприлюднений в Барселоні, буквально слово в слово, щоб нас не звинувачували у викривленні смислу рекомендацій або неточному перекладі, а в дужках додавав від себе слова для кращого розуміння.
1. «Рекомендовано класифікувати рівень артеріального тиску (АТ) як оптимальний, нормальний, високий нормальний та 3 ступені АГ на основі офісного вимірювання. Клас доказів І, рівень доказів С».Тобто визначення й класифікація АГ не змінилися порівняно з попередніми рекомендаціями й вітчизняними настановою та протоколом.
/19.jpg)
2. «Скринінгові програми для (виявлення. — Прим. автора) АГ рекомендуються. Усім дорослим (≥ 18 років) слід вимірювати АТ в офісі (кабінеті лікаря. — Прим. автора) і заносити (результати. — Прим. автора) у їх медичні файли (картки. — Прим. автора), щоб вони знали їх рівень АТ. Клас доказів А, рівень С».
/19_2.jpg)
Тобто визначення АГ за офісним і позаофісним вимірюванням АТ не змінилося порівняно з попередніми рекомендаціями й вітчизняними настановою та протоколом.
3. Впливові фактори серцево-судинного ризику при АГ.
Демографічні й лабораторні параметри:
— стать (чоловіки > жінки);
— вік;
— куріння — поточне або в анамнезі;
— загальний холестерин або холестерин ліпопротеїдів низької щільності;
— сечова кислота;
— діабет;
— надмірна маса тіла або ожиріння;
— анамнез передчасного серцево-судинного захворювання (чоловіки < 55, жінки < 65 років);
— сімейний або батьківський анамнез раннього розвитку АГ;
— ранній початок менопаузи;
— малорухомий спосіб життя;
— психосоціальні й соціоекономічні фактори;
— частота серцевих скорочень (у стані спокою > 80 за хвилину).
Пов’язане з АГ ураження органів-мішеней:
— артеріальна жорсткість:
— пульсовий тиск ≥ 60 мм рт.ст.;
— каротидно-феморальна швидкість поширення пульсової хвилі ≥ 10 м/с;
— гіпертрофія лівого шлуночка на електрокардіограмі;
— ехокардіографічні дані щодо гіпертрофії лівого шлуночка;
— мікроальбумінурія або підвищене співвідношення альбумін/креатинін;
— помірне захворювання нирок з рШКФ > 30–59 мл/хв/1,72 м2 (площі поверхні тіла) або тяжке захворювання нирок із рШКФ < 30 мл/хв/1,72 м2 (площі поверхні тіла);
— кісточково-плечовий (анклобрахіальний. — Прим. автора) індекс < 0,9;
— виражена ретинопатія: геморагії або ексудати, папілоедема.
Встановлене серцево-судинне захворювання або захворювання нирок:
— цереброваскулярні захворювання: ішемічний інсульт, геморагія, транзиторна ішемічна атака;
— коронарна (ішемічна. — Прим. автора) хвороба серця: інфаркт міокарда, стенокардія, реваскуляризація міокарда;
— наявність атероматозних бляшок при візуалізації;
— серцева недостатність включно зі збереженою фракцією викиду;
— захворювання периферичних артерій;
— фібриляція передсердь.
У нових рекомендаціях помітні значні зміни у формулюванні факторів ризику, уражень органів-мішеней і серцево-судинних ускладнень порівняно з попередніми рекомендаціями й вітчизняними настановою й протоколом. У той же час залишаються питання щодо формулювань або чітких критеріїв відносно деяких із них. Можливо, роз’яснення будуть у тексті рекомендацій.
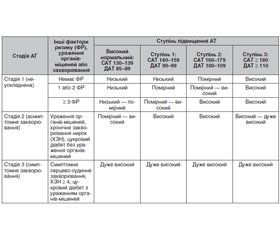
4. Класифікація серцево-судинного ризику (ССР) залежно від факторів ризику, ступеня, стадії захворювання ураження органів-мішеней і наявності серцево-судинного або ниркового захворювання.
В основному класифікація серцево-судинного ризику залишилися подібною до такої в попередніх рекомендаціях і вітчизняних настанові й протоколі. Звертає на себе поява стадії захворювання, що зникла з класифікацій з 1999 року і тепер повернулася знову. У нашій країні ми залишали стадію в діагнозі і тепер розуміємо, як це було мудро й передбачливо. Але якщо серйозно, то виникають питання як щодо визначення стадійності, так і щодо визначення різниці між хворими на цукровий діабет з ураженням органів-мішеней і без нього. Будемо сподіватися, що в тексті рекомендацій ми зможемо знайти чіткі критерії.
5. Лікування серцево-судинного ризику у хворих на АГ, крім (контролю. — Прим. автора) АТ, — статини та антитромбоцитарна терапія.
«Для хворих на АГ із помірним або вищим ССР або наявним серцево-судинним захворюванням тільки зниження АТ оптимально не знизить ризик. Такі хворі будуть мати користь від терапії статинами із зниженням ризику інфаркту міокарда приблизно на третину й інсульту на одну четверту навіть при (оптимальному. — Прим. автора) контролі АТ. Подібна користь також спостерігається у хворих на границі між низьким і помірним ССР.
Антитромбоцитарна терапія, особливо низькими дозами аспірину, у хворих на АГ рекомендується для вторинної профілактики, але не рекомендується для первинної профілактики (особливо в пацієнтів без серцево-судинного захворювання)».
Тут, так би мовити, все сказано, думаю, що мої коментарі будуть зайвими, окрім виключення призначення ацетилсаліцилової кислоти для первинної профілактики. Це важливе доповнення, повз яке не слід проходити.
6. Початок антигіпертензивної терапії (зміни способу життя й медикаментозна терапія) при різних рівнях початкового офісного артеріального тиску.
Коментарів щодо початку немедикаментозного й медикаментозного лікування небагато. Важливо, що розглядається необхідність лікування і за наявності показань при високому нормальному рівні АТ. Встановлюються більш чіткі межі для оцінки ефективності немедикаментозної терапії в пацієнтів низького та помірного ризику — 3–6 місяців. Визначено мету для досягнення контролю АТ у часі — 3 місяці.
7. Цільовий рівень АТ при офісному вимірюванні: загальні рекомендації
Перш за все початкова мета лікування — знизити АТ у всіх хворих < 140/90 мм рт.ст. із рівнем і класом доказів ІА. При ознайомленні із іншими вищезазначеними рекомендаціями виникає низка питань як щодо кінцевого рівня АТ у кожного конкретного пацієнта, так і відносно появи рекомендації про рівень діастолічного АТ нижче від 80 мм рт.ст. Більше того, в оновлених рекомендаціях пізніше виник цільовий рівень систолічного АТ < 160/90 мм рт.ст. для осіб, старших від 80 років. Будемо чекати роз’яснень із тексту майбутніх рекомендацій. Нічого іншого, крім спекуляцій, поки що запропонувати не можемо.
8. Основна терапевтична стратегія щодо медикаментозного лікування
У загальній схемі лікування принципово все зрозуміло: як уже давно було відомо, більшість хворих потребують комбінованої терапії із самого початку. Фіксованих комбінацій для рекомендованих препаратів створено безліч із значними можливостями вибору як початкових доз, так і титрування в подальшому. Вікно для монотерапії значно звузилося. Слід зазначити, що дослідження довели: початок лікування з монотерапії асоціюється із впертістю лікаря до титрування, комбінування і, як наслідок, до низької ефективності лікування (так звана лікарська інерція). Поява потрійних комбінацій вирішує питання прихильності й у випадках необхідності ескалації терапії до трьох компонентів. Вибір четвертого препарату без особливих показань і протипоказань більш-менш однозначний — спіронолактон. І нарешті, місце бета-адреноблокаторів більш деталізовано прописане й визначене. Ніхто не забороняє їх призначати і в інших випадках, але лікарю слід подумати над обґрунтуванням. Інші препарати другого ряду також мають бути ретельно обґрунтованими.
Я вважаю, що на цьому слід зупинитися в коментарях, тому що все ж таки колись вийде повний текст і ми надрукуємо його повний переклад. Крім того, необхідно дати час експертам і нам подумати над остаточною версією як рекомендацій, так і –вітчизняних настанови й протоколу.
Підготовлено за матеріалами B. Williams, G. Mancia et al. 2018-ESH/ESC Hypertension Guidelines. In press, які було презентовано на Конгресі «28th European Meeting on Hypertension and Cardiovascular Protection» у Барселоні (Іспанія) 9 червня 2018 року. Автор висловив свою суб’єктивну думку, яка може не збігатися з точкою зору інших членів редакції та інших експертів.

/20.jpg)
/21.jpg)
/21_2.jpg)
/22.jpg)