Журнал «Здоровье ребенка» Том 14, №4, 2019
Вернуться к номеру
Неконтрольованість кору в епоху керованих інфекцій
Авторы: Волянська Л.А., Бурбела Е.І., Романюк Л.Б.
Тернопільський національний медичний університет імені Івана Горбачевського МОЗ України, м. Тернопіль, Україна
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
Актуальність. В останнє десятиріччя захворюваність на кір має низку особливостей. Інфекція мігрує з країни в країну, з континенту на континент протягом року-півтора, незважаючи на стан колективного імунітету на території поширення. Зникла вікова пріоритетність, тобто ця інфекція втратила статус дитячої, хворіють усі вікові категорії зі зсувом домінанти на 14–25-річних. Мета: здійснити аналіз причин недостатньої керованості епідеміологічним процесом кору в Тернопільській області в контексті ситуації держави Україна. Матеріали та методи. Використано матеріали звітної документації Тернопільського обласного лабораторного центру МОЗ України й дитячих інфекційних стаціонарів Тернопільської області. Результати. В області спостерігали окремі відмінності в формуванні захворюваності на кір, хоч в цілому вони є віддзеркаленням загальнодержавної проблеми керування цією інфекцією. Кількість випадків кору, що фіксувалася на Тернопільщині у 2001 р., перевищувала загальноукраїнські показники майже у 6 разів, що вдалось подолати шляхом активної вакцинації уже в наступні пікові 2005–2019 рр., показники захворюваності наблизилися до республіканських. Обласні пікові рівні захворюваності щонайменше на 1 рік випереджали загальнодержавні, що свідчить про імпорт цієї інфекції в нашу область крізь західний кордон, оскільки наявний збіг з європейськими показниками. Епідемічна ситуація щодо кору в період 2000–2019 рр. має чітку залежність від своєчасності й повноти охоплення щепленнями за віком, стану популяційного імунітету. Протягом 2011–2019 рр. серед захворілих на кір тернополян домінували 10–18-річні (65,27 %) з позитивним вакцинальним анамнезом. Серед захворілих зростає кількість вакцинованих, особливо у віковій групі 10–18 років. Зростає кількість випадків кору серед немовлят через відсутність імунітету (поствакцинального чи постінфекційного) в українських матерів. Рівень захворюваності визначається повнотою охоплення дитячого населення календарними щепленнями. Перенесення піку захворюваності на період 14–25 років робить актуальним проведення чергової ревакцинації проти кору в цьому віці
Актуальность. В последнее десятилетие заболеваемость корью имеет ряд особенностей. Инфекция мигрирует из страны в страну, с континента на континент в течение года — полутора лет, несмотря на состояние коллективного иммунитета на территории распространения. Исчезла возрастная приоритетность, то есть эта инфекция утратила статус детской, болеют все возрастные категории со смещением доминанты на 14–25-летних. Цель: осуществить анализ причин недостаточной управляемости эпидемиологическим процессом кори в Тернопольской области в контексте ситуации государства Украина. Материалы и методы. Использованы материалы отчетной документации Тернопольского областного лабораторного центра МЗ Украины и детских инфекционных стационаров Тернопольской области. Результаты. В области наблюдали отдельные различия в формировании заболеваемости корью, хотя в целом они являются отражением общегосударственной проблемы управления этой инфекцией. Количество случаев кори, которое фиксировалось на Тернопольщине в 2001 г., превышало общеукраинские показатели почти в 6 раз, что удалось преодолеть путем активной вакцинации уже в следующие пиковые 2005–2019 гг., показатели заболеваемости приблизились к республиканским. Областные пиковые уровни заболеваемости по меньшей мере на 1 год опережали общегосударственные, что свидетельствует об импорте этой инфекции в нашу область через западную границу, поскольку имеет место совпадение с европейскими показателями. Эпидемическая ситуация по кори в период 2000–2019 гг. имеет четкую зависимость от своевременности и полноты охвата прививками по возрасту, состояния популяционного иммунитета. В течение 2011–2019 гг. среди заболевших корью тернопольчан доминировали 10–18-летние (65,27 %) с положительным вакцинальным анамнезом. Среди заболевших растет количество вакцинированных, особенно в возрастной группе 10–18 лет. Возрастает количество случаев кори среди младенцев из-за отсутствия иммунитета (поствакцинального или постинфекционного) у украинских матерей. Уровень заболеваемости определяется полнотой охвата детского населения календарными прививками. Перенос пика заболеваемости на период 14–25 лет делает актуальным проведение очередной ревакцинации против кори в этом возрасте.
Background. In the last decade, the incidence of measles has a number of features. The infection migrates from country to country, from continent to continent within a year — a year and a half, despite the state of collective immunity in the territory of its spread. The age priority has disappeared, this infection has lost the status of pediatric, all age categories are affected, with a shift to 14–25 year olds. The purpose was to analyze the causes of insufficient control of the epidemiological process of measles in the Ternopil region in the context of situation in Ukraine. Materials and methods. The materials of the reporting documentation of the Main Epidemiological Service and the children’s infectious diseases hospitals of the Ternopil region were used. Results. In the region, some differences in the incidence of measles were observed. In general, they are a reflection of the nationwide problem of managing this infection. The amount of measles, which was recorded in the Ternopil region in 2001, exceeded the general Ukrainian indexes by almost 6 times, which was overcome by active vaccination already in the next peak 2005–2019, and bring the incidence to the republican levels. The regional peak incidence rates were at least 1 year ahead of the national ones, which indicates that this infection was imported into our region across the western border, since there is a coincidence with European data. Epidemic situation of measles in 2000–2019 has a clear dependence on the timeliness and completeness of vaccination coverage by age, state of population immunity. During 2011–2019, 10–18 year olds (65.27 %) with a positive vaccine history dominated in the statistics of measles cases in Ternopil. Among measles patients, the number of people vaccinated is increasing, especially among the age group of 10–18 years. The number of measles among infants is increasing due to the lack of immunity (post-vaccination or post-infectious) in Ukrainian mothers. The incidence rate is determined by the completeness of the coverage of the children’s population with calendar vaccinations. Incidence peak shifted to the period of 14–25 years makes it necessary to conduct regular revaccination against measles in this age.
кір; захворюваність на кір; епідеміологія кору
корь; заболеваемость корью; эпидемиология кори
measles; measles incidence; measles epidemiology
Вступ
Кір — гостра інфекційна хвороба, що до недавнього часу вважалась керованою й притаманною здебільшого дітям, проте реалії нашого часу ставлять ці догми під великий сумнів і спонукають до пошуків причин явищ, з якими зіткнулось людство в процесі ліквідації заразних хвороб. Багаторічна наполеглива праця, спрямована на керування епідеміологічним процесом цієї інфекції засобами специфічної профілактики й епідеміологічного нагляду, дозволила кардинально вплинути на стан захворюваності й смертності й навіть запланувати в масштабах планети повну її ліквідацію до 2007 р. і сертифікацію кожної європейської країни як вільної від неї до 2010 р. [1]. Проте, як засвідчує світова статистика, оптимізм перших десятиліть вакцинального періоду був завчасним, насамперед щодо керованості рівнем захворюваності, хоча рівень смертності вдалось звести до достатньо низьких показників (рис. 1) як відносно довакцинального часу, так і порівняно з попередніми роками, уже на тлі імунізації (із 542 000 смертей, заре–єстрованих у 2000 р., до 158 000 — у 2011 р.) [2].
Після оптимізму періоду успішної активної специфічної профілактики з 2008 р. тенденція зниження активності поширення корової інфекції призупинилася в багатьох країнах світу [4, 5]. Поряд із високим (> 95 %) рівнем охоплення активною імунізацією продовжує спостерігатися природна циклічність із підйомами захворюваності кожні 5–7 років. Із 2010 року в усіх регіонах світу реєструється зростання захворюваності на кір у роки прогнозованого епідеміологічного підйому, що завадило елімінації його в строки, зазначені всесвітніми організаціями (рис. 2) [6].
У європейському регіоні захворюваність на кір протягом останнього десятиліття в половині випадків забезпечується українцями, проте достатньо потужні спалахи цієї інфекції (рис. 3) активно реєструються також у Румунії, Росії, Іспанії, Англії, Франції (рівень захворюваності в цих країнах на порядок нижчий, ніж в Україні) [7]. Передбачуваний піковий період 2017–2018 рр. із лихвою перевершив найгірші прогнози (рис. 4).
Мета: аналіз причин недостатньої керованості епідеміологічним процесом кору в окремо взятій Тернопільській області в контексті ситуації держави Україна.
Матеріали та методи
Використані матеріали звітної документації Тернопільського обласного лабораторного центру МОЗ України й дитячих інфекційних стаціонарів Тернопільської області.
Результати та обговорення
Кір є інфекцією, керованою засобами вакцинації, що продовжує залишатись величезною соціально-економічною проблемою, оскільки й надалі спостерігаються періодичні підйоми захворюваності, а ліквідація її є пріоритетним завданням української служби охорони здоров’я [8]. Підйом захворюваності 2001–2002 рр. — близько 17 тис. випадків захворювання (34,6 на 100 тис.); 2005–2006 рр. — понад 43 тис. випадків (97,7 на 100 тис.), 11 дітей померли; 2012–2013 рр. — 12 746 випадків (27,9 на 100 тис.); наступний підйом відбувся у 2017–2019 рр. [9, 10]. Завдяки вакцинопрофілактиці в Україні за період з 1968 до 2000 р. захворюваність на кір зменшилася в 300 разів, а з 2000 р. вона стійко утримується на рівні кількох десятків тисяч випадків у пікові періоди при охопленні дитячого населення вакцинацією в межах 99,0–80 % (рис. 5) [9]. У наступні після 2008 р. роки все відбувається логічно: знижується охоплення дітей вакцинацією (рис. 6) — закономірно виникає наступний пік захворювання у 2012–2013 і 2017–2019 рр. [11].
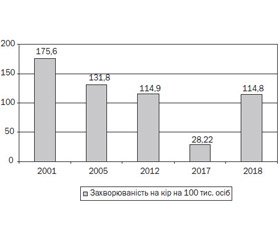
У нашій області ми спостерігали дещо відмінні від республіканських тенденції у формуванні захворюваності на кір, хоч в цілому вони є віддзеркаленням загальнодержавної проблеми керування цією інфекцією (рис. 7).
Кількість випадків кору, що фіксувалася на Тернопільщині у 2001 р., перевищувала загальноукраїнські показники майже в 6 разів. Поглиблене вивчення епідеміологічної ситуації, проведення просвітньої роботи з пропаганди вакцинації проти корової інфекції дозволили переломити тенденції в позитивний бік, і в піковому 2005 р. захворюваність перевищувала республіканський показник 2006 р. лише в 1,3 раза (обласні й загальнодержавні пікові рівні захворюваності в ці роки не збіглися, максимальний пік на Тернопільщині припав на осінь 2005 р.). Останнє наштовхує на припущення про імпорт цієї інфекції в нашу країну (область) крізь західний кордон, оскільки в Європі цей пік відповідав 2005 р. із максимумом захворюваності в Румунії (неконтрольована інтракордонна міграція ромського населення через Карпати) [12]. На користь такого припущення свідчать дані ВООЗ щодо наступного піку захворюваності на кір у 2011 р., коли було зареєстровано 115 спалахів із 21 177 випадками (81,2 %) у 36 країнах Європи, а в Україні пік припав на наступний 2012 р. на тлі охоплення плановими щепленнями нижче від 80 % (починаючи з 2009 р.) за даними української статистики [13]. Епідемічна ситуація щодо кору в нас у період 2000–2019 рр. має чітку залежність від своєчасності й повноти охоплення щепленнями за віком, стану популяційного імунітету, що керує спалахами серед усіх вікових груп. Активна антивакцинальна кампанія в Україні у 2005–2009 рр. (рис. 6) призвела до чергового епідемічного підйому захворюваності на кір і втрати контрольованості цієї інфекції в наступні після –2010-го роки. З цього моменту проблема кору стає однією з пріоритетних проблем охорони здоров’я України й нашої області, зокрема, через катастрофічне нагромадження серед населення когорти сприйнятливих осіб. Рівні захворюваності на кір, за даними ВООЗ, у 2012–2013 рр. за віковими категоріями демонструють тенденцію до зміщення кількості захворілих на вік 10–14 років і старше в країнах із найвищими рівнями імунізації — Німеччині, Італії, Грузії, Великій Британії (рис. 8). Аналогічними є дані української статистики, що вкотре свідчать про ефективність вакцинальних компаній попередніх 2001–2008 рр. і, очевидно, про проведення активних ворожих дій щодо українців через позбавлення їх захисту від кору та інших інфекційних захворювань у роки перед російською інтервенцією. Наслідком цього стало не лише зниження відсотка щеплених до критичних рівнів, це виявилось згубним як для здоров’я людей, які захворіли, так і для держави — через економічні й іміджеві збитки [7].
У науковому сенсі цікавим є аналіз розвитку епідемічного процесу кору серед різних вікових груп при такому пунктирному охопленні українського населення календарними щепленнями. Так, маючи достатній рівень охоплення і однією, і двома дозами КПК у 2001–2008 рр., ми спостерігаємо у 2005–2006 рр. пік захворюваності, найвищий в Європі. А наступне різке зниження активності вакцинації протягом наступних дев’яти років, закономірно завершується одним з найвищих рівнів захворюваності у світі. У 2018–2019 рр. діти віком 10 років і старші, згідно зі статистичними даними, є щепленими, але при цьому вони становлять понад половину захворілих, а загалом близько 50 % хворих мають позитивний вакцинальний анамнез (рис. 9). На територіях із постійно високим охопленням вакцинацією такий розподіл захворілих при невисокому рівні захворюваності є пояснюваним, тому що навіть при 95–98% охопленні все ж залишаються 5–7 % нещеплених і до 5–10 % тих, хто не відповів на щеплення, хоч і потрапив у статистику охоплених імунізацією, як, наприклад, у Словенії (рис. 10). Хоча тенденції однотипні, кількість випадків не є порівнянною. Цікавою є інформація корейських науковців, які провели аналіз напруженості протикорового імунітету в 3500 тис. осіб віком від 0 до понад 50 років (табл. 1).
Оскільки на період проведення дослідження у 2014 р. показник охоплення вакцинацією був близьким до такого в Україні, умовно можна екстраполювати ці результати на наші умови в роки достатнього рівня охоплення імунізацією (2001–2009 рр.). Як свідчать ці дані, надійний захист наявний лише у двічі щеплених дітей віком до 13 років та осіб, старших від 25 років, тобто основна сприйнятлива до кору група населення протягом останніх років — це 14–25-річні [14], що й мало місце на теренах Тернопільської області (рис. 11), а також відслідковується в країнах із повноцінним охопленням населення імунізацією (рис. 12). Аналогічні результати надано російськими науковцями при обстеженні індикаторних груп у 2012 р., серед яких максимальна кількість серонегативних осіб виявлена в групі 23–25 років (83 %) [1]. Падіння колективного імунітету змінює тенденції до зростання захворюваності в бік немовлят і старших вікових груп — 14–25 років.
Висновки
Отже, останніми роками захворюваність на кір має низку особливостей. Інфекція мігрує з країни в країну, з континенту на континент протягом року-півтора, незважаючи на стан колективного імунітету в країнах поширення. Зникла вікова пріоритетність, тобто ця інфекція втратила статус дитячої, хворіють усі вікові категорії зі зсувом домінанти на 14–25-річних. Серед захворілих зростає кількість вакцинованих, особливо серед старшої вікової групи. Очевидно, за наявності тісного контакту з хворим на кір дорослі, вакциновані в дитинстві, мають високий ризик захворіти через ослаблення з роками напруженості поствакцинального імунітету. Крім того, зростає кількість випадків кору серед немовлят через відсутність імунітету (поствакцинального або –постінфекційного) у їхніх матерів. Рівень захворюваності визначається повнотою охоплення дитячого населення календарними щепленнями. Перенесення піку захворюваності на період 14–25 років робить актуальним проведення чергової ревакцинації проти кору в цьому віці.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
1. Martin R., Wassilak S., Emiroglu N. et al. What will it take to achieve measles elimination in the World Health Organization European Region: progress from 2003–2009 and essential accelerated actions. J. Infect. Dis. 2011. Vol. 204 (Suppl.1). Р. 325-34.
2. WHO: Measles deaths decline, but elimination progress stalls in some regions, Note for the media. URL: http://www.who.int/mediacentre/news/notes/2013/measles_20130117/ru.
3. Perry R.T., Gacic-Dobo М., Dabbagh А. et al. Progress Toward Regional Measles Elimination Worldwide, 2000–2013. Weekly. November 14, 2014. 63(45). 1034-1038. URL: http://www.cdc.gov/mmwr/preview/mmwrhtml/mm6345a5.htm?s_cid=mm6345a5_w.
4. Progress towards measles elimination in WHO’s European Region, 2005–2008. MMWR. 2009. 8. P. 57-64. URL: https://www.cdc.gov/mmwr/preview/mmwrhtml/mm5806a3.htm.
5. Global Control and Regional Elimination of Measles 2000–2011. MMWR. January 18, 2013. 62(02). Р. 27-31. URL: http://www.cdc.gov/mmwr/preview/mmwrhtml/mm6202a3.htm.
6. WHO: Immunization, Vaccines and Biologicals: Measles and Rubella Surveillance Data (provisional data based on monthly data reported to WHO (Geneva) as of March 2019). URL: https://www.who.int/immunization/monitoring_surveillance/burden/vpd/surveillance_type/active/measles_monthlydata/en.
7. Muscat М. The state of measles and in the WHO European Region, 2013. Clinical Microbiology and Infection. Vol. 20. Suppl. S. May 2014. P. 12-18. URL: https://www.sciencedirect.com/science/article/pii/S1198743X14601701.
8. Волянский А.Ю., Романова Е.А., Попов Н.Н. Состояние специфической профилактики вирусных инфекций в Украине. Вестник ХНУ им. В.Н. Каразина. Серия Медицина. 2011. № 22(975). URL: https://cyberleninka.ru/article/n/sostoyanie-spetsificheskoy-profilaktiki-virusnyh-infektsiy-v-ukraine.
9. Чумаченко Т.О., Ємець М.А. Вплив вакцинопрофілактики кору на епідемічну ситуацію в світі та Україні. Профілактична медицина. 2013. № 1–2 (20). С. 30-35.
10. Малий В.П. Сучасні проблеми кору: клінічна картина, діагностика та лікування. Клінічна імунологія. Алергологія. Інфектологія. 2012. № 1–2. С. 10-17.
11. Виконання плану щеплень в Україні вакциною КПК дітей планового календаря за 2008–2017. Український центр громадського здоров’я МОЗ України. URL: https://phc.org.ua/en/diseases-and-information/immunization/immunization-coverage.
12. Волянська Л.А. Епідемічні реалії кору на Тернопільщині. Актуальна інфектологія. 2016. 2(11). С. 98-103.
13. Weekly epidemiological record. 2 December 2011, 86th year. № 49, 2011. 86. С. 557-564. URL: http://www.who.int/wer/2011/wer8649.pdf?ua=1.
14. Hae Ji Kang, Young Woo Han, Su Jin Kim end аl. An increasing, potentially measles-susceptible population over time after vaccination in Korea. Vaccine. 24 July 2017. Vol. 35. Issue 33. P. 4126-4132.
15. Материалы V Всероссийской научно-практической конференции «Инфекционные болезни взрослых и детей: актуальные вопросы диагностики, лечения и профилактики». Под общ. ред. д.м.н., проф. Р.Е. Калинина; акад. РАН В.И. Покровского. Рязань: РИО РязГМУ, 2014. 208 с. URL: http://nnoi.ru/uploads/files/c_______.pdf.
16. WHO EpiData, No. 1/2019, January 2018 — December 2018. URL: http://www.euro.who.int/en/health-topics/disease-prevention/vaccines-and-immunization/publications/surveillance-and-data/who-epidata/who-epidata-no-12019.

/78-1.jpg)
/78-2.jpg)
/79-1.jpg)
/80-1.jpg)
/81-1.jpg)
/82-5.jpg)
/83-1.jpg)