Журнал «Здоровье ребенка» Том 15, №5, 2020
Вернуться к номеру
Клінічні прояви порушень моторної функції верхнього відділу травного каналу в дітей із вегетативною дисфункцією
Авторы: Каруліна Ю.В.
Національний медичний університет ім. О.О. Богомольця, м. Київ, Україна
Рубрики: Педиатрия/Неонатология
Разделы: Клинические исследования
Версия для печати
Було обстежено 109 дітей із синдромом вегетативної дисфункції віком 6–16 років, які були розподілені на 2 групи. Основна група — 87 дітей із синдромом вегетативної дисфункції і порушеннями моторної функції верхнього відділу травного каналу та група порівняння — 22 дитини із синдромом вегетативної дисфункції без порушень моторної функції верхнього відділу травного каналу. За розробленою нами схемою обстеження у дітей, які перебували під спостереженням, нами було проведено аналіз скарг, анамнезу життя та хвороби, об’єктивне обстеження із застосуванням клінічних, інструментальних і лабораторних методів дослідження. Було вивчено таку інформацію: вік, стать, перебіг вагітності та пологів у матері, захворювання в ранньому дитячому віці, наявність хронічних і функціональних захворювань органів травлення у батьків, наявність у батьків дитини вегетативної дисфункції, характер харчування в грудному та шкільному віці, наявність харчової алергії та впливу психогенних чинників, тривалість скарг, частота загострень, супутня патологія. Для оцінки клінічного перебігу вегетативної дисфункції та моторних порушень верхнього відділу травного каналу було вивчено симптоматику захворювань з урахуванням фізикальних даних, результатів загального клінічного дослідження крові та сечі, біохімічного дослідження крові, дослідження калу на яйця гельмінтів, даних електрокардіографії, консультацій лікарів-спеціалістів (лор, невролог, офтальмолог), ультразвукового дослідження органів черевної порожнини. Стан слизової оболонки шлунка та дванадцятипалої кишки й наявність моторно-евакуаторних порушень у вигляді рефлюксу нами оцінювалася за даними фіброезофагогастродуоденоскопії, яку проводили за допомогою фіброскопів Richard Wolf 2163 (Німеччина) та Оlympus CLE 10 (Японія) з наступним взяттям біопсій за загальноприйнятою методикою.
Было обследовано 109 детей с синдромом вегетативной дисфункции в возрасте 6–16 лет, которые были распределены на 2 группы. Основная группа — 87 детей с синдромом вегетативной дисфункции и нарушениями моторной функции верхнего отдела пищеварительного канала и группа сравнения — 22 ребенка с синдромом вегетативной дисфункции без нарушений моторной функции верхнего отдела пищеварительного тракта. По разработанной нами схеме обследования у детей, находившихся под наблюдением, нами был проведен анализ жалоб, анамнеза жизни и болезни, объективное обследование с использованием клинических, инструментальных и лабораторных методов исследования. Была изучена следующая информация: возраст, пол, течение беременности и родов у матери, заболевания в раннем детском возрасте, наличие хронических и функциональных заболеваний органов пищеварения у родителей, наличие у родителей ребенка вегетативной дисфункции, характер питания в грудном и школьном возрасте, наличие пищевой аллергии и влияния психогенных факторов, продолжительность жалоб, частота обострений, сопутствующая патология. Для оценки клинического течения вегетативной дисфункции и моторных нарушений верхнего отдела пищеварительного тракта была изучена симптоматика заболеваний с учетом физикальных данных, результатов общего клинического исследования крови и мочи, биохимического исследования крови, исследование кала на яйца гельминтов, данных электрокардиографии, консультаций врачей-специалистов (лор, невролог, офтальмолог), ультразвукового исследования органов брюшной полости. Состояние слизистой оболочки желудка, двенадцатиперстной кишки и наличие моторно-эвакуаторной нарушений в виде рефлюкса нами оценивались по данным фиброэзофагогастродуоденоскопии, которую проводили с помощью фиброскопов Richard Wolf 2163 (Германия) и Оlympus CLE 10 (Япония) с последующим взятием биопсии по общепринятой методике.
We examined 109 children with autonomic dysfunction syndrome aged 6–16 years, which were divided into 2 groups. The basic group enrolled 87 children with autonomic dysfunction syndrome and impaired motor function of the upper alimentary canal; the comparison group included 22 children with autonomic dysfunction syndrome without the impaired motor function of the upper alimentary tract. The examination scheme developed by us for children observed included the collection of complaints, anamnesis of life and illness, an objective examination using clinical, instrumental, and laboratory research methods. The following information was studied: age, sex, course of pregnancy and childbirth in the mother, diseases in early childhood, the presence of chronic and functional diseases of the digestive system in parents, the presence of autonomic dysfunction in the child’s parents, the nature of nutrition in infancy and school age, the presence of food allergies and the influence of psychogenic factors, duration of complaints, frequency of exacerbations, concomitant pathology. To assess the clinical course of autonomic dysfunction and motor disorders of the upper gastrointestinal tract, the symptoms of diseases were studied taking into account the results of physical examination, general clinical study of blood and urine, a biochemical blood test, a study of feces for helminth eggs, electrocardiography, consultations of specialists (otorhinolaryngologist, neurologist, ophthalmologist), ultrasound examination of the abdominal organs. The state of the mucous membrane of the stomach, duodenum and the presence of motor-evacuation disorders in the form of reflux were assessed according to the data of fibroesophagogastroduodenoscopy, which was carried out using Richard Wolf 2163 (Germany) and Olympus CLE 10 (Japan) fiberscopes, followed by a biopsy according to the generally accepted method.
вегетативна дисфункція; моторна функція; діти
вегетативная дисфункция; моторная функция; дети
autonomic dysfunction; motor function; children
Вступ
Синдром вегетативної дисфункції (СВД) є однією з найпоширеніших патологій серед популяції дітей, що зустрічається у кожної третьої дитини, а у 17–20 % дітей з часом може стати основою розвитку артеріальної гіпертензії, ішемічної хвороби серця, бронхіальної астми, частих респіраторних інфекцій (Абатуров О.Є., 2020). У 33,3 % дітей вегетативні порушення, незважаючи на проведене лікування, зберігаються впродовж багатьох років, а в 17–20 % дітей можуть прогресувати, спричиняючи розвиток тяжких соматичних захворювань.
Порушення моторної функції спостерігається більше ніж у 30 % хворих дітей з патологією органів травлення (Белоусова О.Ю., 2019; Dupont C., Вenhamou P., 2019).
Часта відсутність органічних причин в основі порушень моторної функції травного каналу вказує на їх дисрегуляторний характер. При цьому більшість дослідників схиляється до думки про важливу роль порушень вегетативної регуляції діяльності сфінктерів в генезі моторно-евакуаторних порушень травного каналу у дітей (Белоусова О.Ю., 2019).
Також одним із чинників виникнення моторно-евакуаторних порушень верхнього відділу травного каналу (ВВТК) є розлади вегетативної нервової системи у вигляді синдрому вегетативних дисфункцій. Виникаючи на тлі порушень з боку вегетативної нервової системи, моторні розлади шлунково-кишкового тракту сприяють більш тривалому й тяжкому перебігу захворювань верхнього відділу травного каналу.
Мета: визначення клінічних особливостей порушень моторної функції верхнього відділу травного каналу у дітей із синдромом вегетативної дисфункції.
Матеріали та методи
Нами було проведено комплексне клінічне, лабораторне й інструментальне обстеження 109 дітей віком 6–16 років із вегетативною дисфункцією. Було вивчено симптоматику захворювань з урахуванням скарг та анамнестичних даних, результатів об’єктивного обстеження, загального клінічного дослідження крові й сечі, біохімічного дослідження крові, дослідження калу на яйця гельмінтів, даних електрокардіографії, консультацій лікарів-спеціалістів (лор, невролог, офтальмолог), ультразвукового дослідження органів черевної порожнини.
Стан слизової оболонки шлунка та дванадцятипалої кишки й наявність моторно-евакуаторних порушень у вигляді рефлюксу оцінювались за даними езофагогастродуоденоскопії, яку проводили за допомогою фіброскопів Richard Wolf 2163 та Оlympus CLE 10, з наступним дослідженням біоптатів слизової оболонки шлунка та дванадцятипалої кишки.
Визначення евакуаторної функції шлунка проводилося під час ультразвукового обстеження методом наповнення.
Результати
Обстежено 109 дітей із синдромом вегетативної дисфункції віком 6–16 років, які були розподілені на 2 репрезентативні групи. Основна група — 87 дітей із синдромом вегетативної дисфункції і порушеннями моторної функції верхнього відділу травного каналу та група порівняння — 22 дитини із синдромом вегетативної дисфункції без порушень моторної функції верхнього відділу травного каналу (табл. 1).
Нами не було визначено вірогідної різниці між розподілом дітей за статтю та віком в основній групі та групі порівняння.
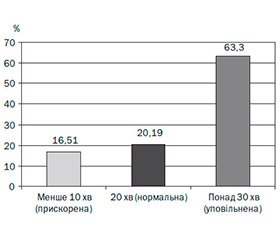
За результатами проведення ультразвукового дослідження шлунка з наповненням в обстежених дітей був визначений тип порушень моторної функції верхнього відділу травного каналу. У 63,3 % дітей було визначено уповільнення моторної функції, у 16,5 % — прискорення моторної функції та 20,2 % дітей мали нормальну моторну функцію верхнього відділу травного каналу (рис. 1).
Для прогнозування розвитку порушень моторної функції верхнього відділу травного каналу в обстежених дітей нами була розроблена математична модель, що включає розрахунок прогностичних коефіцієнтів.
За результатами математичної моделі був визначений високий вплив на виникнення порушень мотор–ної функції верхнього відділу травного каналу таких чинників, як обтяжений перинатальний анамнез та обтяжена спадковість за захворюваннями органів шлунково-кишкового тракту. Застосування математичної моделі на первинній ланці надання медичної допомоги дітям і підліткам дозволяє проводити активне виявлення групи ризику виникнення порушень моторної функції верхнього відділу травного каналу з подальшим їх обстеженням і лікуванням для запобігання розвитку в них органічної патології органів травлення (табл. 2).
При вивченні чинників ризику розвитку порушень моторної функції верхнього відділу травного каналу у дітей із синдромом вегетативної дисфункції встановлено, що віковій розподіл обстежених дітей був майже однаковим — 50,6 % хлопчиків та 49,4 % дівчаток. Віковий розподіл дітей виявив, що 63,2 % становили діти віком від 11 до 16 років та 36,8 % — від 6 до 10 років.
Обтяжена спадковість за синдромом вегетативної дисфункції в родині була визначена у 65,5 % дітей основної групи та у 58,8% дітей групи порівняння. Обтяжений перинатальний анамнез (токсикоз вагітності, багатоплідна вагітність, захворювання матері під час вагітності, тривалий перебіг та ускладнення під час пологів, пологова травма, асфіксія) визначався у 72,4 % дітей основної групи та у 67,2 % дітей групи порівняння. Обтяжений гастроентерологічний анамнез мали 52,8 % дітей основної групи та 34,5 % дітей групи порівняння.
Також вивчався характер вигодовування дітей на першому році життя. За отриманими результатами, більшість дітей у грудному віці перебували на природному вигодовуванні (55,2 %), також 27,6 % дітей були на штучному і 17,2 % дітей — на змішаному вигодовуванні. При цьому вивчався також характер харчування дітей у шкільному віці. Більшість дітей (60,9 %) мали незадовільний характер харчування (відсутність режиму харчування, небажання дитини їсти в шкільній їдальні, часте відвідування ресторанів швидкого харчування, порушення дієти та ін.).
При вивченні впливу психогенного чинника на виникнення моторних розладів верхнього відділ травного каналу ми визначили, що у 78,2 % дітей основної групи та 73,4 % дітей групи порівняння у повсякденному житті має місце наявність постійних стресів (у школі та в родині).
За результатами вивчення спадковості за захворюваннями органів травлення у батьків дітей основної групи та групи порівняння було визначено, що 38 % дітей основної групи та 22 % дітей групи порівняння мали обтяжену спадковість за функціональною диспепсією, 13 % дітей основної групи та 6 % дітей групи порівняння — за хронічним дуоденітом, 9 % дітей основної групи та 3 % дітей групи порівняння — за хронічним гастритом, 4 % дітей основної групи та 1 % дітей групи порівняння — за виразковою хворобою шлунка, 4 % дітей основної групи та групи порівняння — за гастроезофагеальною рефлюксною хворобою (ГЕРХ) і 32 % дітей основної групи та 20 % групи порівняння мали необтяжену спадковість (табл. 3).
Аналіз скарг з боку органів травлення у дітей із СВД показав, що найчастіше вони скаржилися на біль у животі, а також був наявним диспептичний синдром — нудота, відрижка та розлади апетиту. Ці скарги були вірогідно частішими у дітей основної групи на відміну від дітей групи порівняння (табл. 4).
При проведенні аналізу розподілу хворих за тривалістю скарг з боку органів травлення було встановлено, що найчастішою була тривалість скарг від 1 до 3 років у дітей від 13 до 16 років. Отримані дані свідчать про найбільший вплив негативних чинників виникнення порушень моторної функції верхнього відділу травного каналу у дітей із СВД саме в цей період дитячого віку.
Больовий синдром у вигляді болю в животі мав місце у 81 (93,6 %) дитини. Найчастіше біль локалізувався в надчеревній ділянці — у 74 (85 %) дітей, у пілородуоденальній зоні — у 8 (9,5 %), у лівому підребер’ї — у 2 (2,8 %), у навколопупковій ділянці — у 3 (3,8 %).
За часом виникнення переважав голодний біль (59,1 %), біль після їжі виникав у 31,3 % хворих, зокрема відразу — у 15,6 %, через 1–2 год після їжі — у 10,4 %. Тупий біль спостерігався у 41,7 % дітей, ниючий — у 38,3 %, рідше біль був колючий — у 12,2 %, ріжучий — у 7,8 % хворих. Пацієнтів частіше турбував біль помірної інтенсивності (65,2 %), виражений біль мав місце у 26,9 % обстежуваних. У більшості випадків біль був короткотривалим: до 10 хв. У 14,8 % пацієнтів спостерігався довготривалий біль: до 1 год — у 20 % хворих, до 2 год — у 6,1 %. У більшості дітей біль зникав самостійно (66,1 %), рідше після їжі (31,3 %), а в деяких випадках купірувався лише після приймання спазмолітиків. У 89 % хворих із супутньою патологією з боку печінки і жовчного міхура, крім болю в надчеревній ділянці, відмічений біль у правому підребер’ї, який виникав частіше після фізичного навантаження чи порушень у дієті.
Під час об’єктивного обстеження болючість при пальпації в надчеревній ділянці виявлено в 72 (83 %) дітей, переважно середньої інтенсивності — у 69,6 %, рідше помірної — у 3 %, значної інтенсивності — у 17,4 % хворих. Болючість у пілородуоденальній ділянці спостерігалась у 8 (9,5 %) дітей, частіше помірної (20 %), середньої (15,6 %), рідше значної (1,8 %) інтенсивності. Болючість у проєкції підшлункової залози була визначена у 2 (2,8 %) хворих, у правому підребер’ї — у 5 (5,7 %). Біль при пальпації відділів кишечника відмічено у 29,6 % дітей, частіше помірної або середньої інтенсивності.
Диспептичний синдром було виявлено у 97 % хворих. Найчастіше спостерігались нудота, здебільшого зранку (81,6 %), відрижка (34,8 %): кислим (11,7 %), повітрям (16,3 %), їжею (2,4 %), гірким (2,8 %). Блювання виникало у 6,9 % пацієнтів, після попередньої нудоти, і після цього дитина відчувала покращення самопочуття. Розлади апетиту мали місце у 31,2 % дітей. Знижений апетит спостерігався у 25 % дітей, а в 6,2 % пацієнтів він був підвищений.
Вегетативні порушення та гастроентерологічна патологія були не єдиною патологію серед обстежуваних дітей. Крім цього відмічалися захворювання інших органів та систем (рис. 2). Найчастіше у них спостерігались вогнища хронічної інфекції. Карієс — у 58,7 % дітей, патологія серцево-судинної системи — у 13 % обстежених пацієнтів, при цьому значну частку становив пролапс мітрального клапана (12,8 %). Мали патологію органа зору 8 % дітей. У 10 % дітей — зміни з боку ендокринної системи, найчастіше у вигляді ожиріння. Патологія сечової системи була визначена у 7 % дітей, при цьому хронічний пієлонефрит у 4,6 % дітей.
Отже, у дітей із СВД та скаргами з боку органів травлення досить часто мало місце ураження інших органів і систем, що свідчить про значну роль порушень з боку вегетативної нервової системи в етіології не тільки патології шлунково-кишкового тракту, але й інших захворювань дитячого віку.
При проведенні езофагогастродуоденоскопії порушення моторної функції ВВТК було визначено у 18 (16,5 %) дітей із СВД та скаргами на біль у животі та диспептичні симптоми. Такі порушення спостерігались у вигляді дуоденогастрального рефлюксу. Ці діти за даними ультразвукового дослідження шлунка з наповненням мали прискорену евакуаторну функцію ВВТК.
При проведенні обстеження на H.рylori методом тесту на випорожнення позитивний H.рylori-статус був визначений у 31,1 % дітей основної групи і у 13,4 % дітей групи порівняння (табл. 5). Це свідчить про те, що H.рylori не впливає на виникнення порушень моторної функції верхнього ВВТК у дітей із СВД.
Обговорення
Можна зробити висновок, що порушення моторної функції ВВТК спостерігаються у 80 % дітей із СВД. У 63,3 % дітей визначається уповільнення моторної функції, у 16,5 % — прискорення цієї функції. Переважання уповільнення моторної функції у дітей з моторними порушеннями верхнього відділу травного каналу збігається з даними інших дослідників [11, 15, 18]. Це свідчить про певні особливості розладу моторики шлунково-кишкового тракту у дітей з вегетативними дисфункціями.
Найчастіше такі зміни спостерігаються, за нашими даними, однаково у хлопчиків та дівчаток віком 6–16 років на тлі обтяженого перинатального анамнезу та обтяженої спадковості щодо захворювань органів травного каналу. Спадковість за захворюваннями органів травлення у батьків дітей основної групи була вірогідно вища порівняно з дітьми групи порівняння. Інші дослідники також відмічають вплив спадковості на виникнення патології органів травлення, а саме на розвиток моторних розладів травного каналу [13, 16].
Клінічна симптоматика порушень моторної функції ВВТК у дітей із СВД характеризується наявністю больового абдомінального синдрому у 93,6 % та нудоти — у 81,6 % хворих. Переважання серед клінічних проявів моторних порушень верхнього відділу травного каналу болю в животі збігається з даними інших авторів [2, 4].
Методом тесту на випорожнення позитивний H.рylori-статус був виявлений у 31 % дітей з порушеннями моторної функції верхнього відділу травного каналу та синдромом вегетативної дисфункції, тобто він не має впливу на виникнення цієї патології дитячого віку, що збігається з даними інших дослідників [8, 17].
Висновки
1. При синдромі вегетативної дисфункції порушення моторної функції верхнього відділу травного каналу спостерігаються у 80 % дітей (у 49,4 % дівчаток, 50,6 % хлопчиків), що вказує на первинність розладу вегетативної регуляції у виникненні функціональних захворювань верхнього відділу травної системи.
2. У 63,3 % обстежених дітей було визначено уповільнення моторної функції, у 16,5 % — прискорення моторної функції та 20,2 % дітей мали нормальну моторну функцію верхнього відділу травного каналу, що свідчить про певні особливості моторних розладів у дітей із синдромом вегетативної дисфункції.
3. За результатами математичної моделі, високий вплив на виникнення порушень моторної функції верхнього відділу травного каналу мають такі чинники, як обтяжений перинатальний анамнез та обтяжена спадковість за захворюваннями органів шлунково-кишкового тракту.
4. Обтяжений гастроентерологічний анамнез визначався у 52,9 % дітей основної групи та у 34,5 % дітей групи порівняння, що вказує на його вплив на виникнення моторних розладів верхнього відділу травного каналу.
5. Найбільш поширені скарги з боку органів травлення у дітей із синдромом вегетативної дисфункції — це больовий абдомінальний синдром (93,6 %) та диспептичний синдром (97 %).
6. У дітей із синдромом вегетативної дисфункції та скаргами з боку органів травлення мало місце ураження інших органів і систем (карієс — у 58,7 % дітей, патологія серцево-судинної системи — у 13 % дітей), що свідчить про значну роль порушень з боку вегетативної нервової системи у виникненні не тільки патології шлунково-кишкового тракту, але й інших захворювань дитячого віку.
7. При синдромі вегетативної дисфункції H.рylori був виявлений у 31,03 % дітей з порушеннями моторної функції верхнього відділу травного каналу та у 13,63 % дітей без порушень цієї функції, що свідчить про відсутність впливу H.рylori на розвиток порушень моторної функції верхнього відділу травного каналу.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
1. Drossman D.A., Hasler W.L. Rome IV — Functional GI Disorders: Disorders of Gut-Brain Interaction. Gastroenterol. 2016. Vol. 150. № 6. Р. 1257-1261. Doi: 10.1053/j.gastro.2016.03.035.
2. Drossman D.A. Functional Gastrointestinal Disorders: History, Pathophysiology, Clinical Features, and Rome IV. Gastroenterol. 2016. Vol. 150. № 6. P. 1262-1279. Doi: 10.1053/j.gastro.2016.02.032.
3. Абатуров О.Є., Борисова Т.П., Нікуліна А.О. Медикаментозна терапія вегетативної дисфункції у дітей. Здоровье ребенка. 2020. № 1.
4. Бельмер С.В., Хавкин А.И., Печкуров Д.В. Функциональные нарушения органов пищеварения у детей. Принципы диагностики и лечения (в свете Римских критериев IV) [Электронный ресурс]. М.: ГЭОТАР-Медиа, 2018. 160 с. Режим доступа: https://static.my-shop.ru/product/pdf/289/2882911.pdf.
5. Захарова И.Н., Османов И.М., Пыков М.И. и др. Инструментальная диагностика функциональных нарушений желудочно-кишечного тракта в практике педиатра и детского гастроэнтеролога. Педиатрия (прил. к журн. Consilium Medicum). 2018. № 1. С. 79-89. Doi: 10.26442/2413-8460_2018.1.79-89.
6. Несіна І.М. Оцінка якості життя дітей з гастроезофагеальною рефлюксною хворобою. Здоровье ребенка. 2017. № 12. С. 580-584. doi: 10.22141/2224-0551.12.5.2017.109274.
7. Шадрин О.Г., Ігнатко Л.В. Сучасні підходи до лікування та діагностики гастроезофагеальної рефлюксної хвороби у дітей. Здоров’я України, спецвипуск «Гастроентерологія, гепатологія, колопроктологія». 2016. № 3(41). С. 26-27.
8. Till Н., Thomson М., Foker J.E., Holcomb G.W., Khan Kh.M. Esophageal and Gastric Disorders in Infancy and Childhood. Berlin: Springer-Verlag, 2017. 1526 p. Doi: 10.1007/978-3-642-11202-7.
9. Hunt R.H., Camilleri М., Crowe S.E. et al. The stomach in health and disease. Gut. 2015. Vol. 64. Р. 1650-1668. Doi: 10.1136/gutjnl-2014–30759514.
10. Куглер Т.Е. Перспективы использования новой методики ультразвукового исследования желудка с питьевой нагрузкой в диагностике функциональной диспепсии [Электронный ресурс]. Новости медицины и фармации. Гастроэнтерология (тематический номер). 2013. № 478. Режим доступа: http://www.mif-ua.com/archive/article/37662.
11. Дорофеев А.Э., Куглер Т.Е., Силаков А.И. Исследование патофизиологических механизмов клинических проявлений функциональной диспепсии при помощи новой методики проведения УЗИ желудка с питьевой нагрузкой. Питання експериментальної та клінічної медицини. 2013. Вип. 17. Т. 2. С. 14-21.
12. Сапожников В.Г. Эхография желудка и двенадцатиперстной кишки у детей [Электронный ресурс]. Вестник новых медицинских технологий. 2012. № 1. Режим доступа: https://cyberleninka.ru/article/v/ehografiya-zheludka-i-dvenadtsatiperstnoy-kishki-u-detey.
13. Акопян А.Н., Бельмер С.В., Выхристюк О.Ф., Ардатская М.Д., Щиголева Н.Е., Калинцева В.А. Гастроэзофагеальный рефлюкс и нарушения моторики желудочно-кишечного тракта [Электронный ресурс]. Доктор.ру. Педиатрия. Гастроэнтерология. 2014. № 11(99). С. 45-49. Режим доступа: http://www.gastroscan.ru/literature/authors/7505.
14. Miwa H., Kusano M., Arisawa T. et al. Evidence-based clinical practice guidelines for functional dyspepsia. J. Gastroenterol. 2015. Vol. 50. P. 125-139. Doi: 10.1007/s00535-014-1022-3.
15. Кирьянчук Н.В. Моторные дисфункции желудка при сочетанных поражениях пищевода и органов гастродуоденальной зоны у детей. Современная педиатрия. 2019. № 1(97). С. 30-33. Doi: 10.15574/SP.2019.97.30.
16. Макарова Е.Г., Украинцев С.Е. Функциональные расстройства органов пищеварения у детей: отдаленные последствия и современные возможности предупреждения и коррекции. Педиатрическая фармакология. 2017. № 14(5). С. 392-399. Doi: 10.15690/pf.v14i5.1788.
17. Katz Р.О., Gerson L.B., Vela M.F. Guidelines for the Diagnosis and Management of Gastroesophageal Reflux Disease. Am. J. Gastroenterol. 2013. Vol. 108. Р. 308-328. Doi: 10.1038/ajg.2012.444.
18. Хавкин А.И., Комарова О.Н. Клинико-патогенетические варианты нарушений антродуоденальной моторики у детей и их медикаментозная коррекция [Электронный ресурс]. Российский вестник перинатологии и педиатрии. 2015. № 4. С. 119-124. Режим доступа: https://www.ped-perinatology.ru/jour/ article/view/146?locale_ru_RU.

/42-1.jpg)
/42-2.jpg)
/43-1.jpg)
/44-1.jpg)
/45-1.jpg)
/45-2.jpg)