Журнал «Здоровье ребенка» Том 15, №5, 2020
Вернуться к номеру
Вплив надлишкової маси тіла та ожиріння на клінічний перебіг бронхіальної астми в дітей
Авторы: Купкіна А.В.
Національний медичний університет імені О.О. Богомольця, м. Київ, Україна
Рубрики: Педиатрия/Неонатология
Разделы: Клинические исследования
Версия для печати
Актуальність. На сьогодні питання впливу надлишкової маси тіла та ожиріння на клінічний перебіг бронхіальної астми в дітей залишається маловивченим та потребує подальших досліджень. Мета: вивчити клінічні особливості перебігу бронхіальної астми в дітей із надлишковою масою тіла й ожирінням. Матеріали та методи. Проведено дослідження 94 хворих на бронхіальну астму дітей віком від 6 до 18 років. Залежно від індексу маси тіла пацієнти були розподілені на такі клінічні групи: 30 дітей із нормальною масою тіла, 45 дітей із надлишковою масою тіла та 19 дітей з ожирінням. Методи дослідження: загальноклінічні, антропометрія, лабораторні, анкетно-опитувальний (опитувальник контролю бронхіальної астми ACТ). Статистичну обробку отриманих даних проводили за допомогою статистичного пакета IBM SPSS Statistics Base (версія 22) та програмного забезпечення EZR, версія 1.32 (графічний інтерфейс середовища R (версія 2.13.0)). Результати. Установлено, що для дітей груп надлишкової маси тіла й ожиріння характерний ранній дебют астми (3 [3; 4] роки) із тривалим персистуючим характером захворювання. Для всіх трьох груп найбільш суттєвими за частотою були скарги на кашель, причому в групі нормальної маси тіла — на сухий кашель (83,3 ± 7,4 %), а в групах із надлишковою масою тіла та ожирінням — на вологий (відповідно 66,7 ± 7,0 % і 73,7 ± 10,1 %), і задишку при фізичному навантаженні: група нормальної маси тіла — 46,7 ± 9,1 %, надлишкової маси тіла — 82,2 ± 5,7 % й ожиріння — 100 %. Для груп надлишкової маси тіла й ожиріння також істотними за частотою були скарги на нічні напади задухи — 68,9 ± 6,9 % і 73,3 ± 10,1 % відповідно. χ2-тест показав статистично значущі відмінності між трьома групами за цим показником: χ2(2) = 15,947; p < 0,001. У хворих із групи ожиріння частіше відмічався (70,0 ± 10,5 %) тяжкий перебіг бронхіальної астми, виявлені статистично значущі відмінності між трьома групами за тестом: χ2(2) = 5,2463; p < 0,001. Неконтрольована астма статистично значимо переважала в групі дітей з ожирінням. Виявлена статистично значуща різниця між різними ваговими групами дітей із бронхіальною астмою в потребі в бронхолітиках: H(2) = 40,756; p < 0,001, та в кількості нічних нападів астми: H(2) = 17,803; p < 0,001. Висновки. Проведене нами дослідження свідчить про обтяжуючий вплив надлишкової маси тіла й ожиріння на клінічний перебіг бронхіальної астми в дітей, що може бути підставою для корекції терапії астми в таких пацієнтів.
Актуальность. На сегодняшний день вопрос влияния избыточной массы тела и ожирения на клиническое течение бронхиальной астмы у детей остается малоизученным и требует дальнейших исследований. Цель: изучить клинические особенности течения бронхиальной астмы у детей с избыточной массой тела и ожирением. Материалы и методы. Проведено исследование 94 больных бронхиальной астмой детей в возрасте от 6 до 18 лет. В зависимости от индекса массы тела пациенты были разделены на следующие клинические группы: 30 детей с нормальной массой тела, 45 детей с избыточной массой тела и 19 детей с ожирением. Методы исследования: общеклинические, антропометрия, лабораторные, анкетно-опросный (опросник контроля бронхиальной астмы ACТ). Статистическую обработку полученных данных проводили с помощью статистического пакета IBM SPSS Statistics Base (версия 22) и программного обеспечения EZR, версия 1.32 (графический интерфейс среды R (версия 2.13.0)). Результаты. Установлено, что для детей групп с избыточной массой тела и ожирением характерен ранний дебют астмы (3 [3; 4]) года) с длительным персистирующим характером. Для всех трех групп наиболее существенными по частоте были жалобы на кашель, причем в группе нормального веса — на сухой (83,3 ± 7,4 %), а в группах с избыточной массой тела и ожирением — на влажный (соответственно 66,7 ± 7,0 % и 73,7 ± 10,1 %), и одышку при физической нагрузке: группа нормальной массы тела — 46,7 ± 9,1 %, избыточной массы тела — 82,2 ± 5,7 % и ожирения — 100 %. Для групп избыточной массы тела и ожирения также существенными по частоте были жалобы на ночные приступы удушья — 68,9 ± 6,9 % и 73,3 ± 10,1 % соответственно. χ2-тест показал статистически значимые различия между тремя группами по этому показателю: χ2(2) = 15,947; p < 0,001. У больных из группы ожирения чаще встречалось (70,0 ± 10,5 %) тяжелое течение бронхиальной астмы, выявлены статистически значимые различия между тремя группами по тесту: χ2(2) = 5,2463, p < 0,001. Неконтролируемая астма статистически значимо преобладала в группе детей с ожирением. Выявлена статистически значимая разница между различными весовыми группами в потребности в бронхолитиках: H(2) = 40,756; p < 0,001, и в количестве ночных приступов астмы: H(2) = 17,803, p < 0,001. Выводы. Проведенное нами исследование свидетельствует о значительном влиянии избыточной массы тела и ожирения на клиническое течение бронхиальной астмы у детей, может быть основанием для коррекции терапии астмы у таких пациентов.
Background. At present, the question of the influence of overweight and obesity on the clinical course of bronchial asthma in children remains poorly understood and requires further research. The purpose of the research is to study the clinical features of bronchial asthma in overweight and obese children. Materials and methods. A study of 94 patients with bronchial asthma in children aged 6 to 18 years was conducted. Depending on the body mass index, patients were divided into the following clinical groups: 30 children with normal weight, 45 children with overweight and 19 children with obesity. Research methods clinical were as follows: anthropometry, laboratory testing, questionnaire (ACT bronchial asthma control questionnaire). Statistical processing of the obtained data was performed using the statistical package IBM SPSS Statistics Base (version 22) and EZR software version 1.32, graphical interface of the environment R (version 2.13.0). Results. It was found that children in the groups of overweight and obesity are characterized by an early onset of asthma (3 [3; 4] years) with a long persistent nature of the disease. For all three groups, the most common complaints were cough (in the group of normal weight — dry cough (83.3 ± 7.4 %), and in groups with overweight and obesity — wet (66.7 ± 7.0 and 73.7 ± 10.1 %, respectively) and shortness of breath during exercise: the group of normal weight — 46.7 ± 9.1 %, overweight — 82.2 ± 5.7 %, and obesity — 100 %. Complaints of nocturnal asthma attacks were common in 68.9 ± 6.9 and 73.3 ± 10.1 % in the groups of overweight and obesity, respectively. The results of χ2 test showed statistically significant differences between the three groups χ2(2) = 15.947; p < 0.001 for this indicator. Severe asthma was more common (70.0 ± 10.5 %) in obese patients, and statistically significant differences were found between the three groups in the test χ2(2) = 5.2463, p < 0.001. Uncontrolled asthma was statistically significant in the group of obese children. There was a statistically significant difference between different- weight groups by the need for bronchodilators H(2) = 40.756, p < 0.001, and the number of nocturnal asthma attacks H(2) = 17.803, p < 0.001. Conclusions. Our study demonstrates the aggravating effect of excess body weight and obesity on the clinical course of bronchial asthma in children, which may be the basis for the correction of asthma therapy in such patients.
бронхіальна астма; надлишкова маса тіла; ожиріння; діти
бронхиальная астма; избыточная масса тела; ожирение; дети
bronchial asthma; overweight; obesity; children
Вступ
Одночасне збільшення поширеності бронхіальної астми (БА) та надлишкової маси тіла (НМТ) й ожиріння (ОЖ) в економічно розвинених країнах, частоти випадків недостатнього контролю за перебігом БА та низька якість життя пацієнтів із коморбідністю БА та НМТ і ОЖ стали поштовхом для дослідження впливу НМТ та ОЖ на перебіг БА в дітей.
Протягом останніх десятиліть поширеність астми, асоційованої з ожирінням, серед дітей стрімко зросла: близько 20 % дітей, хворих на БА, мають НМТ і 30 % дітей — ОЖ [1].
Ці процеси, БА та НМТ і ОЖ, є хронічними, складними і багатофакторними за своєю природою. Поєднання БА та НМТ й ОЖ формує порочне коло в перебігу цих захворювань. З одного боку, НМТ та ОЖ навіть за відсутності астми призводять до фізіологічних змін легеневої функції — дихальні м’язи гірше справляються з навантаженням, знижуються дихальні об’єми, порушується механіка легень. З іншого боку, хворі на БА фізично менш активні, а регулярний прийом інгаляційних глюкокортикостероїдів як базисної терапії астми призводить до порушення вуглеводного обміну, збіднення кісткової тканини і зростання маси жирової тканини, замикаючи порочне коло в перебігу БА та НМТ й ОЖ.
Сьогодні НМТ та ОЖ вважаються одними з основних ендогенних факторів ризику розвитку БА і погіршення контролю захворювання [2]. Діти з НМТ та ОЖ так само, як і дорослі, мають майже удвічі вищий ризик розвитку БА, ніж діти з нормальною масою тіла [3–5].
Зараз існує чимало досліджень щодо поєднання цих двох патологій, в основному серед дорослого населення, більшістю науковців чітко визначені особливості цього поєднання: тяжчий перебіг, що проявляється в більш частих та тяжких загостреннях і зниженні конт–ролю над захворюванням, нижчому рівні якості життя [6–9]. Проте поєднання БА з НМТ та ОЖ у дітей має специфічні риси [10, 11] перебігу і лікування, які потребують окремої уваги.
У матеріалах GINA (2018) у переліку п’яти основних фенотипів астми БА, що поєднується з ОЖ, виокремлена в особливий фенотип, що потребує подальшого вивчення щодо механізмів взаємовпливу та підходів до терапії [12].
На сьогодні в науковій літературі розглядаються кілька патогенетичних механізмів взаємодії БА з НМТ та ОЖ. Серед них: механічний вплив жирової тканини на грудну клітку, оксидантний стрес, додаткова коморбідність (гастроезофагеальна рефлюксна хвороба, синдром апное сну), генетичні фактори, вплив прозапальних (лептин, резистин) та протизапальних (адипонектин) гормонів жирової тканини, низькорівневе хронічне метаболічне запалення [13–15]. Проте питання щодо чіткого причинно-наслідкового зв’язку впливу зазначених механізмів на контрольованість БА цього фенотипу залишається відкритим.
У GINA (2019) щодо ведення хворих із коморбідністю БА та ОЖ зазначено, що кортикостероїди залишаються основними терапевтичними препаратами (рівень доказовості В), хоча відповідь на лікування в таких пацієнтів ослаблена. Тому бажаним було б додавання рекомендацій щодо зниження ваги (рівень доказовості В). Причому відзначені обмеженість та недостатність наукових досліджень у цій галузі [16].
Неадекватне лікування БА в дітей призводить до неконтрольованого перебігу зі збереженням запальних змін у бронхах і персистенції бронхіальної обструкції, що погіршує і фізичний, й емоційний стан пацієнта і значно знижує його соціальну активність. Хронічний характер перебігу БА та пов’язані з цим тривала фармакотерапія, часом фізичні та соціальні обмеження, емоційні чинники можуть виявитися для дитини з БА набагато важливішими, ніж самі симптоми хвороби.
Отже, літературні дані свідчать про наявність особливостей перебігу БА на тлі НМТ та ОЖ, серед яких більш тяжкий перебіг БА з частішими загостреннями і гіршим контролем над захворюванням, використання вищих доз інгаляторів і бронхолітиків короткої дії, частіші госпіталізації, потреба в тривалішому перебуванні у відділеннях невідкладної допомоги, вищі ризики ускладнень БА, гірша якість життя пацієнтів.
На сьогодні питання впливу НМТ та ОЖ на клінічний перебіг БА в дітей залишається маловивченим та потребує подальших досліджень.
Метою нашого дослідження було вивчити клінічні особливості перебігу бронхіальної астми в дітей із надлишковою масою тіла та ожирінням.
Матеріали та методи
Проведено дослідження 94 хворих на БА дітей віком від 6 до 18 років на базі алергологічного відділення Київської міської дитячої клінічної лікарні № 2. Діагноз верифікували згідно з наказом МОЗ України № 868 від 08.10.2013 та рекомендаціями глобальної стратегії лікування та профілактики БА GINA (Global Initiative for Asthma, перегляд 2019 року).
Усім дітям проведене комплексне загальноклінічне дослідження (у тому числі огляд, детальний анамнез, вимірювання росту та маси тіла). Для кожного пацієнта визначались форма, тяжкість та тривалість перебігу БА. Оцінка контролю БА проводилась за допомогою опитувальника Asthma Control Test (АСТ). Перебіг БА вважали контрольованим при кількості балів понад 20, частково контрольованим — при 16–19 балах та неконтрольованим — при 15 балах і менше.
Показники фізичного розвитку, отримані за допомогою антропометрії, порівнювали із загальноприйнятими стандартами. Залежно від індексу маси тіла (ІМТ) пацієнти були розподілені на такі клінічні групи: 30 дітей із нормальною масою тіла (ІМТ становив від 5 до 85 перцентилів відповідно до віку і статі), 45 дітей із НМТ (ІМТ від 85 до 95 перцентилів) та 19 дітей з ОЖ (ІМТ більше 95 перцентилів).
Статистичну обробку отриманих даних проводили за допомогою статистичного пакета IBM SPSS Statistics Base (версія 22) та програмного забезпечення EZR, версія 1.32 (графічний інтерфейс середовища R (версія 2.13.0)) [17]. Оскільки розподіл більшості досліджуваних ознак відрізнявся від нормального (за Гаусом), використовувались методи непараметричної статистики. Кількісні дані подані як медіана та квартилі [перший; третій]. Для аналізу потенційних відмінностей у показниках у трьох порівнюваних групах (нормальна маса тіла, НМТ, ОЖ) використовувався метод множинних порівнянь (однофакторного дисперсійного аналізу), а саме ранговий Н-критерій Крускала — Уолліса для непов’язаних вибірок. При підтвердженні статистичної значущості, щоб оцінити, які саме групи відрізнялися між собою, проводили post hoc аналіз. Для попарних порівнянь кількісних показників двох вибірок між собою використовували непараметричний критерій Стіла — Дваса. Категорійні змінні узагальнені за частотою кожного зі значень та відсотками. Для множинних порівнянь використовували парні критерії порівнянь (точний критерій Фішера або критерій c2) з урахуванням при проведенні тестів поправки Бонферроні (метод Холма — Бонферроні в пакеті EZR).
Різницю між порівнюваними величинами вважали статистично значущою на рівні р < 0,05.
Дослідження проводилось відповідно до основних положень Гельсінської декларації про етичні засади медичних досліджень, що стосуються людських суб’єктів [18].
Результати та обговорення
Серед обстежених дітей із нормальною масою тіла переважали хлопчики — 86,7 % (26 із 30 дітей). Такі ж тенденції спостерігались і серед дітей із НМТ та з ОЖ — відповідно 75,6 % (34 з 45 дітей) та 84,2 % (16 із 19) хлопчиків. Медіана віку в групі з нормальною масою тіла становила 13 [12; 15] років, у групі з НМТ — 12 [9; 15], у групі з ОЖ — 12 [8; 15]. Отже, за віком і статтю групи були порівнянними.
При оцінці дебюту БА в дітей із різною масою тіла виявилось, що в пацієнтів із нормальною масою тіла початок захворювання припадав на вік 7,5 [7; 8] року, у дітей із НМТ — на 4 [3; 5] роки та в дітей з ОЖ — на 3 [3; 4] роки.
Середня тривалість захворювання становила 5 [3; 7] років у дітей із нормальною масою тіла, 6 [4; 11] років — у групі з НМТ, 9 [5; 13] років — у дітей з ОЖ.
Таким чином, у дітей з ОЖ спостерігалися більш ранній дебют БА та тривалий персистуючий характер БА.
Спадковий анамнез за наявністю алергічних захворювань був обтяжений у 19 (34,5 ± 8,7 %) дітей із нормальною масою тіла, у 24 (43,6 ± 7,4 %) — із НМТ та у 12 (21,8 ± 9,5 %) — з ОЖ. Статистично значимої відмінності частоти спадкового анамнезу алергічних захворювань між групами дітей не виявлено: c2(2) = 0,95; p = 0,6208. Щодо спадкового анамнезу за НМТ та ОЖ, то він був обтяжений у 9 (30,0 ± 8,3 %) дітей із нормальною масою тіла, у 32 (71,1 ± 6,8 %) — із НМТ та в 16 (84,2 ± 8,4 %) — з ОЖ. Відмінності між трьома групами за тестом c2 статистично значимі: c2(2) = 5,2463, p < 0,001. Попарні порівняння груп між собою за методом Холма — Бонферроні виявили статистично значиму різницю між групами з нормальною масою тіла та НМТ (p < 0,001) і з нормальною масою тіла та ОЖ (p < 0,001).
У табл. 1 наведені результати дослідження сенсибілізації до груп алергенів у дітей, хворих на БА, із різною масою тіла. В обстежених дітей із нормальною масою тіла спостерігалась висока гіперчутливість до побутових (домашній пил, пір’я подушки) (80,0 ± 7,3 %) та пилкових алергенів (вільха, пирій, жито, грястиця, полин, амброзія та інші) (60,0 ± 8,9 %). У дітей із НМТ та ОЖ частіше відмічалась гіперчутливість до пилкових алергенів (відповідно 48,9 ± 7,5 % та 47,4 ± 11,4 %), проте частота прояву була меншою, а в разі побутових алергенів навіть статистично значимо меншою (p < 0,001) порівняно з дітьми з нормальною масою тіла.
У табл. 2 подана частота скарг, пов’язаних з ураженням органів дихання в дітей, хворих на БА (%), у кожній із трьох досліджуваних груп (нормальна маса тіла, НМТ та ОЖ) та стандартна похибка частоти (± m%). Аналізуючи отримані результати досліджень, виявили, що для усіх трьох груп найбільш суттєвими щодо частоти були скарги на кашель, причому в групі пацієнтів із нормальною масою тіла — сухий (83,3 ± 7,4 %), а в групах із НМТ та ОЖ — вологий (відповідно 66,7 ± 7,0 % та 73,7 ± 10,1 %), та задишку при фізичному навантаженні: в групі з нормальною масою тіла — 46,7 ± 9,1 %, із НМТ — 82,2 ± 5,7 % та з ОЖ — 100 %. Причому post hoc аналіз за кожною із цих скарг підтвердив статистично значимі відмінності між групами дітей із різною масою тіла — нормальною масою тіла та НМТ і нормальною масою тіла і ОЖ (p < 0,001). Для груп із НМТ та ОЖ також суттєвими за частотою були скарги на нічні напади ядухи — 68,9 ± 6,9 % та 73,3 ± 10,1 % відповідно. c2-тест показав статистично значимі відмінності між трьома групами щодо цього показника: c2(2) = 15,947, p < 0,001.
У табл. 3 наведені частота легкого, середнього та тяжкого ступеня перебігу БА (%) у кожній з трьох досліджуваних груп дітей та стандартна похибка частоти (± m%). Аналіз отриманих даних виявив суттєвий вплив НМТ та ОЖ на ступінь тяжкості БА. БА легкого ступеня тяжкості найбільш часто відмічалась у дітей із нормальною масою тіла (73,3 ± 8,1 %), відмінності між трьома групами статистично значимі (p < 0,001). Причому post hoc аналіз підтвердив статистично значимі відмінності між групами пацієнтів із нормальною масою тіла і НМТ та нормальною масою тіла й ОЖ (p < 0,001). Статистично значимої відмінності частоти легкого ступеня тяжкості між групою з НМТ та групою з ОЖ не виявлено (p = 0,724).
БА середнього ступеня переважала в дітей із НМТ (частота прояву — 52,6 ± 7,4 %) та дітей з ОЖ (75,6 ± 9,8 %). c2-тест показав статистично значимі відмінності між трьома групами: c2(2) = 17,475; p < 0,001. Попарні порівняння груп між собою за методом Холма — Бонферроні виявили статистично значиму різницю між групою з нормальною масою тіла та групою з НМТ.
Тяжкий перебіг частіше відмічався у хворих з ОЖ (70,0 ± 10,5 %), спостерігались статистично значимі відмінності між трьома групами за c2-тестом: c2 (2) = 5,2463, p < 0,001.
У хворих із НМТ та ОЖ виявлено тяжчий перебіг БА за рахунок більшої частоти загострень БА та пов’язаних із ними госпіталізацій. Так, у дітей із нормальною масою тіла кількість загострень БА становила 2,5 [2; 4] раза на рік, у дітей із НМТ — 3 [3; 5] рази на рік та в дітей з ОЖ — 4 [3; 5]. Кількість госпіталізацій із приводу загострень БА у дітей із нормальною масою тіла становила 1 [1; 2] раз на рік, у дітей із НМТ — 2 [1; 2] рази на рік, з ОЖ — 2 [1; 3] рази на рік.
Результати аналізу оцінки рівня контрольованості БА за опитувальником АСТ у досліджуваних групах наведені в табл. 4.
Контрольована БА переважала в дітей із нормальною масою тіла (66,7 ± 8,1 %), відмінності між трьома групами статистично значимі: c2(2) = 20,92, p < 0,001. Попарні порівняння за методом Холма — Бонферроні підтвердили значимі відмінності між групами з нормальною масою тіла та НМТ(p < 0,001) і нормальною масою тіла і ОЖ (p < 0,001).
Частково контрольований перебіг БА відмічався з порівнянною частотою у всіх трьох групах, статистично значимої відмінності між групами не спостерігалось (c2(2) = 6,741; p = 0,03439). А неконтрольований перебіг БА статистично значимо переважав у групі дітей з ОЖ як відносно групи з НМТ (p < 0,001), так і відносно групи з нормальною масою тіла (p < 0,001).
З метою оцінки впливу складових контрольованості БА була проаналізована частота клінічних проявів БА у кожній із досліджуваних груп.
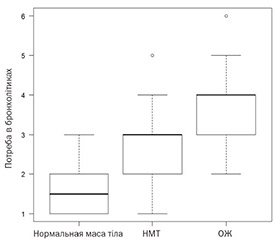
На рис. 1 наведені графічно результати Н-тесту Крускала — Уолліса щодо зміни рівня ознаки (клінічних проявів БА) при переході від однієї вагової групи (нормальна маса тіла, НМТ, ОЖ) до іншої.
У табл. 5 подані середні значення (як Ме [QI; QIII]) кількості епізодів на тиждень за кожним із клінічних проявів для досліджуваних груп дітей із БА та результат наступних за Н-тестом Крускала — Уолліса попарних порівнянь за критерієм Стіла — Дваса щодо статистичної значущості різниці між групами дітей із нормальною масою тіла, НМТ та ОЖ. Н-тест Крускала — Уолліса виявив статистично значущу різницю між різними ваговими групами дітей із БА щодо потреби в бронхолітиках (H(2) = 40,756, p < 0,001) та кількості нічних нападів БА (H(2) = 17,803, p < 0,001).
Висновки
1. У дітей із надлишковою масою тіла та ожирінням дебют бронхіальної астми частіше відмічався в ранньому віці та захворювання тривало довше, ніж у дітей із нормальною масою тіла.
2. Діти, хворі на бронхіальну астму, із надлишковою масою тіла та ожирінням мали високу сенсибілізацію до пилкових алергенів, проте рівень гіперчутливості до алергенів був нижчим, ніж у дітей із групи нормальної маси тіла.
3. У дітей із надлишковою масою тіла та ожирінням спостерігався тяжчий перебіг бронхіальної астми, ніж у дітей із нормальною масою тіла.
4. Діти з бронхіальною астмою на фоні надлишкової маси тіла та ожиріння мали гірший контроль бронхіальної астми за рахунок більшої кількості нічних симптомів та більшої потреби в бронхолітиках (епізодів на тиждень) порівняно з дітьми, хворими на бронхіальну астму, із нормальною масою тіла.
Перспективи подальших досліджень полягають у вивченні особливостей перебігу бронхіальної астми в дітей із надлишковою масою тіла та ожирінням із метою вибору тактики базисної терапії в цих пацієнтів.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів при підготовці даної статті
1. Longo C., Bartlett G., Schuster T. et al. Influence of weight status in the response to Step-2 maintenance therapies in children with asthma. BMJ Open. Resp. Res. 2019. 6. e000401. doi: 10.1136/ bmjresp-2019-000401.
2. Kim S.H., Sutherland E.R., Gelfand E.W. Is There a Link Between Obesity and Asthma? Allergy Asthma Immunol. Res. 2014 May. 6(3). Р. 189-195. https://doi.org/10.4168/aair.2014.6.3.189.
3. Chen Y.C., Dong G.H., Lin K.C., Lee Y.L. Gender difference of childhood overweight and obesity in predicting the risk of incident asthma: a systematic review and meta-analysis. Obes. Rev. 2013. 14(3). Р. 222-231. doi: 10.1111/j.1467-789X.2012.01055.x.
4. Deng X., Ma J., Yuan Y., Zhang Zh., Niu W. Association between overweight or obesity and the risk for childhood asthma and wheeze: An updated meta‐analysis on 18 articles and 73 252 children. Pediatric Obesity. 2019. e12532. doi: 10.1111/ijpo.12532.
5. Azizpour Y., Delpisheh A., Montazeri Z., Sayehmiri K., Darabi B. Effect of childhood BMI on asthma: a systematic review and meta-analysis of case-control studies. BMC Pediatrics. 2018. 18. Р. 143. https://doi.org/10.1186/s12887-018-1093-z.
6. Астафьева Н.Г. Гамова И.В., Удовиченко Е.Н., Перфилова И.А. Ожирение и бронхиальная астма. Лечащий врач. 2014. № 5. С. 100-106.
7. Di Genova L., Penta L., Biscarini A., Di Cara G., Esposito S. Children with Obesity and Asthma: Which Are the Best Options for Their Management? Nutrients. 2018. 10. 1634. doi: 10.3390/nu10111634.
8. Maniscalco M., Paris D., Melck D.J., D’Amato M., Zedda A., Sofia M., Stellato C., Motta A. Coexistence of obesity and asthma determines a distinct respiratory metabolic phenotype. Journal of Allergy and Clinical Immunology. 2017. 139(5). Р. 1536-1547. e5. doi.org/10.1016/j.jaci.2016.08.038.
9. Novosad S., Khan S., Wolfe B., Khan A. Role of Obesity in Asthma Control, the Obesity-Asthma Phenotype. Journal of Allergy. 2013. Vol. 2013. Article ID 538642. 9 p. http://dx.doi.org/10.1155/2013/538642.
10. Khalid F., Holguin F. A review of obesity and asthma across the life span. J. Asthma. 2018. 55(12). Р. 1286-1300. doi: 10.1080/02770903.2018.1424187.
11. Lang J.E., Bunnell H., Hossain J. et al. Being overweight or obese and the development of asthma. Pediatrics. 2018. 142(6). e20182119. doi: 10.1542/peds.2018-2119.
12. GINA 2018. (online) [download: April 2018]. http://ginasthma.org/wp-content/uploads/2018/04/wms-GINA-2018-report-tracked_v1.3.pdf
13. Carpaij O.A., van den Berge M. The asthma-obesity relationship: underlying mechanisms and treatment implications. Curr. Opin. Pulm. Med. 2018. 24(1). Р. 42-49. doi: 10.1097/MCP.0000000000000446.
14. Boulet L.-P. Asthma and obesity. Clinical & Experimental Allergy. 2012. № 43. Р. 8-21. https://doi.org/10.1111/j.1365-2222.2012.04040.x
15. Ненартович И.А., Жерносек В.Ф. Бронхиальная астма и ожирение. Иммунопатология, аллергология, инфектология. 2014. № 1. С. 27-32.
16. GINA 2019. (online) [download: June 2019]. http://ginasthma.org/wp-content/uploads/2019/06/GINA-2019-main-report-June-2019-wms.pdf
17. Kanda Y. Investigation of the freely available easy-to-use software ‘EZR’ for medical statistics. Bone Marrow Transplant. 2013. 48(3). Р. 52-458. doi: 10.1038/bmt.2012.244.
18. World Medical Association. World Medical Association Declaration of Helsinki: Ethical Principles for Medical Research Involving Human Subjects. JAMA. 2013. 310(20). Р. 2191-2194. doi: 10.1001/jama.2013.281053.

/50-1.jpg)
/51-1.jpg)
/52-1.jpg)
/53-1.jpg)