Журнал «Здоровье ребенка» Том 18, №3, 2023
Вернуться к номеру
Прогнозування хронізації запальних захворювань сечовидільної системи в дітей
Авторы: H.O. Lezhenko, N.A. Zakharchenko
Zaporizhzhia State Medical University, Zaporizhzhia, Ukraine
Рубрики: Педиатрия/Неонатология
Разделы: Клинические исследования
Версия для печати
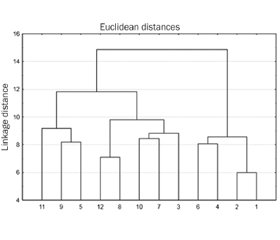
Мета дослідження: стратифікація факторів, що призводять до хронізації запальних захворювань сечовидільної системи в дітей, а також створення математичної моделі прогнозування їх перебігу. Матеріали та методи. Групу дослідження становили 97 дітей (середній вік — 10,0 ± 1,3 року). Основну групу розділили на підгрупи: першу — 43 дитини з гострими інфекціями сечовивідних шляхів (ІСШ) та другу — 34 пацієнти з хронічними ІСШ. Контрольну групу становили 20 умовно здорових дітей. Рівні 1,25(OH)2D3, вітамін D-зв’язуючого білка, індукованої синтази оксиду азоту (NOS2), цистатину С, кателіцидину, гепсидину, лактоферину, інтерлейкінів 6, 15 дослідили методом імуноферментного аналізу. За допомогою факторного та кластерного аналізів вивчали вплив факторних ознак на процес хронізації ІСШ. Для прогнозування ймовірності розвитку хронічних ІСШ використовували рівняння логістичної регресії. Якість побудованої моделі оцінювали за її чутливістю та специфічністю, також використовувався ROC-аналіз. Результати. Установлено, що найбільшу значущість мали 6 факторів: фактор функціональних розладів сечовивідних шляхів, фактор коморбідних станів, захисний фактор, імунний фактор, хронічні вогнища захворювання та фактор NOS2. За результатами проведеної логістичної регресії модель прогнозу ймовірності розвитку хронічних ІСШ у дітей мала вигляд рівняння, що включало в себе 6 змінних (рання маніфестація захворювання, рівень вітаміну D, міхурово-сечовідний рефлюкс, дисметаболічна нефропатія, нейрогенний сечовий міхур, ІСШ у матері в дитинстві). Класифікаційна здатність моделі визначалася за даними навчальної вибірки і становила 75,0 %. Чутливість моделі — 78,3 %, специфічність — 76,5 %. Площа ROC-кривої, що відповідала нашій математичній моделі, дорівнювала 0,776. Індекс Gini становив 55,2 %, що відповідає добрій якості. Висновки. Процес хронізації запального процесу в сечовидільній системі в дітей відбувається в умовах взаємодії цілої низки патологічних факторів. Провідними факторами ризику хронізації запального процесу виступають наявність функціональних розладів сечовивідних шляхів, рання маніфестація захворювання, рівень вітаміну D, дисфункція кишечника, наявність ІСШ у матері в дитинстві.
Background. The purpose was stratification of factors that lead to the chronicity of inflammatory diseases of the urinary system in children, as well as creation of a mathematical model for predicting their course. Materials and methods. The research group consisted of 97 children (average age — 10.0 ± 1.3 years). The main group was divided into subgroups: the first one — 43 children with acute urinary tract infections (UTIs), the second one — 34 patients with chronic UTIs. The control group consisted of 20 conditionally healthy children. The content of 1,25(OH)2D3, vitamin D-binding protein, inducible nitric oxide synthase (NOS2), cystatin C, cathelicidin, hepcidin, lactoferrin, interleukins 6, 15 was investigated by immunoenzymatic analysis. The impact of factor characteristics on the process of UTI chronicity was evaluated using factor and cluster analyses. A logistic regression equation was used to predict the probability of developing chronic UTIs. The quality of the constructed model was assessed by its sensitivity and specificity, and receiver operator characteristic (ROC) analysis was also used. Results. It was found that 6 factors had the greatest significance: the factor of functional disorders of the urinary tract, the factor of comorbid conditions, the protective factor, the immune factor, chronic foci of the disease, and the NOS2 factor. According to the results of logistic regression, the model for predicting the probability of developing chronic UTI in children had the form of an equation that included 6 variables (early manifestation of the disease, vitamin D level, vesicoureteral reflux, dysmetabolic nephropathy, neurogenic bladder, UTI in the mother in childhood). The classification ability of the model was determined based on the data of the training sample and was 75.0 %. The sensitivity of the model was 78.3 %, and the specificity was 76.5 %. The area under the ROC curve that corresponded to our mathematical model was equal to 0.776. The Gini index was 55.2 %, which corresponds to the good quality of the model. Conclusions. The process of chronicity of the inflammatory process in the urinary system in children occurs under the conditions of the interaction of some pathological factors. The leading risk factors for the chronicity of the inflammatory process are the presence of functional disorders of the urinary tract, early manifestation of the disease, the level of vitamin D, intestinal dysfunction, and the presence of UTI in the mother in childhood.
діти; інфекція сечовидільної системи; пієлонефрит; цистит; вітамін D; імунна система
children; infection of the urinary system; pyelonephritis; cystitis; vitamin D; immune system
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- Center of Medical Statistics of the Ministry of Health of Ukraine. The state of health of children aged 0–17 years in Ukraine and the provision of medical care to them in 2021. Kyiv: 2022. Available from: http://medstat.gov.ua/ukr/MMXXI.html (in Ukrainian).
- Bezruk V.V. Urinary tract infection in children: etiological structure, age and gender characteristics. Child’s Health. 2015. 7. 113-117 (in Ukrainian).
- Becknell B., Schober M., Korbel L., Spencer J. The diagnosis, evaluation and treatment of acute and recurrent pediatric urinary tract infections. Expert Review of Anti-infective Therapy. 2014. 13(1). 81-90. doi: 10.1586/14787210.2015.986097.
- Autore G., Bernardi L., La Scola C., Ghidini F., Marchetti F., Pasini A. et al. Management of Pediatric Urinary Tract Infections: A Delphi study. Antibiotics. 2022. 11(8). 1122. doi: 10.3390/antibio–tics11081122.
- Storme O., Tirán Saucedo J., Garcia-Mora A., Dehesa-Dávila M., Naber K.G. Risk factors and predisposing conditions for urinary tract infection. Ther. Adv. Urol. 2019 May 2. 11. 1756287218814382. doi: 10.1177/1756287218814382.
- Hoen L., Bogaert G., Radmayr C., Dogan H., Nijman R. et al. Update of the EAU/ESPU guidelines on urinary tract infections in children. European Urology. 2021. 79. S446-S448.
- Zakon.rada.gov.ua. Treatment protocol for children with urinary tract infections and tubolointerstitial nephritis. Available from: https://zakon.rada.gov.ua/rada/show/v0627282-08#Text (in Ukrainian).
- Kiyoumarsi F. Mathematics programming based on genetic algorithms education. Procedia — Social and Behavioral Sciences. 2015. 192. 70-6. doi: 10.1016/j.sbspro.2015.06.011.
- Lyakh Yu.E., Gurianov V.G. Mathematic modeling for classification problems in biomedicine. Ukrainian Journal of Telemedicine and Medical Telematics. 2012. 10(2). 69-76 (in Ukrainian).
- Ching C., Schwartz L., Spencer J.D., Becknell B. Innate immunity and urinary tract infection. Pediatr. Nephrol. 2020 Jul. 35(7). 1183-1192. doi: 10.1007/s00467-019-04269-9.
- Godaly G., Ambite I., Svanborg C. Innate immunity and genetic determinants of urinary tract infection susceptibility. Curr. Opin. Infect Dis. 2015 Feb. 28(1). 88-96. doi: 10.1097/QCO.0000000000000127.
- Rudaitis S., Pundziene B., Jievaltas M., Uktveris R., Kevelaitis E. Recurrent urinary tract infection in girls: do urodynamic, beha–vioral and functional abnormalities play a role? J. Nephrol. 2009 Nov-Dec. 22(6). 766-73.
- Chase J., Austin P., Hoebeke P., McKenna P.; International Children’s Continence Society. The management of dysfunctional voiding in children: a report from the Standardisation Committee of the International Children’s Continence Society. J. Urol. 2010 Apr. 183(4). 1296-302. doi: 10.1016/j.juro.2009.12.059.
- Geerlings S.E. Clinical Presentations and Epidemiology of Urinary Tract Infections. Microbiol. Spectr. 2016 Oct. 4(5). doi: 10.1128/microbiolspec.UTI-0002-2012.
- Abaturov O.Ie., Vakulenko L.I. Prediction of chronic pyelonephritis course in children. Perinatologiya i Pediatriya. 2019. 2(78). 32-37. doi 10.15574/PP.2019.78.32 (in Ukrainian).
- Zi M., Xu Y. Involvement of cystatin C in immunity and apoptosis. Immunol. Lett. 2018 Apr. 196. 80-90. doi: 10.1016/j.imlet.2018.01.006.
- Ismailova A., White J.H. Vitamin D, infections and immunity. Rev. Endocr. Metab. Disord. 2022 Apr. 23(2). 265-277. doi: 10.1007/s11154-021-09679-5.
- Chun R.F., Peercy B.E., Orwoll E.S., Nielson C.M., Adams J.S., Hewi–son M. Vitamin D and DBP: The Free Hormone Hypothesis revisited. The Journal of Steroid Biochemistry and Molecular Biology. 2014. 144. 132-7.
- Hertting O., Lüthje P., Sullivan D., Aspenström P., Brauner A. Vitamin D-deficient mice have more invasive urinary tract infection. PLOS ONE. 2017. 12(7). doi: 10.1371/journal.pone.0180810.
- Al Rushood M., Al-Eisa A., Al-Attiyah R. Serum and Urine Interleukin-6 and Interleukin-8 Levels Do Not Differentiate Acute Pyelonephritis from Lower Urinary Tract Infections in Children. J. Inflamm. Res. 2020 Oct 28. 13. 789-797. doi: 10.2147/JIR.S275570.
- Bikle D.D., Schwartz J. Vitamin D binding protein, total and free vitamin D levels in different physiological and pathophysiological conditions. Frontiers in Endocrinology. 2019. 10. doi: 10.3389/fendo.2019.00317.
- Svensson L., Poljakovic M., Demirel I., Sahlberg C., Persson K. Host-Derived Nitric Oxide and Its Antibacterial Effects in the Urinary Tract. Adv. Microb. Physiol. 2018. 73. 1-62. doi: 10.1016/bs.ampbs.2018.05.001.