Журнал "Гастроэнтерология" Том 58, №1, 2024
Вернуться к номеру
Декомпенсований цироз печінки: оцінка ускладнень і смертності в госпіталізованих пацієнтів
Авторы: L. Cuko, E. Sadiku, A. Hysenj, I. Tafaj, A. Idrizi
University Hospital Center “Mother Teresa”, Tirana, Albania
Рубрики: Гастроэнтерология
Разделы: Клинические исследования
Версия для печати
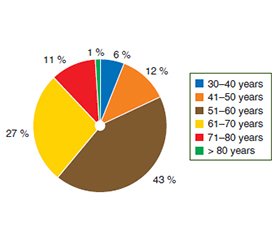
Актуальність. Цироз печінки є тяжким захворюванням, яке призводить до смерті, якщо його не лікувати. Серед госпіталізованих пацієнтів наявний високий рівень смертності, а сучасні методи оцінки прогнозу значно відрізняються. Дослідження спрямоване на вивчення ускладнень і предикторів смертності у хворих, госпіталізованих з приводу декомпенсованого цирозу до центра третинної медичної допомоги в Тірані, Албанія. Матеріали та методи. У ретроспективне дослідження було включено 212 пацієнтів віком (58,67 ± 10,09) року: 174 (82,1 %) чоловіки та 38 (17,9 %) жінок. Для оцінки тяжкості стану та стратифікації ризику використовували шкали Child-Turcotte-Pugh, MELD, MELD-Na, MELD 3.0, iMELD, MESO, UKELD. Кількість хворих із летальним наслідком становила 43 (20,3 %) особи. Результати. Серед пацієнтів із різними етіологічними факторами цирозу печінки летальність вірогідно не відрізнялася (р = 0,873). Наявність печінкової енцефалопатії (0,43; p = 0,001), синдрому гострої та хронічної печінкової недостатності (r = 0,47; p = 0,001) та гепаторенального синдрому (r = 0,49; p = 0,001), меншою мірою асциту (r = 0,18; p = 0,006) та спонтанного бактеріального перитоніту (r = 0,23; p = 0,041) була маркером несприятливого прогнозу госпіталізації. Також ризик смерті збільшувався при наявності лейкемії (коефіцієнт ризику = 4,21 (1,65; 10,74), р = 0,003). Висновки. Дані шкал MELD 3.0 і MELD-Na, розраховані на основі лабораторних показників, отриманих протягом 48–72 годин після госпіталізації, виявилися найбільш прогностично значущими (p < 0,05).
Background. Liver cirrhosis is a severe, progressively fatal disease if untreated. Hospitalised patients face high mortality rates, and current methods for assessing prognosis vary widely. The research aims to investigate complications and predictors of mortality in patients admitted for decompensated cirrhosis to a tertiary care centre in Tirana, Albania. Materials and methods. The retrospective study included 212 patients aged (58.67 ± 10.09) years: 174 (82.1 %) men, 38 (17.9 %) women. The Child-Turcotte-Pugh, MELD, MELD-Na, MELD 3.0, iMELD, MESO, and UKELD scales were used to assess the severity of the condition and risk stratification of patients. The number of patients with a fatal outcome was 43 (20.3 %). Results. Among participants with different etiological factors of liver cirrhosis, the mortality rate did not differ significantly (p = 0.873). The presence of hepatic encephalopathy (0.43; p = 0.001), acute-on-chronic liver failure (r = 0.47; p = 0.001) and hepatorenal syndrome (r = 0.49; p = 0.001), and, to a lesser extent, ascites (r = 0.18; p = 0.006) and spontaneous bacterial peritonitis (r = 0.23; p = 0.041) was a marker of unfavourable prognosis of hospitalisation. Also, the risk of death increased in the presence of leukaemia (hazard ratio = 4.21 (1.65; 10.74); p = 0.003). Conclusions. The MELD 3.0 and MELD-Na scores, calculated based on laboratory values obtained within 48–72 hours of hospitalisation, were found to be the prognostically significant (p < 0.05).
гепатологія; смертність; шкала Child-Turcotte-Pugh; шкала MELD; печінкова недостатність; фіброз печінки
hepatology; mortality; Child-Turcotte-Pugh score; MELD score; liver failure; liver fibrosis
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- European Association for the Study of the Liver. EASL Clini–cal Practice Guidelines for the management of patients with decompensated cirrhosis. J Hepatol. 2018. 69(2). 406-460. doi: 10.1016/j.jhep.2018.03.024.
- Moon A.M., Singal A.G., Tapper E.B. Contemporary epidemio–logy of chronic liver disease and cirrhosis. Clin Gastroenterol Hepatol. 2020. 18(12). 2650-2666. doi: 10.1016/j.cgh.2019.07.060.
- Santantonio T., Lo Caputo S., Germinari C., Squarcione S., Greco D. et al. Prevalence of hepatitis virus infections in Albanian refugees. Eur J Epidemiol. 1993. 9(5). 537-540. doi: 10.1007/BF00209532.
- Zehender G., Shkjezi R., Ebranati E., Gabanelli E., Abazaj Z. et al. Reconstruction of the epidemic history of hepatitis B virus geno–type D in Albania. Infect Genet Evol. 2012. 12(2). 291-298. doi: 10.1016/j.meegid.2011.11.009.
- Kondili L.A., Cuko L., Chionne P., Candido A., Madonna E. et al. Hepatitis B, C and Delta virus infections in Albanian patients with chronic liver disease: Evaluation of possible changes during the last 10 years. Eur J Gastroenterol Hepatol. 2010. 22(2). 167-171. doi: 10.1097/MEG.0b013e328330d410.
- Resuli B., Sallaku A. Hepatocellular carcinoma in Albania: Incidence and risk factors. Int J Sci Res. 2016. 5(1). 1178-1183.
- Kraja B., Sina M., Mone I., Pupuleku F., Babameto A. et al. Predictive value of the model of end-stage liver disease in cirrhotic patients with and without spontaneous bacterial peritonitis. Gastroenterol Res Pract. 2012. 539059. doi: 10.1155/2012/539059.
- Kraja B., Mone I., Akshija I., Koçollari A., Prifti S., Burazeri G. Predictors of oesophageal varices and first variceal bleeding in liver cirrhosis patients. World J Gastroenterol. 2017. 23(26). 4806-4814. doi: 10.3748/wjg.v23.i26.4806.
- Cuko L., Tafaj I., Babameto A., Idrizi A., Hysenj A., Dogjani A. Spontaneous bacterial peritonitis in decompensated liver cirrhosis. A retrospective study. Acad J Health Sci. 2023. 38(5). 67-72. doi: 10.3390/livers2030018.
- Kozłowski P., Parfieniuk-Kowerda A., Tarasik A., Januszkiewicz M., Czauż-Andrzejuk A. et al. Occurrence and clinical chara–cteristics of hepatocellular carcinoma in the north-eastern Poland. Przegl Epidemiol. 2017. 71(3). 405-415.
- Taukeleva S.A., Toguzbaeva D.E. Frequency of detectability of larynx pathology among patients with chronic diseases of the gastrointestinal tract. Mediterran J Soc Sci. 2014. 5(23). 2612-2615. doi: 10.5901/mjss.2014.v5n23p2612.
- Datsko V.А., Fedoniuk L.Y., Ivankiv Y.I., Kurylo K.I., Volska А.S. et al. Experimental cirrhosis: liver morphology and function. Wiad Lek. 2020. 73(5). 947-952. Available from: https://pubmed.ncbi.nlm.nih.gov/32386374/.
- Friedman S.L., Pinzani M. Hepatic fibrosis 2022: Unmet needs and a blueprint for the future. Hepatol. 2022. 75(2). 473-488. doi: 10.1002/hep.32285.
- Roerecke M., Vafaei A., Hasan O.S.M., Chrystoja B.R., Cruz M. et al. Alcohol consumption and risk of liver cirrhosis: A systematic review and meta-analysis. Am J Gastroenterol. 2019. 114(10). 1574-1586. doi: 10.14309/ajg.0000000000000340.
- Wang P.L., Djerboua M., Flemming J.A. Cause-specific mortality among patients with cirrhosis in a population-based cohort study in Ontario (2000–2017). Hepatol Commun. 2023. 7(7). e00194. doi: 10.1097/HC9.0000000000000194.
- Huang D.Q., Terrault N.A., Tacke F., Gluud L.L., Arrese M. et al. Global epidemiology of cirrhosis — aetiology, trends and predictions. Nat Rev Gastroenterol Hepatol. 2023. 20(6). 388-398. doi: 10.1038/s41575-023-00759-2.
- Shawcross D.L., Dunk A.A., Jalan R., Kircheis G., de Knegt R.J. et al. How to diagnose and manage hepatic encephalopa–thy: A consensus statement on roles and responsibilities beyond the liver specialist. Eur J Gastroenterol Hepatol. 2016. 28(2). 146-152. doi: 10.1097/MEG.0000000000000529.
- Sebastiani G., Gkouvatsos K., Pantopoulos K. Chronic hepatitis C and liver fibrosis. World J Gastroenterol. 2014. 20(32). 11033-11053. doi: 10.3748/wjg.v20.i32.11033.
- Garcia M.S., Agarwal B., Mookerjee R.P., Jalan R., Doyle G. et al. An accurate data preparation approach for the prediction of mortality in ACLF Patients using the CANONIC Dataset. In: Annual International Conference of the IEEE Engineering in Medicine and Biology Society. Berlin, EMBC, 2002. doi: 10.1109/EMBC.2019.8857239.
- Lesmana C.R.A., Raharjo M., Gani R.A. Managing liver cirrhotic complications: Overview of oesophageal and gastric varices. Clin Molec Hepatol. 2020. 26(4). 444-460. doi: 10.3350/cmh.2020.0022.
- Gupta K., Bhurwal A., Law C., Ventre S., Minacapelli C.D. et al. Acute kidney injury and hepatorenal syndrome in cirrhosis. World J Gastroenterol. 2021. 27(26). 3984-4003. doi: 10.3748/wjg.v27.i26.3984.
- Smith A., Baumgartner K., Bositis C. Cirrhosis: Diagnosis and Management. Am Fam Physician. 2019. 100(12). 759-770.
- Mosidze E.E., Mshvildadze V., Legault J., Berashvili D.T., Bakuridze L.A. et al. Biosynthesis of silver nanoparticles using various plant methanolic extracts. Azerb Pharm Pharmacother J. 2022. 22(1). 25-30.
- Tamm T., Zulfiharov I., Mamontov I., Kramarenko K., Zakharchuk O. et al. Peculiarities of Liver Histostructure and Сholedochous Duct in Partially Restored Bile Duct. Surg East Eur. 2021. 10(4). 452-459. doi: 10.34883/PI.2021.10.4.013.
- Hoang Y.T.T., Nguyen Y.T., Vu L.T., Bui H.T.T., Ngu–yen Q.V. et al. Association of ADH1B rs1229984, ADH1C rs698, and ALDH2 rs671 with Alcohol abuse and Alcoholic Cirrhosis in People Living in Northeast Vietnam. Asian Pacif J Cancer Prevent. 2023. 24(6). 2073-2082. doi: 10.31557/APJCP.2023.24.6.2073.
- Fayad L., Narciso-Schiavon J.L., Lazzarotto C., Ronsoni M.F., Wildner L.M. et al. The performance of prognostic models as predictors of mortality in patients with acute decompensation of cirrhosis. Ann. Hepatol. 2015. 14(1). 83-92. doi: 10.1016/S1665-2681(19)30804-X.
- Zeng X., Shi Z.W., Yu J.J., Wang L.F., Luo Y.Y. et al. Sarcopenia as a prognostic predictor of liver cirrhosis: A multicentre study in China. J Cachexia Sarcopenia Muscle. 2021. 12(6). 1948-1958. doi: 10.4254/wjh.v15.i5.649.
- Tranah T.H., Ballester M.P., Carbonell-Asins J.A., Ampuero J., Alexandrino G. et al. Plasma ammonia levels predict hospitalisation with liver-related complications and mortality in clinically stable outpatients with cirrhosis. J Hepatol. 2022. 77(6). 1554-1563. doi: 10.1016/j.jhep.2022.07.014.