Журнал «Здоровье ребенка» 6 (57) 2014
Вернуться к номеру
Добавочные доли печени и врожденные аномалии диафрагмы у детей
Авторы: Журило И.П. - Клиника детской хирургии имени проф. Н.Л. Куща Донецкого национального медицинского университета им. М. Горького; Мокрик И.Ю. - Отделение детской кардиохирургии Института неотложной и восстановительной хирургии им. В.К. Гусака НАМН Украины; Лепихов П.А. - Областная детская клиническая больница, г. Донецк; Новак А.А. - Отделение детской кардиохирургии Института неотложной и восстановительной хирургии им. В.К. Гусака НАМН Украины; Перунский В.П. - Областная детская клиническая больница, г. Донецк; Некрасов А.Д. - Клиника детской хирургии имени проф. Н.Л. Куща Донецкого национального медицинского университета им. М. Горького; Турпакова Г.Н. - Областная детская клиническая больница, г. Донецк
Рубрики: Педиатрия/Неонатология, Хирургия
Разделы: Клинические исследования
Версия для печати
В статье обобщены литературные данные о врожденных аномалиях развития печени у детей. Проведен анализ 3 клинических наблюдений транспозиции добавочных долей печени в грудную полость у детей. Во всех случаях имели место истинные диафрагмальные грыжи. Клинические проявления данной патологии зависели от степени выраженности компрессии органов средостения. Показания к оперативной коррекции определялись индивидуально. У одного пациента выполнены перемещение добавочной доли печени в брюшную полость и аллопластика купола диафрагмы. На основании сопоставления клинических данных с этапами эмбриогенеза печени, диафрагмы и сердца обсуждены возможные механизмы формирования этих сложных врожденных пороков развития.
У статті узагальнено літературні дані про вроджені аномалії розвитку печінки в дітей. Проведено аналіз 3 клінічних спостережень транспозиції додаткових часток печінки в грудну порожнину в дітей. У всіх випадках мали місце справжні діафрагмальні грижі. Клінічні прояви цієї патології залежали від ступеня вираженості компресії органів середостіння. Показання до оперативної корекції визначалися індивідуально. В одного пацієнта виконані переміщення додаткової частки печінки в черевну порожнину й алопластика купола діафрагми. На підставі зіставлення клінічних даних з етапами ембріогенезу печінки, діафрагми та серця обговорені можливі механізми формування цих складних вроджених вад розвитку.
The literature data on hepatic congenital anomalies in children are summarized in this article. Three clinical observations of transposition of extra lobe of the liver (ELL) into the thoracic cavity in children were analyzed. The true diaphragmatic hernia was found in all cases. Clinical manifestations of this disease depend on the severity of the compression of mediastinum organs. Indications for surgical correction were determined individually. ELL move into the abdominal cavity, excision of the hernia sac and alloplasty of the diaphragmatic defect were performed for one patient. Possible mechanisms for the formation of these complex congenital malformations were discussed based on the comparison of clinical data with the stages of embryogenesis liver, diaphragm and heart.
добавочные доли печени, доля Риделя, диафрагмальная грыжа, дети.
додаткові частки печінки, частка Риделя, діафрагмальна грижа, діти.
extra lobe of liver, Riedel’s lobe, diaphragmatic hernia, children.
Статья опубликована на с. 122-127
Введение
Врожденные аномалии развития печени встречаются достаточно редко. Чаще всего это добавочные доли печени (ДДП) или эктопия печеночной ткани (ЭПТ). При ДДП имеется связь с основным массивом печеночной паренхимы в виде тканевой или сосудисто-секреторной ножки. ЭПТ характеризуется полным отсутствием сосудистой и секреторной связи с печенью [1, 2, 4]. В литературе описаны следующие локализации ЭПТ и ДДП: в треугольной связке печени, селезенке, желчном пузыре, надпочечнике, желудочно-печеночной связке, большом сальнике, поджелудочной железе, грудной полости, забрюшинном пространстве и даже в полости перикарда [2, 4, 6]. Казуистически редко наблюдается полное удвоение печени [3].
Одной из разновидностей врожденных аномалий печени является добавочная доля, названная по имени немецкого хирурга Б. Риделя (B. Riedel), описавшего патологию в 1888 году (цит. по C.H. Organ, D.F. Hayes, 1980 [6]). В классическом описании доля Риделя (ДР) представляет собой языкообразный вырост, обычно исходящий из переднего края правой доли печени [3, 5, 7]. В толще аномально развитой доли проходит пузырный проток, берущий начало из желчного пузыря, расположенного под ней [5]. Однако опубликованы данные об аналогичных ДДП, исходящих из левой доли печени, подобных доле Риделя аномалиях (Riedel-like lobe) [5].
Описано наддиафрагмальное внутриплевральное расположение ДДП, соединенной с основной массой органа ножкой, проходящей через маленькое отверстие в диафрагме и содержащей артерию, вену и желчный проток [4, 5, 7]. В подавляющем большинстве случаев такие ДДП не имеют клинических проявлений и выявляются случайно при ультразвуковом исследовании или во время операции [4]. Патологические проявления возникают лишь при перекруте ДДП или компрессии близлежащих органов и анатомических структур [5–7]. При врожденных диафрагмальных грыжах (ВДГ) перемещение в грудную полость части печени вместе с другими органами брюшной полости не является редкостью [8]. Однако случаи изолированной интраторакальной транспозиции ДДП через врожденные дефекты диафрагмы встречаются крайне редко.
Целью исследования явился анализ собственных наблюдений внутригрудного расположения ДДП, а также определение хирургической тактики при данной патологии.
Материал и методы исследования
За весь период активного использования методов ультразвуковой диагностики (с 1985 г.) в клинике детской хирургии имени проф. Н.Л. Куща мы наблюдали 3 пациентов с внутригрудным расположением ДДП. Речь идет только о случаях изолированного перемещения в грудную полость ДДП без сочетанной транспозиции других органов брюшной полости. В 2 случаях патология диагностирована в периоде новорожденности, в 1 — у ребенка 4 лет. Лишь у одного пациента отмечены выраженные клинические проявления, напрямую связанные с наличием данной аномалии. В двух других наблюдениях образование в грудной полости выявлено случайно — при рентгенологическом или ультрасонографическом исследовании. С целью демонстрации клинической картины заболевания приведем более подробное описание одного из наших наблюдений.
Ребенок К., мальчик, 12 дней, госпитализирован 04.02.2014 г. в детское кардиохирургическое отделение ИНВХ АМН Украины им. В.К. Гусака с жалобами сопровождающего медперсонала на тяжелое состояние у ребенка, грубый систолический шум над поверхностью сердца, выраженную одышку (до 54 в мин.). Ребенок от второй беременности, вторых родов. Родился 24.01.2014 г. путем кесарева сечения. Масса тела при рождении 3030 г, рост — 50 см. Гестационный возраст 37–38 недель. Оценка по шкале Апгар 7–8 баллов.
Из анамнеза известно, что с момента рождения ребенок находился в отделении патологии новорожденных по поводу сердечно-сосудистой недостаточности (СН 2-й а ст.) и дыхательных расстройств (ДН 2-й ст.). Ребенок был обследован, и установлено наличие множественных врожденных пороков развития. Пациент доставлен в ИНВХ им. В.К. Гусака АМН Украины г. Донецка для обследования и решения вопроса о дальнейшей тактике в лечении.
Предварительный диагноз. МВПР: врожденные пороки сердца (ВПС) — тетрада Фалло, атрезия клапана легочной артерии (ЛА), ОАП, СН 1-й ст. Левосторонняя диафрагмальная грыжа. Сопутствующие: левосторонний абдоминальный крипторхизм, деформация пальцев стоп. Перинатальное гипоксически-ишемическое поражение ЦНС, острый период. Синдром угнетения. Неонатальная желтуха.
Объективно при поступлении: состояние тяжелое, на осмотр реагирует слабым криком, рефлексы периода новорожденности сохранены, несколько ослаблены. Мышечная дистония, полуфлексорная поза, термолабилен. Большой родничок 1,0 x 1,5 см, не напряжен. Кожные покровы иктеричны, периоральный цианоз, акроцианоз при крике. SpO2 — 83–92 %. ЧД — 45–55 в минуту, над легкими аускультативно дыхание ослаблено, выслушивается на всем протяжении, единичные проводные хрипы. Деятельность сердца ритмичная, ЧСС — 120–160 в минуту, тоны умеренно приглушены, разлитой систолический шум над всей сердечной областью. Живот при пальпации мягкий, печень на 3,5–4 см выступает из-под края реберной дуги. Селезенка не увеличена. Стул и мочеиспускание не нарушены.
Ребенок обследован. При зондировании полостей сердца (05.02.2014) отмечено выраженное его смещение вправо вследствие наличия диафрагмальной грыжи. Левый и правый желудочки сердца развиты удовлетворительно. Декстрапозиция аорты. Нормальная анатомия коронарных артерий. Подаортальный дефект межжелудочковой перегородки до 10 мм в диаметре. Атрезия клапана ЛА и выраженная гипоплазия ее ствола и ветвей. Множественные аортолегочные коллатерали. Обзорная рентгенография органов грудной полости (04.02.2014): резкое смещение тени сердца вправо крупным опухолевидным образованием, высокое стояние правого купола диафрагмы (рис. 1).
Компьютерная томография (04.02.2014): опухолевидное образование, исходящее из левой доли печени, пролабирующее в переднее средостение и оттесняющее сердце в правую половину грудной полости (рис. 2). При УЗИ (05.02.14 г.) подтверждено, что в грудной полости расположена крупная добавочная доля печени, резко смещающая сердце.
Клинический диагноз. Основной: ВПС: атрезия ЛА, 1–2-й тип, дефект межжелудочковой перегородки, множественные аортолегочные коллатерали. Открытое овальное окно. НК 2-й а ст. Истинная левостороння диафрагмальная грыжа с транспозицией в грудную полость ДДП (подобной доле Риделя). Сопутствующие: бронхообструктивный синдром. ДН 2–3-й ст. Перинатальное гипоксически-ишемическое поражение ЦНС. Левосторонний абдоминальный крипторхизм, деформация пальцев стоп.
При поступлении состояние ребенка расценено как стабильное. Пациент переведен в палату совместного пребывания матери и ребенка. 05.02.14 г. в 18:00 отмечено ухудшение состояния, связанное с нарастанием дыхательной недостаточности. Ребенок переведен в отделение интенсивной терапии. Ухудшение состояния было обусловлено наличием диафрагмальной грыжи и компрессией органов средостения.
06.02.14 г. ребенок взят на операцию (хирург проф. И.П. Журило). Левосторонняя подреберная лапаротомия. При ревизии установлено, что добавочная доля печени, исходящая из левой доли органа, располагается в грудной полости. Ущемляющее мышечное кольцо растянуто ранорасширителем, и ДДП перемещена в брюшную полость (рис. 3). Выполнена ревизия купола диафрагмы. Установлено, что имеет место истинная диафрагмальная грыжа. На участке до 3 см левый купол диафрагмы резко истончен и пролабирует в грудную полость. Грыжевой мешок подтянут и рассечен в поперечном направлении. Избыточные его края иссечены, осуществлена пластика истонченной части диафрагмы отдельными узловатыми швами. Учитывая существенное давление добавочной доли печени на зону пластики и угрозу повторной релаксации купола, произведено укрепление проблемной зоны заплатой из алломатериала (гортекс) с фиксацией ее отдельными узловатыми швами к мышечной части диафрагмы по окружности (рис. 4). Расстройств кровообращения в перемещенной добавочной доле печени не отмечается. Контроль на гемостаз — кровотечения нет. Лапаротомная рана послойно ушита наглухо. Интрадермальный шов на кожу. Асептическая наклейка.
Ближайший послеоперационный период на фоне проводимой терапии (амикацин, ципрофлоксацин, вазапростан, добутамин, аминовен, эуфиллин, L-лизин, прозерин, пирацетам, актовегин и др.) протекал гладко. При контрольной рентгенографии органов грудной полости (рис. 5) отмечены нормализация позиции сердца, восстановление прозрачности легочных полей.
14.02.2014 г. ребенок переведен в отделение патологии новорожденных по месту жительства с рекомендациями продолжения симптоматической терапии, наблюдения кардиохирурга в динамике, проведения оперативной коррекции ВПС в возрасте 6 месяцев.
Как указывалось ранее, в двух других наблюдениях образование в грудной полости выявилось случайно при выполнении ультрасонографического и/или рентгенологического исследования. В частности, один из этих пациентов был госпитализирован в отделение патологии новорожденных в связи с пневмонией, а интраторакальная транспозиция добавочной доли печени была выявлена в процессе обследования. Приведем краткое описание данного наблюдения.
Девочка Е., 7 дней (история болезни № 1987), госпитализирована в отделение патологии новорожденных ОДКБ г. Донецка 20.02.2014 г. по поводу диабетической фетопатии, двусторонней пневмонии. При поступлении отмечаются умеренно выраженные явления дыхательной недостаточности (ДН-2). Ребенок получал лечение. При выполнении УЗИ (28.02.2014) в грудной полости справа в проекции переднего отдела купола диафрагмы обнаружена добавочная доля печени размерами 20 х 20 мм (подобная доле Риделя). Образование связано с паренхимой основного массива органа перешейком нормально развитой печеночной ткани диаметром до 15 мм (рис. 6). При эхокардиоскопии обнаружен врожденный порок сердца — дефект межжелудочковой перегородки, недостаточность трехстворчатого клапана 2-й ст. На фоне проводимого лечения состояние ребенка улучшилось. При контрольном рентгенологическом исследовании органов грудной клетки (22.04.2014) данных о воспалительных изменениях со стороны легких нет, справа в кардиодиафрагмальном углу сохраняется округлая тень до 2,5 см (добавочная доля печени). Ребенок выписан домой. Рекомендовано наблюдение кардиохирурга для решения вопроса о сроках оперативной коррекции ВПС.
Еще у одного ребенка, мальчика 4,5 года, внутригрудное расположение добавочной доли печени обнаружено случайно — при плановом УЗИ. В момент выполнения исследования пациент жалоб не предъявлял. Каких-либо других аномалий при обследовании не выявлено.
Таким образом, лишь у одного из 3 наших пациентов по жизненным показаниям потребовалась хирургическая коррекция порока развития. У 2 детей была избрана выжидательная тактика. С учетом отсутствия каких-либо патологических проявлений, связанных с внутригрудным расположением добавочной доли печени (подобной доле Риделя), показаний к оперативной коррекции ВПР у этих пациентов не было.
Обсуждение результатов исследования
Анализируя собственные наблюдения, следует подчеркнуть, что у всех трех пациентов отмечено внутригрудное расположение ДДП, которая была связана с основным массивом паренхимы печени достаточно широким перешейком.
Очевидно, что интраторакальная транспозиция ДДП возможна только при наличии врожденного дефекта в диафрагме (ложная грыжа) или ее выпячивания на ограниченном участке (истинная грыжа), соответствующем по расположению добавочной доле. Среди наших пациентов лишь в одном случае мы достоверно подтвердили наличие релаксации левого купола диафрагмы во время оперативного вмешательства. У двух других детей вариант аномалии грудобрюшной преграды можно только предполагать, так как выявление резко истонченного листка диафрагмы с помощью использованных методов исследования (рентгенография, УЗИ, КТ) весьма затруднительно.
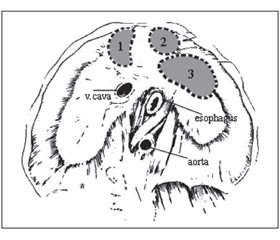
Во всех трех случаях отмечены различные зоны внедрения ДДП в грудную полость (рис. 7). У оперированного ребенка диафрагмальную грыжу можно классифицировать как выпячивание ограниченной части левого купола диафрагмы (истинная грыжа). Судя по данным обследования, у двух неоперированных пациентов имели место правосторонняя и левосторонняя загрудинно-реберные ретростернальные грыжи. Известно, что такие ВДГ в подавляющем большинстве случаев истинные. Некоторые авторы правостороннюю ретростернальную грыжу называют грыжей Морганьи (рис. 7-1), левостороннюю — грыжей Ларрея (рис. 7-2) [7]. Таким образом, можно предполагать, что у всех наших пациентов с внутригрудным внедрением добавочной доли печени имели место истинные ВДГ.
Существует два основных механизма образования врожденных дефектов диафрагмы. При нарушении слияния между собой ее зачатков возникают ложные грыжи, а при нарушении процесса формирования диафрагмальных мышц — истинные.
При сочетании ДДП с врожденным дефектом диафрагмы главным проблемным вопросом является следующий: что первично — добавочная доля или диафрагмальный дефект? Если сформированная ДДП перемещается в грудную полость до слияния диафрагмальных листков, то возникает ложная диафрагмальная грыжа. Напротив, локальная компрессия участка формирующейся диафрагмы приведет к выпячиванию ограниченной ее части и образованию истинной грыжи. С таким вариантом мы столкнулись во время оперативного вмешательства. Учитывая наличие у неоперированных больных правосторонней и левосторонней загрудинно-реберных ретростернальных грыж, можем предположить, что они, скорее всего, тоже были истинными. Вместе с тем в доступной литературе имеются сообщения об изолированном проникновении ДДП в грудную полость через дефекты в диафрагме [4, 6].
Как указывалось выше, в классическом описании доля Риделя представляет собой образование языкообразной формы, которое исходит из правой (квадратной) доли печени и имеет нормальное морфологическое строение [5, 7]. ДДП у всех наших пациентов не соответствуют этому понятию. Лишь у оперированного больного форма добавочной доли после ее перемещения в брюшную полость напоминает ДР (рис. 3). Однако она исходит из левой доли печени и скорее представляет из себя Riedel-like lobe [5]. У двух оставшихся пациентов перешеек, соединяющий ДДП с основным массивом доли печени, был очень широким, что ставит под сомнение соответствие их формы подобным доле Риделя аномалиям.
С учетом места внедрения ДДП в грудную полость у неоперированных больных (зоны Ларрея и Морганьи) в этих случаях, скорее всего, имели место истинные диафрагмальные грыжи. Известно, что поперечная перегородка впервые становится видимой на 3-й неделе гестации (эмбрион 2 мм) и представляет собой мезенхимальное уплотнение, возникающее из перикарда. В этот момент развивающееся сердце расположено снаружи и кпереди от эмбриона. Постепенно, с ростом вентральной полости, оно занимает положение внутри грудной клетки (рис. 8). Отметим, что на 4-й неделе в сердце появляется межпредсердная перегородка, которая растет в каудальном направлении, разделяя предсердия. Верхняя часть этой перегородки прорывается, образуя межпредсердное (овальное) отверстие. На 8-й неделе начинают формироваться межжелудочковая перегородка и перегородка, разделяющая артериальный ствол на легочный ствол и аорту. Сердце становится четырехкамерным. В этот же период (начало 8-й недели гестации) происходит полное отделение плевральной и перитонеальной полостей, когда поперечная перегородка, медиастинальная мезенхима и плевроперитонеальные мембраны соединяются вместе [8].
Напомним, что у двух наших пациентов были диагностированы тяжелые врожденные пороки сердца. Учитывая тот факт, что формирование диафрагмы и перемещение сердца в грудную полость у эмбриона происходят параллельно, не исключаем взаимосвязь возникновения ВПС и диафрагмальных дефектов. В пользу этого утверждения свидетельствует и высокая частота ВПС у детей с ВДГ.
Мы уже отмечали, что возникновение истинных диафрагмальных грыж связано с нарушением процесса формирования диафрагмальных мышц. В случае наличия ДДП в месте ее расположения возникает постоянное давление на развивающуюся грудобрюшную преграду. Локальная компрессия приводит к очаговой дегенерации или недоразвитию мышечного слоя диафрагмы в зоне, точно соответствующей размерам аномальной доли печени. В результате участок диафрагмы истончается и ДДП выпячивается в грудную полость. В пользу такого объяснения механизма перемещения ДДП свидетельствует факт отсутствия в грыжевом мешке (во всех 3 наблюдениях) какого-либо иного содержимого, кроме фрагмента печени.
В литературе описаны случаи внутригрудной транспозиции ДДП через дефект в диафрагме (ложные грыжи). Механизм возникновения данного варианта порока нам представляется следующим образом. Вначале происходит перемещение добавочной доли в грудную полость, а затем — слияние диафрагмальных зачатков на уровне перешейка паренхимы, соединяющего ДДП с основным массивом доли печени.
Возникновение ВПС на фоне внедрения ДДП в грудную полость может объясняться совпадением сроков формирования диафрагмы и процесса разделения полостей сердца. Как указывалось выше, на 8-й неделе начинают образовываться межжелудочковая перегородка и перегородка, разделяющая артериальный ствол на легочный ствол и аорту. К этому моменту диафрагма уже сформирована, а давление ДДП на сердце может негативным образом влиять на процесс разделения его полостей и способствовать возникновению ВПС.
Выводы
1. Внутригрудная транспозиция ДДП является редкой комбинированной врожденной аномалией, основными компонентами которой являются наличие подобного доле Риделя добавочного сегмента на диафрагмальной поверхности печени и соответствующего ей по расположению выпячивания или дефекта диафрагмы на ограниченном участке.
2. Возможные клинические проявления данной патологии в виде сердечно-сосудистой и дыхательной недостаточности напрямую зависят от степени выраженности компрессии органов средостения.
3. Показания к оперативной коррекции должны определяться индивидуально в каждом конкретном случае, а при отсутствии клинических проявлений следует придерживаться выжидательной тактики и воздерживаться от оперативного вмешательства.
4. С учетом взаимосвязи эмбриогенеза печени, диафрагмы и органов средостения внутригрудная транспозиция ДДП может приводить к формированию врожденных пороков сердца.
1. Блок Б. УЗИ внутренних органов. — М.: МЕДпресс-информ, 2007. — 256 с.
2. Волкова О.В., Пекарский М.И. Эмбриогенез и возрастная гистология внутренних органов человека. — М.: Медицина, 1976. — 415 с.
3. Губергриц Н.Б., Баринов Э.Ф., Баринова Н.Е. и соавт. Клиническое наблюдение удвоения печени // Украинский журнал хирургии. — 2013. — № 3(22). — С. 39-44.
4. Митьков В.В. Практическое пособие по ультразвуковой диагностике: Общая ультразвуковая диагностика. — М.: Видар-М, 2005. — 720 с.
5. Gillard J.H., Patel M.C., Abrahams P.H., Dixon A.K. Riedel’s lobe of the liver: fact or fiction? // Clin. Anat. — 1998. — V. 11. — P. 47-49.
6. Organ C.H., Hayes D.F. Supradiaphragmatic right liver lobe and gallbladder // Arch. Surg. — 1980. — V. 115. — P. 989-996.
7. Reitemeier R.J., Butt H.R., Bagenstoss A.H. Riedel’s lobe of the liver // Gastroenterology. — 1958. — V. 34. — P. 1090-1097.
8. Stolar C.J.H., Dillon P.W. Congenital Diaphragmatic Hernia and Eventeration // Pediatric Surgery (7th еd., V. 2). — Saunders: Philadelphia, 2012. — P. 809-824.

/123/123.jpg)
/124/124.jpg)
/124/124_2.jpg)
/125/125.jpg)
/126/126.jpg)