Статтю опубліковано на с. 9-17
Під жовтяницею розуміють жовтяничне забарвлення шкіри та склер у результаті накопичення білірубіну в сироватці крові з подальшим його відкладенням у підшкірній жировій клітковині.
У здорової людини рівень загального білірубіну в сироватці крові коливається в межах від 3,4 до 20,5 мкмоль/л. Зазвичай фракція прямого білірубіну становить менше ніж 15 % від загального білірубіну. Жовтяницю можна виявити тільки при рівні загального білірубіну в крові більше за 51,3 мкмоль/л.
При диференціальній діагностиці жовтяниць у першу чергу необхідно знайти відповідь на питання, чим вони обумовлені. Це може бути пов’язано з гемолізом еритроцитів, ураженням печінки, холестазом або іншими факторами. Для вирішення цього питання необхідно враховувати особливості порушень в окремих ланках пігментного обміну.
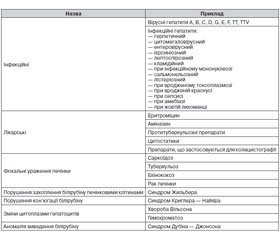
Залежно від того, на якому рівні сталося пошкодження обміну білірубіну, виділяють такі види жовтяниць: надпечінкова, печінкова, підпечінкова.
Для надпечінкової жовтяниці характерне підвищення рівня непрямого білірубіну в крові при нормальній активності печінковоклітинних ферментів, паралельно в крові має місце зниження рівня гемоглобіну, еритроцитів і високий ретикулоцитоз. У сечі та калі підвищується рівень уробіліну й уробіліногену. Відмічається позитивна пряма проба Кумбса.
Найбільш поширеною жовтяницею в періоді новонародженості є фізіологічна жовтяниця новонароджених. Цей стан розвивається у всіх новонароджених, проте іктеричність шкірних покривів виявляється лише в 60–70 % дітей. Фарбування шкіри в новонароджених з’являється при різних рівнях білірубіну в сироватці крові: у доношених новонароджених при концентрації 51–75 мкмоль/л, а в недоношених — 85–103 мкмоль/л. Фізіологічну жовтяницю новонароджених вважають наслідком уповільненого формування ферментних систем, необхідних для зв’язування непрямого білірубіну. Жовтяниця виникає на 2–4-й день життя, максимально виражена на 4–5-ту добу, зникає на 11–14-й день.
Більш яскрава клінічна картина може спостерігатися при несумісності груп крові та резус-фактора. У даному випадку має місце імунологічний конфлікт перинатального періоду, обумовлений різницею в антигенній структурі еритроцитів матері та плода. Також гемоліз еритроцитів у періоді новонародженості може мати місце при вроджених аномаліях гемоглобіну або еритроцитів. З цієї групи найбільш часто зустрічається анемія, обумовлена недостатністю в еритроцитах ферменту глюкозо‑6-фосфатдегідрогенази (Г‑6-ФД). Недостатність Г‑6-ФД успадковується як не повністю домінантна, зчеплена з Х-хромосомою ознака. Серед захворілих дітей хлопчики зустрічаються в три рази частіше, ніж дівчатка.
Особливий інтерес становить гемолітична жовтяниця, пов’язана з вигодуванням грудним молоком. Цей синдром характеризується тривалою непрямою гіпербілірубінемією в здорового новонародженого. Типовим є підвищення непрямого білірубіну в перший тиждень після народження і з моменту прикладання дитини до грудей. Вважається, що рівень білірубіну крові максимально підвищується протягом 2 тижнів, а потім протягом ще 2 тижнів знижується й нормалізується протягом 4–12 тижнів. Дана жовтяниця зустрічається у 1–2 % новонароджених. Жовтяницю, пов’язану з грудним вигодовуванням, можна розділити на ранню, яка з’являється на 1-му тижні життя, і пізню, яка з’являється в кінці 1-го тижня життя. Вважається, що є декілька причин для розвитку цієї форми жовтяниці: материнське молоко має здатність пригнічувати глюкуронізацію білірубіну, у новонароджених дітей має місце підвищена реабсорбція білірубіну з кишечника, у дітей на грудному вигодовуванні в результаті перетравлення грудного молока підвищується в крові вміст неестерифікованих жирних кислот, що пригнічують кон’югацію білірубіну.
Окремим питанням може бути вплив різних лікарських речовин, що потрапляють із молоком матері до дитини і впливають на рівень непрямого білірубіну в крові. Так, аспірин може витісняти білірубін із зв’язку з альбуміном, викликаючи гіпербілірубінемію. Левоміцетин і глюкокортикоїдні гормони пригнічують активність глюкуронілтрансферази. Останнє також може мати місце при підвищеному вмісті в грудному молоці прегнандіолу, галактози. Гемоліз еритроцитів у новонародженого може бути викликаний наявністю в грудному молоці фуродонінів.
Для новонароджених стан гіпербілірубінемії є небезпечним, тому що непрямий білірубін може проходити через гематоенцефалічний бар’єр і викликати ядерну жовтяницю. У дітей старшого віку гемолітичні жовтяниці трапляються дещо рідше.
Печінкова жовтяниця частіше зустрічається у дітей старшого віку. В її етіології провідне місце посідають вірусні гепатити В, С, D, G, F, TT, TTV — з парентеральним механізмом передачі, А, Е — з ентеральним механізмом передачі. Центральною ланкою при паренхіматозних жовтяницях є синдром цитолізу. Під дією збудників гепатитів підвищується проникність мембран гепатоцитів, внутрішньоклітинних лізосом, що призводить до виходу протеолітичних ферментів. Кінцевим ефектом впливу останніх є гідролітичний розпад гепатоцитів, порушення екскреції та захоплення білірубіну, його регургітація. Характерною лабораторною ознакою печінкової жовтяниці є підвищення рівня загального білірубіну за рахунок прямого та підвищення активності печінковоклітинних ферментів. Серед усіх вірусних гепатитів найбільш вивчений вірусний гепатит В. Відомості про нього з’явилися в 1965 р., з моменту відкриття «австралійського антигену». За даними ВООЗ, у світі налічується 300–400 млн хронічних носіїв вірусу гепатиту В, кількість летальних випадків при різних формах гепатиту В досягає 250 тис. на рік. Передача гепатиту В через плаценту реалізується в 10–50 % випадків. Найбільш активна передача вірусу відбувається від матерів, у яких активний процес у печінці — до 90–95 % випадків. Важливим є те, у якому триместрі вагітності захворіла мати. Якщо на пізніх термінах вагітності, то ймовірність інфікування становить 30–60 %, а якщо на ранніх, то вона не перевищує 10 %. Можливе зараження новонародженого при проходженні через пологові шляхи матері, годуванні грудним молоком, при цьому поверхневий антиген може виділятися із кров’ю з тріщин сосків. При зараженні вірусом гепатиту В можуть розвинутися два процеси: реплікация вірусу та його інтеграція в геном гепатоцитів. З першим процесом пов’язаний розвиток гострого й хронічного гепатиту В, а з другим — хронічне носійство вірусу.
Клінічний випадок 1. Дитина М., 2 місяці, народилась від матері-носія HBsAg. Вагітність перебігала фізіологічно. Кесарів розтин у 38 тижнів. Вага при народженні 3050 г, зріст — 52 см. Встановлено вроджену ваду серця — дефект міжшлуночкової перетинки (ДМШП).
З 15.11 по 06.12.2015 р. дитина перебувала в клінічній дитячій лікарні м. Києва на стаціонарному лікуванні з діагнозом «кон’югаційна жовтяниця». Виписана в задовільному стані. Призначено урсофальк 0,5 мл 2 рази на день. Спостерігалася у дільничного педіатра. З 26.12.2015 р. з’явилася жовтяничність слизових оболонок, збільшення розмірів печінки до 4 см. 28.12.2015 р. в аналізі крові — гіпербілірубінемія за рахунок кон’югованої фракції, підвищення аланінамінотрансферази (АЛТ). Встановлено діагноз «гепатит?». Направлена в Київську міську дитячу клінічну інфекційну лікарню (КМДКІЛ).
Дані обстеження: загальний аналіз крові: ер. — 4,1 • 1012/л, Hb — 98 г/л, Ht — 27 %, тромб. — 250,0 • 109, лейк. — 9,8 • 109/л, Е — 1 %, П — 13 %, С — 43 %, Л — 35 %, М — 8 %, ШОЕ — 4 мм/год; цукор крові — 5,0 ммоль/л. Загальний аналіз сечі: білок, цукор, кетони — не виявлено, питома вага 1010, лейк. — 3–5 у п/з. Біохімія крові: загальний білок — 56,0 г/л, альбуміни — 50 %, глобуліни — 50 %, А/Г коеф. — 1; К — 4,23 ммоль/л, Na — 134 ммоль/л, хлориди — 108 ммоль/л, сечовина — 2,7 ммоль/л, залишковий азот — 12,8 ммоль/л, азот сечовини — 1,3 ммоль/л, креатинін — 0,035 ммоль/л. Білірубін — 96,12 мкмоль/л, прямий — 57,81 мкмоль/л, непрямий — 38,31 мкмоль/л; тимолова проба — 5,3 од/л, лужна фосфатаза — 955 од/л, АЛТ — 8,4 ммоль/л, АСТ — 4,3 ммоль/л. Коагулограма: ПТІ — 60 %, фібриноген загальний — 2,2 г/л, фібриноген В (+).
УЗД органів черевної порожнини: 30.12.2015 р. Печінка в розмірах збільшена (+4,0 см), контур рівний, ехогенність підвищена, ехоструктура неоднорідна (лінійні ехо-включення), загальний жовчний протік 1,0 мм. Портальна вена діаметром 4,6 мм. Жовчний міхур скорочений. Селезінка збільшена на 0,5–1,0 см. Контур чіткий, рівний. Довжина 6,5 мм, товщина 23,0 мм.
Дитина обстежена на маркери вірусного гепатиту В: HBsAg (+), Ab IgM HBcorAg (–), Ab IgG HBcorAg (+), полімеразно-ланцюгова реакція (ПЛР) на гепатит В крові (–), Ab IgG HBeAg (+).
Заключний клінічний діагноз: вроджений вірусний гепатит В, типова середньотяжка форма.
Супутній: вроджена вада серця — ДМШП.
Вірусний гепатит С у самостійну нозологічну одиницю було виділено в 1978 р. У загальній структурі захворюваності на вірусні гепатити дітей він становить 1,5–2 %, тоді як у структурі сироваткових гепатитів він становить 18,5 %, а вірусний гепатит В — 11 і 55,4 % відповідно. На відміну від гепатиту В ризик передачі гепатиту С від матері до плода становить 3 %, а частка внутрішньосімейної передачі не перевищує 4–5 %. Зате величина ризику зараження медичних працівників навіть при одноразовому уколі інфікованою голкою досягає 10 %. Відмінністю даної інфекції є високий ступінь хронізації процесу. Після перенесеного гострого гепатиту С хронічний гепатит формується в 70–80 % випадків, ще в 15–20 % розвивається цироз печінки або гепатокарцинома.
Перші відомості про вірусний гепатит D з’явилися в 1977 р., на його частку в структурі вірусних гепатитів припадає 2–3 %, а серед сироваткових гепатитів — 15 %. Залежно від характеру інфікування захворювання може перебігати у двох формах: змішано-гострий гепатит В і D (коінфекція) і хронічний гепатит В і D (суперінфекція). Особливістю гострої форми гепатиту D є високий відсоток фульмінантних форм. Серед всіх випадків гострої печінкової недостатності при вірусних гепатитах на гепатит D припадає 20–40 %. Особливістю хронічного гепатиту D є велика частота (до 45 %) переходу в цироз печінки і виражена активність процесу.
Перші відомості про вірусний гепатит G з’явилися в 1993 р. Існує вертикальний механізм передачі від матері до плода. Ризик інфікування плода в такому випадку може досягати 50 %. Зараження дитини відбувається під час пологів, у момент скорочення матки, коли материнська кров потрапляє в циркуляцію плода. У літературі не описано жодного випадку зараження гепатитом G після проведення кесаревого розтину. У структурі вірусних гепатитів на гепатит G припадає 0,3–0,5 %. Однак в етіологічної структурі печінкової недостатності він становить 12–50 %, а у структурі хронічних гепатитів — 2–9 %. Особливістю гепатиту G є те, що він частіше перебігає у вигляді коінфекції з вірусами гепатитів В, С, D і рідше — як моноінфекція.
Описано розвиток гострих фульмінантних форм гепатиту Е у вагітних.
Для етіологічної розшифровки вірусних гепатитів пропонуються такі лабораторні методи досліджень: вірусний гепатит А — анти-HAV IgM; вірусний гепатит В: гостра фаза — виявлення в крові НВsAg, виявлення в крові анти-НВсor класу М, виявлення в крові НВеAg, визначення PCR DNA HBV; реконвалесценція — виявлення анти-НВs антитіл, виявлення анти-НВсor класу G, виявлення анти-НВе антитіл; персистенція інфекції — виявлення НВsAg, виявлення анти-НВс антитіл класу G; вірусний гепатит С — виявлення HCV RNA методом ПЛР, виявлення анти-HCV антитіл класу М, G, сумарних класу М, G; вірусний гепатит D — виявлення HDV RNA методом ПЛР, виявлення анти-D антитіл сумарних класу М, G; вірусний гепатит G — виявлення HGV RNA методом ПЛР, виявлення антитіл до поверхневого протеїну Е2 HGV; вірусний гепатит Е — виявлення HEV RNA методом ПЦР, виявлення антитіл (анти-HЕV Ig M і G) методом імуноферментного аналізу (ІФА).
Інфекційні гепатити. Герпетичний гепатит розвивається найчастіше в немовлят при внутрішньоутробному зараженні вірусом простого герпесу як прояв генералізованої форми інфекції — герпетичного сепсису. Клініка: жовтяниця різного ступеня вираженості; гепатоспленомегалія; везикульозні висипання на шкірі та слизових; ураження центральної нервової системи (ЦНС) (менінгоенцефаліт); ураження очей (кератокон’юнктивіт, хоріоретиніт); ураження легень (інтерстиціальна пневмонія); висока тривала гарячка; геморагічний синдром. Лабораторна діагностика: підвищення загального білірубіну за рахунок прямої й непрямої фракцій; помірно підвищена активність АЛТ і АСТ; низький показник протромбінового індексу. Специфічна діагностика: виділення вірусів, вірусних антигенів, ДНК вірусу з везикул, кон’юнктиви очей, спинномозкової рідини, носоглотки (вірусологічний метод, реакція імунофлюоресценції (РІФ), ПЛР); виявлення специфічних антитіл IgM та IgG методом ІФА.
Цитомегаловірусний гепатит. Цитомегаловірус (ЦМВ) — один із представників вірусів герпесу (human herpesvirus‑5), збудник захворювань, що характеризуються поліморфною симптоматикою й варіабельністю перебігу. Цитомегаловірусний гепатит найчастіше є проявом уродженої генералізованої інфекції або набутої ЦМВ-інфекції в імуноскомпрометованих осіб. Джерелом внутрішньоутробного інфікування плода є мати, хвора на гостру форму ЦМВ-інфекції чи у фазі реактивації вірусу (латентно-хронічна форма). Інфікування плода відбувається через ушкоджену плаценту або під час проходження пологовими шляхами, у разі травмування шкірних покривів плода (анте- чи інтранатальна передача). Важливим є той факт, що на сьогодні не всі вагітні обстежуються на ТОRСH-інфекції, тому діти народжуються з проявами вродженої ЦМВ-інфекції (енцефаліт, гепатит, хоріоретиніт). Цитомегаловірусний гепатит є провідним клінічним проявом у разі вродженої ЦМВ-інфекції. Може мати безжовтяничний і жовтяничний перебіг. Безжовтянична форма супроводжується незначною клінічною симптоматикою, стан дітей при цьому залишається задовільним. Таку форму діагностують на підставі гепатомегалії та підвищеного рівня трансаміназ. У разі жовтяничної форми основним симптомом є жовтяниця, що рано з’являється на фоні гепатоспленомегалії. Зміни з боку печінки включають холангіт, внутрішньочастковий холестаз, цироз печінки. Клініка: жовтяниця повільно наростає й утримується 1–2 місяці; виражена гепатоспленомегалія; у новонародженої дитини з морфофункціональною незрілістю присутні ознаки ураження ЦНС, інтерстиціальної пневмонії, геморагічного синдрому, вади розвитку. Лабораторна діагностика: збільшення в сироватці крові білірубіну до високих цифр за рахунок прямої й непрямої фракцій; підвищення активності АЛТ, АСТ, фруктозо‑1-фосфатальдолази (Ф‑1-ФА); підвищення рівня лужної фосфатази, загального холестерину; підвищення вмісту бета-ліпопротеїдів, тимолової проби при одночасному зменшенні загального білка й альбумінів; у загальному аналізі крові: анемія, тромбоцитопенія, нормобластоз, ретикулоцитоз. Специфічна діагностика: виділення вірусу на культурі тканин; виявлення вірусної ДНК методом ПЛР у клінічних зразках; цистоскопія з виявленням трансформованих за гігантським типом клітин з великим ядром і вузькою каймою цитоплазми; виявлення специфічних антитіл класів M і G методом ІФА та інші.
Клінічний випадок 2. Дитина М., 2 місяці. Надійшла в КМДКІЛ з діагнозом «внутрішньоутробне інфікування плода. Вірусний гепатит?».
Вагітність І, фізіологічна. Пологи перші — стрімкі на 38-му тижні. Маса тіла 3200 г. Оцінка за шкалою Апгар 8–9 балів.
Скарги на іктеричність склер та шкіри, темну сечу. Анамнез захворювання: через 10 днів після народження спостерігалась жовтушність склер та шкіри. Обстежена дільничним педіатром, діагноз: кон’югаційна жовтяниця. Лікувалась амбулаторно, отримувала хепель по 1/4 табл. 3 рази на день. У віці 1 місяць оглянута педіатром. У біохімічних аналізах крові: загальний білірубін — 82,9 мкмоль/л, прямий — 52,1 мкмоль/л. АЛТ — 77,6 од., АСТ 144 од. Направлена на госпіталізацію в соматичну лікарню, де отримувала ентеросгель, урсофальк, вітамін Е, сульфат магнію. Обстежена на маркери вірусних гепатитів, герпесвіруси. У крові виявлені позитивні маркери ЦМВ-інфекції.
Дитина надійшла до КМДКІЛ. При госпіталізації: стан середньої тяжкості, відмічено збільшення розмірів живота.
За даними УЗД органів черевної порожнини: печінка збільшена в розмірах, край печінки гострий, рівний, ехогенність підвищена, дифузна, ехоструктура однорідна. Стінки внутрішньопечінкових жовчних ходів не розширені. Портальна вена 0,9 мм. Підшлункова залоза не візуалізується. Селезінка збільшена (+1,0) у розмірах, 59 × 19 мм, структура однорідна. Відмічаються лімфовузли в ділянці воріт печінки.
Біохімія крові: загальний білок — 69 г/л, альбуміни — 55 %, глобуліни 45 %, А/Г коеф. — 1,2; сечовина 4,7 ммоль/л, залишковий азот — 17,2 ммоль/л, азот сечовини — 2,15 ммоль/л, креатинін — 0,052 ммоль/л, ПТІ — 90 %. Білірубін: загальний — 57,8 мкмоль/л, прямий — 23,30 мкмоль/л, непрямий — 34,51 мкмоль/л, АЛТ — 240,0 од., АСТ — 61,6 од.
Маркери гепатитів В та С — негативні. Виявлені позитивні серологічні маркери ЦМВ-інфекції: IgM CMV, IgG CMV, PCR крові (+) RNA CMV.
Заключний клінічний діагноз: уроджений гепатит ЦМВ-етіології.
Токсоплазмозний гепатит може розвиватись як прояв внутрішньоутробної інфекції в немовлят та як синдром набутої інфекції в імуноскомпрометованих осіб. Збудник інфекції належить до типу найпростіших, роду Toxoplasma gondii. Клініка: помірна жовтяниця, має хвилеподібний перебіг і зберігається протягом 3–5 міс.; виражені ознаки холестазу; гепатолієнальний синдром; при вродженому токсоплазмозному гепатиті — вади розвитку ЦНС, відставання у фізичному розвитку, ознаки портального цирозу печінки; можливе ураження легень. Лабораторна діагностика: підвищення білірубіну переважно за рахунок кон’югованої фракції; підвищення активності ферментів АЛТ, Ф‑1-ФА, лужної фосфатази; збільшення рівнів загального холестерину та бета-ліпопротеїдів. Специфічна діагностика: визначення специфічних антитіл у реакції зв’язування комплементу (РЗК), РІФ, ІФА.
Ентеровірусний гепатит являє собою одну із клінічних форм ентеровірусної інфекції або зрідка може бути проявом вродженої Коксакі-інфекції. Збудники — група кишкових вірусів (Коксакі, А і В, ЕСНО). Вірус проявляє тропізм до багатьох органів і тканин. Залежно від переважаючого його впливу розрізняють міотропну дію — розвивається синдром міалгії, кардіотропну — міокардит, ентеротропну — гастроентерит, нейротропну — менінгіт та енцефаліт, лімфотропну — мезаденіт, гепатотропну — гепатит. Клініка: гострий початок, гарячка, гіперемія шкіри, слизових ротоглотки, головний біль, міалгія; помірна жовтяниця; збільшення розмірів печінки; часто атипові, стерті, безжовтяничні форми гепатиту; швидка динаміка протягом 7–10 днів; у новонароджених можлива тяжка форма гепатиту. Лабораторна діагностика: помірне підвищення активності АЛТ, АСТ; помірне підвищення рівня загального білірубіну за рахунок прямої фракції; при тяжких формах значне зниження протромбінового індексу. Специфічна діагностика: виділення вірусу з фекалій, змивів з носоглотки, спинно-мозкової рідини вірусологічним методом; чотирикратний приріст специфічних антитіл у РН і РТГА.
Лістеріозний гепатит розвивається найчастіше в новонароджених, як один з проявів гранулематозного сепсису або септикопіємії. Збудник лістеріозу — Listeria monocytogenes — належить до сімейства коринебактерій. Збудник потрапляє в організм людини через шлунково-кишковий тракт, дихальну систему, шкіру. Лімфо- й гематогенно він проникає у внутрішні органи (печінку, селезінку, ЦНС), розмножується з утворенням гранульом (лістеріом), які піддаються некрозу з утворенням абсцесів. Клініка: жовтяниця різного ступеня вираженості, що з’являється на висоті клінічних проявів; на шкірі й слизових — петехіальний або дрібновузликовий висип за типом білуватих гранульом; гепатолієнальний синдром; тяжкий стан хворих за рахунок токсикозу, порушення ритму дихання, серцевої недостатності, менінгоенцефаліту. Лабораторна діагностика: високий вміст кон’югованого білірубіну; підвищення активності печінковоклітинних ферментів; у периферичній крові — лейкоцитоз. Специфічна діагностика: виділення лістерій у посівах з крові, ліквору, меконію, сечі тощо; наростання титру специфічних антитіл у серологічних реакціях (реакція аглютинації (РА), РЗК).
Ієрсиніозний гепатит. Ієрсиніоз — гостре антропонозне захворювання з аліментарним механізмом зараження, що має перебіг гострої кишкової інфекції. Можливі генералізовані форми з поліморфною клінікою, залученням у процес різних органів і систем (печінки, легень, нирок, суглобів тощо). Збудник захворювання — Yersinia enterocolitica. Єрсиніозний гепатит може розвинутись первинно або в період рецидиву. Клініка: інтоксикаційний синдром (гарячка, головний біль, міалгії, артралгії, загальна слабкість, відмова від їжі) зберігається й у період розвитку жовтяниці; ступінь вираженості інтоксикації не відповідає легкому й помірному підвищенню біохімічних показників; жовтяниця з’являється на 1–4-й день від початку хвороби, досягає максимуму протягом 1–2 діб; гепатомегалія зберігається протягом 3–4 тижнів. Лабораторна діагностика: підвищення рівня білірубіну за рахунок зв’язаної фракції; підвищення рівня трансфераз; помірне підвищення тимолової проби; у загальному аналізі крові — лейкоцитоз, нейтрофільоз із паличкоядерним зсувом, значно підвищена ШОЕ. Специфічна діагностика: бактеріологічний метод — висів збудника з фекалій, сечі, крові, ліквору тощо; виявлення специфічних антитіл у РА, реакції пасивної гемаглютинації й наростання титру в 4 рази.
Лептоспірозний гепатит. Лептоспіроз — гостре інфекційне захворювання, викликається патогенними лептоспірами, передається переважно водним шляхом, характеризується гарячкою, симптомами загальної інтоксикації, ураженням нирок, печінки, нервової системи. Клініка: наростаюча рання жовтяниця (на 2–3-й день хвороби); збільшення печінки; геморагічний синдром; міалгії; ниркова недостатність; виражений інтоксикаційний синдром (головний біль, блювота, менінгізм); зниження артеріального тиску, тахі- або брадикардія. Лабораторна діагностика: підвищення рівня білірубіну за рахунок зв’язаної фракції; незначне підвищення рівня трансфераз; у загальному аналізі крові — лейкоцитоз, нейтрофільоз із паличкоядерним зсувом, значно підвищена ШОЕ; у сечі — мікрогематурія, протеїнурія, циліндрурія. Специфічна діагностика: бактеріологічне дослідження крові, сечі, ліквору (пряма мікроскопія в темному полі та посів на спеціальні середовища); серологічні методи дослідження парних сироваток (реакція мікроскопічної аглютинації та лізису, РЗК). Діагностичні титри 1 : 100 та 1 : 10 відповідно.
Гепатит при інфекційному мононуклеозі. Інфекційний мононуклеоз — первинна форма Епштейна — Барр вірусної інфекції, викликається Епштейна — Барр вірусом (ЕБВ) із сімейства герпесвірусів і характеризується гарячкою, лімфаденопатією, ангіною, гепатоспленомегалією та появою в крові атипових мононуклеарів. ЕБВ проникає в В-лімфоїдну тканину ротоглотки, а потім поширюється по всій лімфатичній системі організму. ДНК вірусу проникає в ядро клітин, інфіковані В-лімфоцити безперервно розмножуються. У відповідь на це відбувається активація Т-лімфоцитів і включаються механізми антитілозалежного К-клітинного цитолізу, що є перепоною до малігнізації. Тому інфекційний мононуклеоз розглядають як доброякісний лімфоретикульоз. Клініка: тривала гарячка; синдром ангіни; лімфаденопатія; одутлість обличчя та набряк повік; гепатоспленомегалія; жовтяниця нетривала. Лабораторна діагностика: гіпербілірубінемія із переважанням прямої фракції; незначне підвищення активності АЛТ і АСТ, значне — ЛФ; тимолова проба без змін; у загальному аналізі крові — лейкоцитоз, лімфомоноцитоз, нейтропенія, збільшена кількість атипових мононуклеарів. Специфічна діагностика: серологічні реакції крові — виявлення в ІФА IgM до вірусу Епштейна — Барр, цитомегаловірусу; виявлення ДНК цих вірусів методом ПЛР у крові, слині, лімфатичній тканині.
Крім паренхіматозних печінкових жовтяниць вирізняють паренхіматозно-мікросомальні й паренхіматозно-екскреторні. Перший варіант пов’язаний з дефектами білків-лігандів, що захоплюють білірубін, порушенням утилізації білірубіну гепатоцитами, зменшенням глюкуронілзв’язуючого простору. Також може мати місце зменшення захоплення білірубіну й аномалія одного з білків інтрацитоплазменного транспорту.
Одним з варіантів паренхіматозно-мікросомальних жовтяниць є синдром Жильбера. Це захворювання передається автосомно-рецесивним шляхом. Частота цього синдрому сягає 2–6 %. Хлопчики хворіють у 2–4 рази частіше. Синдром Жильбера характеризується помірною непрямою білірубінемією й незначним підвищенням у половини хворих активності печінково-клітинних ферментів при відсутності ознак гемолізу. Загострення частіше спостерігається після інтеркурентних захворювань, після травм, операцій. Лабораторна діагностика: гіпербілірубінемія з переважанням непрямої фракції без підвищення активності АЛТ і АСТ, тимолової проби та ЛФ.
До цього ж класу печінкових жовтяниць відносять синдром Криглера — Найяра. Це генетично обумовлене захворювання, пов’язане з відсутністю в організмі глюкуронілтрансферази печінки.
Розрізняють два варіанти даного синдрому. Перший більш тяжкий, успадковується автосомно-рецесивним шляхом, при якому повністю відсутня в організмі глюкуронізація білірубіну. Він проявляється в першу добу після народження дитини й характеризується непрямою гіпербілірубінемією. Уже в перші 2 тижні життя в дітей розвивається ядерна жовтяниця, клініка якої домінує протягом усієї хвороби. Діти зазвичай гинуть протягом декількох тижнів або місяців. Другий варіант синдрому Криглера — Найяра успадковується автосомно-домінантним шляхом. Клініка його легша, тому що при ньому в організмі зберігається 5–10 % активності глюкуронілтрансферази. При цьому варіанті синдрому має місце помірне підвищення рівня білірубіну крові. На відміну від першого типу пігменти жовчі представлені моноглюкуронідом, що вказує на пригнічення глюкуронізації білірубіну в каналікулярній мембрані гепатоцита. Лабораторна діагностика: гіпербілірубінемія з переважанням непрямої фракції, у тяжких випадках зовсім не визначається пряма фракція, стеркобілін у калі та уробілін у сечі.
Прикладом третього варіанту паренхіматозно-мікросомальних жовтяниць може бути хвороба Вільсона, що пов’язана з накопиченням міді в різних органах, особливо в печінці, і обумовлена нездатністю лізосом печінки екскретувати білірубін.
Варіантом паренхіматозно-екскреторних жовтяниць є синдром Дубіна — Джонсона. Синдром пов’язаний з вродженою аномалією секреції гепатоцитів деяких органічних аніонів (кон’югованого білірубіну, бромсульфалеїну, бенгальського рожевого) при одночасно нормальній секреції жовчних кислот. Захворювання характеризується підвищенням рівня як прямого, так і непрямого білірубіну. Активність трансаміназ нормальна. У діагностиці синдрому Дубіна — Джонсона може допомогти проведення бромсульфалеїнової проби.
Підпечінкова, або холестатична, механічна жовтяниця виникає при порушенні відтоку жовчі з жовчного міхура й жовчних проток у порожнину тонкої кишки. Зазвичай це відбувається при закупорюванні протоки каменем, спайками, паразитами, раковою пухлиною, запальним набряком стінок протоки та шийки міхура. Основні симптоми цього виду жовтяниці — це оливкове забарвлення шкіри, білків очей і слизових, що виникає після нападів болю в ділянці правого підребер’я, підвищення температури, різко виражений свербіж шкіри, при цьому кал знебарвлюється, а сеча сильно світлішає. Механічна жовтяниця найчастіше супроводжує різні захворювання жовчних шляхів, калькульозний холецистит. Для всіх підпечінкових жовтяниць характерні: прогресуюча жовтяниця змішаного типу; нормальна або помірно підвищена активність трансаміназ; підвищення в крові рівня ліпідів, холестерину, лужної фосфатази.
Клінічний випадок 3. УЗД органів черевної порожнини: відзначається метеоризм. Печінка в розмірах збільшена за рахунок правої частки на 10 мм, край печінки гострий, ехогенність паренхіми дещо підвищена. Портальна вена 3 мм, стінки ущільнені, потовщені. Стінка шлунка потовщена до 6 мм. Відрізок товстої кишки звичайної анатомічної структури, у просвіті визначається рівень вільної рідини 2,3 мм. У дугласовому просторі рідини немає. Жовчний міхур не визначається. Підшлункова залоза не візуалізується. Селезінка розміром 70 × 41 мм, структура без особливостей. Стовбур селезінкової вени 4 мм. Нирки розташовані в типовому місці. Овальної форми, у розмірах не збільшені, чашко-мискова система без особливостей.
Консультація керівника відділення. Висновок: неодноразове УЗД печінки, консультація радіологом надісланих знімків КТ печінки не дають можливості виключити діагноз «біліарна атрезія». Показана консультація хірурга в Центрі хірургії печінки Інституту судинної хірургії.
Генетик: біліарна атрезія може мати автосомно-рецесивний тип успадковування з генетичним ризиком 25 %. Проведено медико-генетичне консультування.
Консультація професора відділення трансплантології: у хворої біліарна атрезія (?). Печінкова недостатність. Рекомендована магнітно-резонансна (МР) холангіографія. При підтвердженні діагнозу — трансплантація частини печінки від живого родинного донора. МР-холангіографія органів черевної порожнини: відзначається відсутність жовчного міхура і відсутність візуалізації внутрішньопечінкових і позапечінкових жовчних протоків (common bile duct візуалізується фрагментарно протягом 1,5 см). У проекції воріт печінки по ходу портальної вени та її основних гілок визначаються ознаки перипортального фіброзу у вигляді підвищеного МР-сигналу. Печінка нормально розташована і має нормальні розміри й гладенькі контури. Видимих вогнищевих змін в паренхімі печінки не виявлено. Висновок: виявлені зміни найбільш характерні для атрезії жовчних проток і жовчного міхура.
Заключний клінічний діагноз: біліарна атрезія, холестатичний гепатит. Гіпоксично-метаболічна енцефалопатія, затримка статокінетичного розвитку.

/10.jpg)
/11.jpg)
/15.jpg)