Вступ
Популярність ендопротезування кульшового суглоба постійно зростає, що закономірно призводить до збільшення кількості ускладнень [1, 2, 7, 10], одним із яких є перипротезний перелом стегнової кістки (ППСК), який виникає інтраопераційно, при ревізійному протезуванні [12, 13] і у будь-який час після оперативного втручання. Частота цього ускладнення, за даними різних авторів, становить від 0,1 до 46,0 % [1, 3, 5, 7], що є значною медичною та соціальною проблемою [10, 13]. Основною проблемою лікування таких переломів є наявність ніжки протеза в кістковомозковому каналі (КМК) СК, що суттєво ускладнює фіксацію відламків [5], що визначає стабільність ніжки протеза [6, 8]. У наш час немає єдиної думки про вибір найбільш оптимального способу лікування ППСК і засобів для його реалізації. Найбільш часто остеосинтез проводять різноманітними пластинами і серкляжами [4, 11].
Мета роботи: аналіз сучасних тенденцій лікування ППСК і засобів для їх реалізації.
Матеріали та методи
Нами проведено ґрунтовний біомеханічний аналіз ситуацій, що виникають при ППСК. Вивчались літературні дані, а також 27 випадків із цією проблемою. У 4 пацієнтів ППСК виник при первинному ендопротезуванні. Після оперативного втручання 9 пацієнтів зламали СК. Переважно причиною перелому було падіння, неправильне встановлення ніжки протеза, кінець якої тиснув на кортикальну пластину кістки. Найчастіше ППСК виникають під час ревізійного протезування і після такого, досить складного і травматичного оперативного втручання. Ми спостерігали відповідно по 8 і 6 таких випадків. Значна скелетизація відламків СК під час ревізійного протезування у 2 випадках призвела до розсмоктування кістки. За рентгенограмами оцінювались: характер лінії перелому, величина зміщення відламків, стан щільності кістки. Все це є важливим для оцінки стабільності ніжки ендопротеза, що є визначальною для прийняття рішення про спосіб операційної фіксації. На підставі аналізу клінічного матеріалу ми відзначили, що найбільш позитивні результати отримані там, де методика лікування здійснювалась за Ванкуверською класифікацією ППСК [3, 9, 12]. Остання, а також системний аналіз багатьох факторів дають можливість оцінити взаємодію фрагментів СК і ніжки протеза, а також процеси, що відбуваються на цьому стику. Правильне біомеханічне розуміння результатів цієї взаємодії у динаміці дозволяє в переважній більшості випадків отримати добрий кінцевий результат. Авторами проаналізовано жорсткість фіксації відламків СК різними фіксаторами при конкретній лінії зламу, динаміку розвитку мозолі під впливом зовнішнього навантаження. Все це дає можливість розробити власну концепцію досить складної проблеми — лікування ППСК.
Результати та обговорення
Згідно з Ванкуверською класифікацією, консервативне лікування ППСК показано при переломах типу А і В1 [9, 12]. Ніжка протеза при цьому є стабільною. Лікування полягало у затримці вертикалізації і навантаження впродовж 1–3 місяців. Суттєве значення при цьому має ізометричне напруження м’язів стегна та сідниці, що сприяє поліпшенню кровопостачання СК, зрощенню її фрагментів. Переважно таке лікування забезпечує добрий клінічний результат.
Найбільш поширеним способом оперативного лікування ППСК є фіксація фрагментів різними серкляжами: дріт, кабель, стрічка, серкляжі з опірними площадками. Останні мінімально погіршують кровопостачання фрагментів СК, не призводячи до розвитку остеопорозу. Показанням до цього способу лікування є переломи типу В2, коли ніжка є нестабільною, а кістка — доброї якості. Він показаний також при інтраопераційних переломах типу А і В1. Застосування серкляжів без опірних площадок призводить до нагноєння, асептичної нестабільності ніжки, що пов’язано із девіталізацією СК, і в подальшому — до її перелому. Ми спостерігали таке ускладнення у 3 випадках. Загалом кількість різноманітних ускладнень при застосуванні серкляжів сягає 43,3 %[ 4 ].
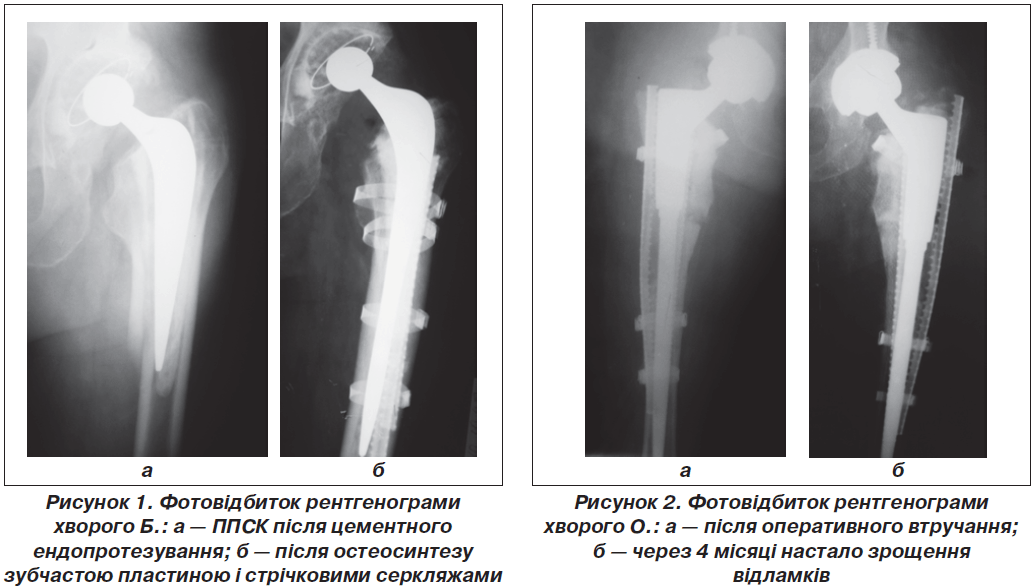
Добрий результат при переломах В2, В3 забезпечує комбінований остеосинтез зубчастою пластиною, що стабілізує фрагменти СК стрічковими серкляжами. Зазначене підтверджує клінічний випадок хворого Б. Після цементного ендопротезування у нього виник ППСК типу В3 (рис. 1а). Під час оперативного втручання видалено цементну мантію, фрагменти СК репоновано, синтезовано зубчастою пластиною і стрічковими серкляжами. Після цього ніжка протеза знову встановлена у цементну масу (рис. 1б). Такий остеосинтез забезпечив стабільну фіксацію фрагментів, добрий кінцевий результат.
Використання довгої ревізійної ніжки протеза, встановлення її на цемент, фіксація фрагментів СК зубчастою пластиною і стрічковими серкляжами можна вважати методом вибору при переломах типу В3. Саме такий спосіб комбінованого остеосинтезу забезпечив зрощення відламків через 4 місяці після ППСК у хворого О. (рис. 2). Довга ревізійна ніжка відіграє роль внутрішньої шини, що поліпшує умови для перебігу репаративної регенерації (РР).
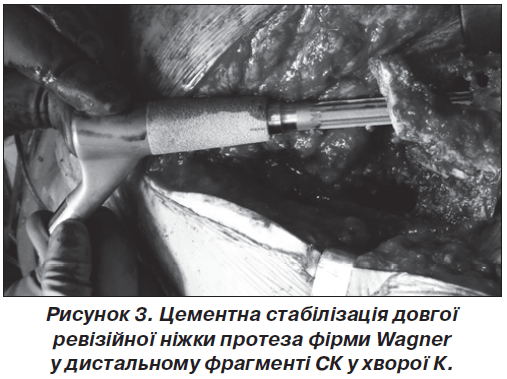
Цікавий клінічний випадок позитивного застосування довгої ревізійної ніжки протеза і штучного проксимального компонента фірми Wаgner ми спостерігали у хворої К. В неї причиною ППСК був виражений остеопороз кістки, проксимальний відділ якої фактично розсмоктався. Під час ревізійного ендопротезування (РЕ) довга ревізійна ніжка протеза була встановлена на цемент у дистальний фрагмент СК (рис. 3). Значну частина дрібних скелетованих остеопоротичних відламків верхньої її третини видалено, а залишки кісткової основи вертлюгової ділянки з прикріпленими до них м’язами лігатурами зафіксовано до масивної проксимальної частини ніжки протеза. Це забезпечило додаткову стабілізацію останньої. Хвора спостерігається вже рік після оперативного втручання, скарг не висловлює, ходить без допоміжних засобів. Звичайно, ми не рекомендуємо таку методику до широкого застосування, проте у виняткових випадках, особливо при дефектах кісткової основи, вона має право на застосування.
Практика показала, що лікування ППСК є досить складною соціальною й медичною проблемою. Особливо уважно слід планувати і проводити РЕ [13]. До лікування кожного конкретного випадку ППСК необхідно підходити індивідуально, з правильним розумінням біомеханічної ситуації, вибором найбільш оптимального способу фіксації і засобу для її реалізації. Ми вже відзначали важливість Ванкуверської класифікації для прийняття рішення про спосіб оперативного втручання, що забезпечує добрий кінцевий результат.
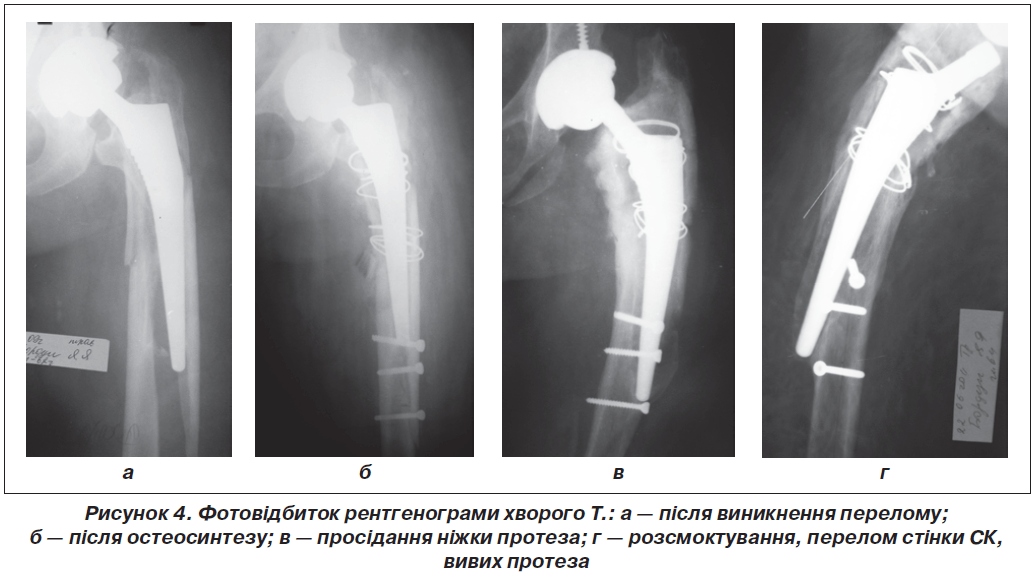
Проте на практиці без належної біомеханічної оцінки конкретного перелому лікар вибирає далеко не найкращу методику, що призводить до негативного результату. Це підтверджує наступний клінічний випадок із хворим Т. При осколковому переломі з нестабільною ніжкою і остеопорозом (рис. 4а) фрагменти СК на рівні ніжки протеза стабілізовані дротяними серкляжами, а нижче, під ніжкою, вони фіксовані 3 кортикальними гвинтами (рис. 4б). Такий остеосинтез виявився нестабільним, що призвело до просідання ніжки протеза (рис. 4в), а пізніше — розсмоктування, перелому стінки кістки, вивиху протеза (рис. 4г). Звичайно, що спосіб остеосинтезу у даному випадку вибраний неправильно.
Паралельно йде пошук нових шляхів вирішення проблеми ППСК. Щодо цього заслуговує на увагу спосіб дистального блокування [4, 6]. В Уральському НДІТО ім. В.Д. Чакліна з 2007 року ведеться робота з одноразової стабілізації ППСК і ніжки протеза подовженням її блокуючим інтрамедулярним стрижнем. Оригінальна концепція захищена кількома патентами Російської Федерації. Методика ретроградного подовження ніжки протеза малоінвазивна. При цьому в гільзі стрижня, що вводиться у КМК ретроградно, стабілізується ніжка протеза. Для репозиції і стабілізації фрагментів використовується дистрактор у вигляді спрощеної компоновки апарата Ілізарова (рис. 5а). Проводиться закрите зіставлення ніжки протеза із гільзою стрижня (рис. 5б, в). Після чого туга посадка гільзи на ніжку забезпечується ударами молотка.
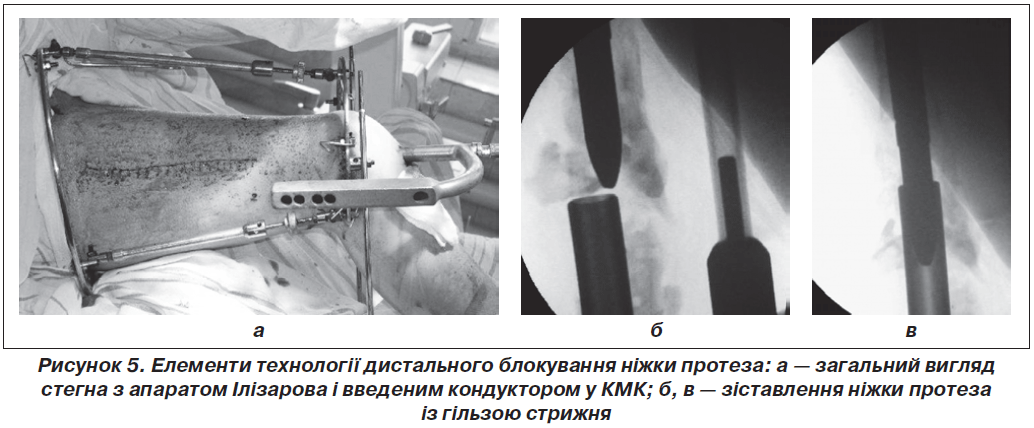
При цементній ніжці протеза видалення цементної мантії проводиться за допомогою спеціального жолобуватого долота, з його допомогою формується паз між ніжкою протеза і стінкою кісткової трубки. Іноді видалення цементної мантії проводиться відкритим передньозовнішнім доступом.
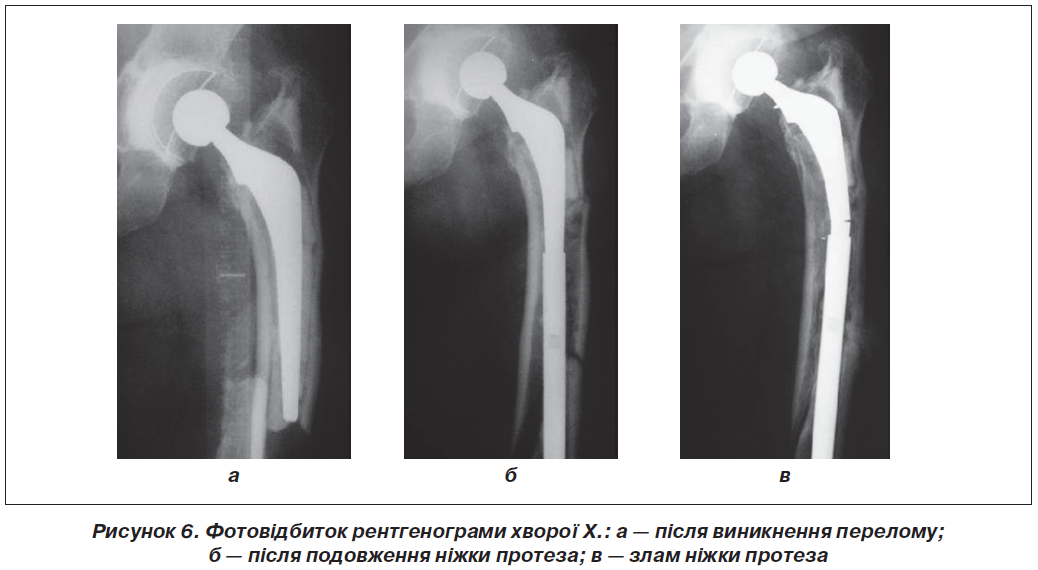
Методика дистального блокування загалом малотравматична, супроводжується мінімальною крововтратою; стабільна фіксація подовженої ніжки протеза дозволяє ранню активізацію пацієнтів, покращує якість їх життя. Проте на практиці при її застосуванні з’являється багато запитань і проблем. Наприклад, при цементній ніжці просвітлення навколо ніжки свідчить про її нестабільність. При передчасному й значному навантаженні прооперованого сегмента відбувається посилення дестабілізації, що може закінчитись навіть зламом ніжки протеза. Подібне ускладнення ми спостерігали у хворої Х. (рис. 6а).
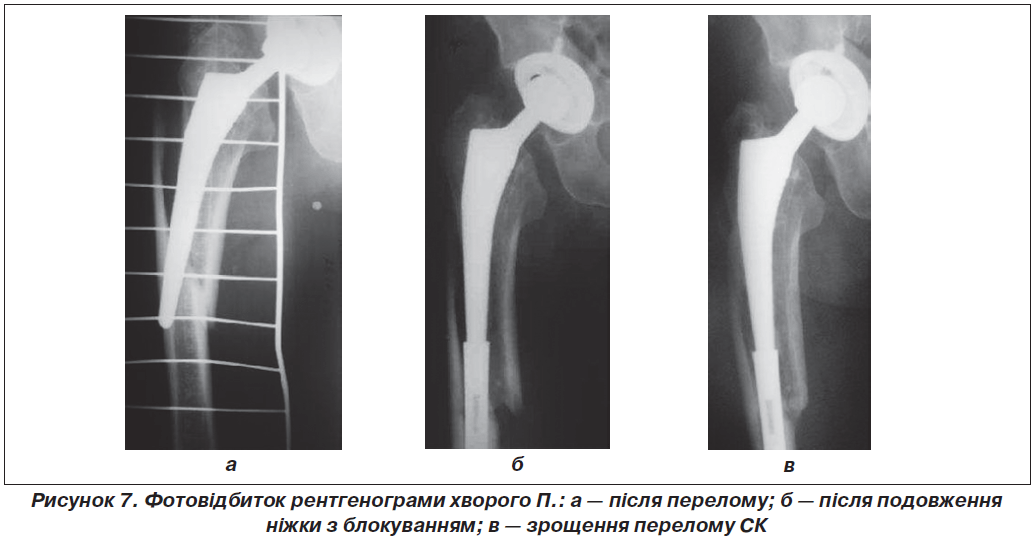
Загалом метод дистального блокування цементної ніжки вимагає подальшого вивчення цієї проблеми і у наш час не може бути рекомендованим до широкого застосування. При безцементній ніжці, широкому КМК важко диференціювати нестабільність, адже вона не проявляється клінічно, рентгенологічні ознаки також відсутні. Зазначене підтверджує клінічний випадок хворого П. Неправильно дібрана, ексцентрично встановлена ніжка протеза давила при навантаженні на зовнішню стінку кістки, при широкому КМК посилювала нестабільність і призвела до ППСК (рис. 7а). Дистальне блокування ніжки з її подовженням (рис. 7б) забезпечило зрощення перелому (рис. 7в). Проте широкий КМК може призвести до різноманітних ускладнень у подальшому. В таких випадках, а також при дефектах СК варто було б застосувати конструкцію ревізійного протеза зі штучним проксимальним відділом стегна і довгою ніжкою, подібна застосована нами у хворої К. (рис. 3). Застосування кісткової пластики при дефектах кісткової основи в одного хворого призвело до розсмоктування трансплантата.
Остеосинтез пластинами проводиться при переломах під ніжкою протеза типу С. Переважно застосовуються широкі динамічні компресуючі з обмеженим контактом пластини. Значну проблему при цьому становить наявність ніжки протеза у проксимальному фрагменті СК, що протидіє проведенню гвинтів через два кортикальних шари кістки. До певної міри цю проблему вирішує застосування LCP-пластини, що забезпечує достатню стабільність фіксації навіть при монокортикальному проведені гвинтів. У деяких конструкціях LCP-пластини передбачені тримачі дротяних серкляжів для фіксації відламків СК.
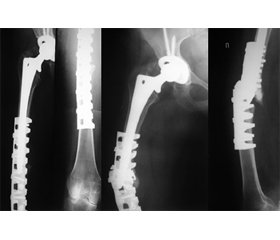
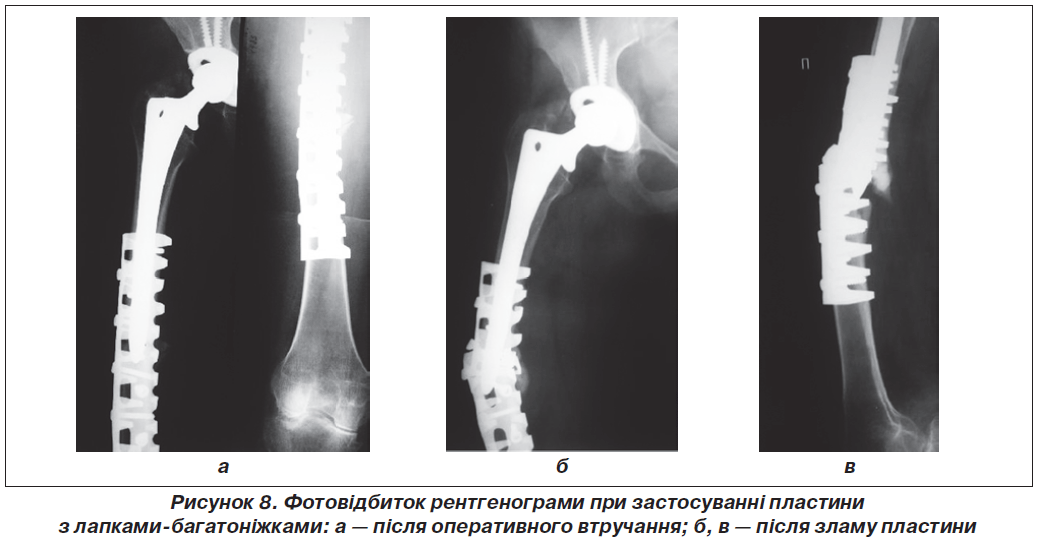
Добре з проблемою фіксації скалкових ППСК справляється пластина із лапками-багатоніжками. Останні обхвачують СК з усіх сторін і стабілізують вправлені кісткові відламки. При цьому важливо уникати скелетизації останніх. Скелетизація відламків, а також недостатня їх репозиція погіршують умови перебігу РР, через що фіксатор може зламатися (рис. 8). Отже знання багатьох деталей у проведенні конкретної методики є важливим.
Висновки
Лікування ППСК є складною соціальною і медичною проблемою, що пов’язано з різноманіттям складних біомеханічних і клінічних ситуацій, які при цьому виникають. Тільки ґрунтовний їх аналіз, вибір найбільш оптимальної методики та фіксатора можуть сприяти позитивному результату. Дана проблема потребує подальшого ґрунтовного дослідження.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
Список литературы
1. Ахтямов И.Ф. Ошибки и осложнения эндопротезирования тазобедренного сустава: рук-во для врачей / И.Ф. Ахтямов, И.И. Кузьмин. — Казань: Центр оперативной печати, 2006. — 328 с.
2. Загородний Н.В. Эндопротезирование при повреждениях и заболеваниях тазобедренного сустава: Дис… д-ра мед. наук / Н.В. Загородний. — М., 1998. — 406 с.
3. Перипротезні переломи: структура та чинники виникнення / Г.В. Гайко, О.В. Калашников. О.М. Сулима, Т.В. Нізалов, Р.А. Козак, О.А. Галузинський, П.С. Черняк // Травма. — 2014. — Т. 15, № 3. — С. 99-101.
4. Современные подходы к лечению перипротезных переломов бедра / В.В. Ключевский, В.В. Даниляк, С.И. Гильфанов, М.В. Белов, Вас.В. Ключевский // Гений ортопедии. — 2008. — № 4. — С. 126-131.
5. Филиппенко В.А. Ошибки и осложнения при эндопротезировании тазобедренного сустава и их профилактика / В.А. Филиппенко, В.А. Танькут, С.Х. Масандика // Вестн. травматол. и ортопед. им. Н.Н. Приорова. — 1998. — № 3. — С. 37-40.
6.Челноков А.Н. Перипротезные переломы бедра с нестабильностью / А.Н. Челноков, И.М. Пивень // Гений ортопедии. — 2015. — № 4. — С. 85-89.
7. Athwal G.S. Revision total elbow arthroplasty for prosthe-tic fractures / G.S. Athwal, B.F. Morrey // J. Bone Joint Surg. Am. — 2006. — Vol. 88, № 9. — Р. 2017-2026.
8. Congenital hip disease in adults. Classification of acetabular deficiencies and operative treatment with acetabuloplasty combined with total hip arthroplasty / G. Hartofilakidis [et. al.] // J. Bone Joint Surg. — 1996. — Vol. 78-A, № 5. — P. 683-692.
9. Duncan C. Fractures of the femur after hip replacement / C. Duncan, B. A. Masri // Instr. Course Lect. — 1995. — № 44. — Р. 293-304.
10. Intraoperative periprosthetic fractures during total hip arthroplasty: evaluation and management / D. Davidson, J. Pike, D. Garbuz, C.P. Duncan, B.A. Masri // J. Bone Joint Surg. Am. — 2008. — Vol. 90, № 9. — Р. 2000-2012.
11. Lewallen D.G. Femoral Fractures Associated with Hip Arthroplasty / D.G. Lewallen, D.J. Berry // Reconstructive Surgery of the joint. — 1993. — Vol. 2, № 5. — P. 1273-1288.
12. Moran M.C. Treatment of periprosthetic fractures around total hip arthroplasty with an extensively coated femoral component / M.C. Moran // Journal of Arthroplasty. — 1996. — Vol. 11, № 8. — Р. 981-988.
13. Ochsner P.E. Total Hip Replacement / P.E. Ochsner. — Springer-Verlag, 2002. — 243 p.